




Secours d'Urgence Aux Personnes
Version 2022 - Tome 1
Chapitre 1
Principes fondamentaux
1.1 Organisation des secours en France
1. Les étapes de la prise en charge d'une victime
La sécurité
L'alerte
Les gestes de premiers secours
La prise en charge par les sapeurs-pompiers
La (para)médicalisation pré-hospitalière
La prise en charge hospitalière
2. Les acteurs de la chaîne des secours et leurs rôles
Le citoyen
Les réserves communales de sécurité civile
Les médecins libéraux et les entreprises de transport sanitaire agréées
Les associations agréées de sécurité civile
La gendarmerie, la police nationale et municipale
Les sapeurs-pompiers civils et militaires
Les services d'aide médicale urgente
Les structures des urgences
3. Les dispositifs prévisionnels de secours
1.2 Les principes de base du secours d'urgence aux personnes
1.3 Contexte et enjeux de l'action de secours
1. Prise en compte de l'impact psychologique
1.4 L'attitude et le comportement du sapeur-pompier
1. Le comportement général du sapeur-pompier
2. Le comportement au contact de la victime
1.5 L'intervention pour secours d'urgence aux personnes
1. À la prise de garde
2. Lors du départ en intervention
3. À l'arrivée sur les lieux de l'intervention
4. Sur les lieux de l'intervention
5. Durant le transport
6. À l'arrivée à la structure d'accueil
7. De retour au centre de secours
1.6 Dispositions particulières
1. Le refus de soins ou de transport
La décharge de responsabilité
Les soins psychiatriques sans consentement
2. Les personnes décédées
Les cas de décès certains
Le décès après réanimation
Le décès sur la voie publique
Les sapeurs-pompiers et le médico-légal : la scène de crime
3. La prise en charge des mineur
Mineur refusant son transport
Parents refusant l'hospitalisation de leur enfant
Enfant maltraité
Mineur émancipé
4. Maltraitance ou sévices envers la victime
1.7 Préservation du potentiel mental du sapeur-pompier
1. Les réactions immédiates de stress
2. Les conséquences néfastes à long terme
Les troubles psychotraumatiques
Les phénomènes d'usure et d'épuisement
3. Préservation et optimisation de l'opérationnalité mentale
Augmenter le potentiel mental pour amortir les impacts psychologiques
Détecter et réagir en fonction du niveau d'impact psychologique
4. Le soutien psychologique : être évalué et soutenu
Procédure 1.1 : devenir de la personne majeure et responsable
Procédure 1.2 : prise en charge d'une victime sans son consentement
Le concept de « chaîne des secours » regroupe l'ensemble des actions et des acteurs nécessaires à la prise en charge d'une victime, du lieu de l'intervention jusqu'à son admission dans une structure hospitalière adaptée. La mise en œuvre de cette chaîne des secours permet d'améliorer la survie ou le devenir des victimes, et dépend essentiellement de la qualité et de la précocité de l'alerte.
1. Les étapes de la prise en charge d'une victime
La chaîne des secours est composée de plusieurs maillons interdépendants et indispensables :
1la sécurité ;
2l'alerte des services de secours ;
3la réalisation des gestes de secours par un témoin ;
4la prise en charge par les sapeurs-pompiers ;
5la (para)médicalisation pré-hospitalière ;
6la prise en charge hospitalière.

La sécurité
La sécurité des intervenants, de la victime et des témoins constitue le premier maillon de la chaîne des secours. Elle a pour rôle d'éviter la survenue d'un sur-accident et, par là même, l'aggravation de l'état de la victime ou la survenue de nouvelles victimes.
Les premiers témoins et les premiers intervenants doivent assurer la sécurité individuelle et collective, en utilisant les matériels mis à leur disposition et :
- supprimer le danger ;
- baliser la zone dangereuse ;
- dégager en urgence la (les) victime(s), si possible.
L'alerte
L'alerte immédiate des services de secours d'urgence est indispensable pour assurer une prise en charge précoce de la victime par les sapeurs-pompiers, éventuellement renforcés par une équipe (para)médicale.
En France, ces appels arrivent sur des plateformes interconnectées qui regroupent les principaux acteurs des secours d'urgence.
Il s'agit principalement :
- des services d'incendie et de secours (SDIS, BSPP, BMPM) lorsque l'on compose le 18 ;
- des structures d'aide médicale urgente (SAMU), lorsque l'on compose le 15 ;
- de la police ou de la gendarmerie, lorsque l'on compose le 17.
Le numéro d'appel d'urgence européen, le 112, permet aussi de joindre ces centres, notamment pour les Européens en transit en France. le 114 est un numéro d'appel accessible par SMS , fax, visio et chat, réservé aux déficients auditifs (réception et orientation des personnes malentendantes vers les autres numéros d'urgence). Ce service peut aussi être utilisé pour les personnes qui souhaitent alerter les secours dans le cadre de violences intrafamiliales et qui ne peuvent pas parler à voix haute.
Ces centres, à la réception d'un appel :
- localisent le lieu de l'alerte ;
- déterminent le lieu de l'intervention ;
- décident des moyens à envoyer.
Le numéro d'appel d'urgence européen est redistribué sur un service de secours déterminé par l'autorité départementale.
Le message d'alerte
L'appelant doit pouvoir décrire la situation et répondre aux questions posées par les services d'urgence et donner les indications suivantes :
- le numéro de téléphone ou de la borne d'où l'on appelle (si nécessaire, donner son nom) ;
- la nature du problème, maladie, accident ou attaque terroriste... ;
- en cas de situation à multiples victimes, préciser le nombre de victime ;
- la localisation très précise de l'événement.
Un dialogue peut s'instaurer entre l'appelant et les services d'urgence qui peut préciser :
- le nombre approximatif de personnes concernées et leur état apparent ;
- les premières mesures prises et les gestes effectués;
- les risques éventuels persistants : incendie, explosion, effondrement, produits chimiques et tout autre danger.
Le message d'alerte achevé, l'appelant doit attendre les instructions du service d'urgence avant d'interrompre la communication
Les gestes de premiers secours
La mise en œuvre par les premiers témoins des gestes de premiers secours améliore les chances de survie des victimes (massage cardiaque…).
Ils permettent de les maintenir en vie ou d'éviter l'aggravation de leur état avant l'arrivée des sapeurs-pompiers et, si nécessaire, des renforts (para)médicalisés de type sapeur-pompier ou hospitalier. Le témoin peut être guidé par téléphone pour leur réalisation.
La prise en charge par les sapeurspompiers
L'intervention précoce des sapeurs-pompiers, dotés de matériels spécifiques et adaptés permet :
- d'assurer le sauvetage ou la mise en sécurité ;
- de dispenser des soins d'urgence vitale ;
- de stabiliser l'état de la victime ;
- d'assurer une surveillance étroite ;
- de transmettre un bilan complet ou de demander un éventuel renfort médicalisé ;
- de transporter, si nécessaire, la victime vers une structure hospitalière d'accueil.
En France, les sapeurs-pompiers constituent un des maillons essentiels de la prise en charge des victimes.
La (para)médicalisation pré-hospitalière
Les renforts (para)médicalisés peuvent être envoyés soit :
- dès réception de l'appel (par le 18 ou le 15), en complément des engins de premiers secours, dès lors que les renseignements initiaux le justifient ;
- à la demande du chef d'agrès (cf. chapitre 4).
Ces moyens assurent les actes de réanimation qui permettent de stabiliser l'état de la victime, avant et pendant son transport vers une structure hospitalière.
La prise en charge hospitalière
Lorsque l'état de la victime le justifie, celle-ci est généralement admise dans un établissement de soins. Suivant son état, sa pathologie et ses antécédents, elle est dirigée sur une structure des urgences (SU) ou sur un service spécialisé (service de réanimation, service de pédiatrie, service de soins intensifs de cardiologie…).
2. Les acteurs de la chaîne des secours et leurs rôles
Pour faire fonctionner la chaîne des secours, plusieurs moyens, publics et privés, participent régulièrement à l'organisation des secours. Il s'agit :
- du citoyen ;
- des réserves communales de sécurité civile ;
- des médecins libéraux et des entreprises de transport sanitaire agréées ;
- des associations agréées de sécurité civile ;
- de la gendarmerie et de la police nationale et municipale ;
- des sapeurs-pompiers, civils et militaires ;
- des structures d'aide médicale urgente (SAMU) ;
- des structures d'urgences au niveau des hôpitaux (SU)…
Le citoyen
L'État, dans le cadre de la loi de modernisation de la sécurité civile de 2004, a positionné le citoyen au cœur du dispositif de la sécurité civile. Par voie de conséquence, il est devenu l'acteur de sa propre sécurité et de celle des autres.
Il doit maintenant acquérir les savoirs et les comportements nécessaires pour :
- se protéger ;
- prévenir une situation de danger (protéger, alerter…) ;
- porter secours.
Par ailleurs, l'acquisition de savoirs « sécuritaires » est imposée dans le cursus scolaire obligatoire des élèves et comprend :
- une sensibilisation à la prévention des risques de toute nature ;
- un apprentissage aux gestes de premiers secours.
Les réserves communales de sécurité civile
Élément le plus récent du dispositif national de secours, les réserves communales de sécurité civile concernent essentiellement les communes dotées d'un plan de prévention des risques naturels prévisibles (inondations, feux de forêts…) ou comprises dans le champ d'application d'un plan particulier d'intervention.
Ces réserves sont constituées de bénévoles. Mise en œuvre à la demande de l'autorité de police compétente (le maire), leur action s'inscrit principalement dans le domaine de la prévention du risque et du soutien aux populations. Elles participent :
- à la prévention des risques ;
- à la préparation des populations face aux risques ;
- au soutien et à l'assistance des populations ;
- à l'appui logistique des communes ;
- au rétablissement des activités.
Les médecins libéraux et les entreprises de transport sanitaire agréées
Les médecins libéraux et les entreprises de transports sanitaires (ambulances privées) font partie intégrante du dispositif de secours. Ils ont en charge d'assurer une permanence des soins, afin de répondre à des besoins nécessitant une consultation médicale ou un transport vers une structure hospitalière.

Les associations agréées de sécurité civile
Les associations agréées de sécurité civile sont des acteurs reconnus par l'État, afin d'assurer des missions de sécurité civile qui s'intègrent dans quatre grandes familles :
- opérations de secours ;
- actions de soutien aux populations sinistrées ;
- encadrement des bénévoles lors des actions de soutien aux populations sinistrées ;
- dispositifs prévisionnels de secours.
Le plus souvent, leur activité consiste à la mise en place de dispositifs prévisionnels de secours (DPS) (cf. chapitre 1.1.3) afin d'assurer la couverture sanitaire de grands rassemblements (manifestations publiques, sportives ou culturelles). Cette participation a pour effet de limiter l'engagement des sapeurs-pompiers qui peuvent continuer à se consacrer aux missions de secours d'urgence (secours d'urgence aux personnes, incendie, sauvetage…).
Elles peuvent aussi intervenir en complément des sapeurspompiers à la suite d'un accident majeur.

La gendarmerie, la police nationale et municipale
Ces services remplissent plusieurs missions en matière de sécurité publique. Ils interviennent régulièrement aux côtés des sapeurs-pompiers pour toute action de sûreté (accident de circulation, risque de sur-attentats…) ou d'investigation (attentats, homicides…).

Les sapeurs-pompiers civils et militaires
Les sapeurs-pompiers civils et militaires sont chargés de la prévention, de la protection et de la lutte contre les incendies, mais aussi de la protection et de la lutte contre les autres accidents, sinistres et catastrophes. Ils ont aussi un rôle essentiel dans la prise en charge des malades et des blessés requérant une prise en charge urgente. Ils se répartissent en 3 grandes entités :
- les services départementaux d'incendie et de secours (SDIS) regroupant 240 000 civils, volontaires (90 %) ou professionnels (10 %), constituent, dans chaque département, un corps de sapeurs-pompiers autonome ;
- la brigade de sapeurs-pompiers de Paris (BSPP), forte de 8500 militaires, défend la ville de Paris, les départements 92, 93 et 94, ainsi que les plateformes aéroportuaires de Roissy, d'Orly et du Bourget. Placée sous le commandement d'un général, elle constitue un dispositif interdépartemental intégré unique en France ;
- le bataillon des marins-pompiers de Marseille (BMPM), composé de 2 400 militaires assure la défense de la ville de Marseille, en s'intégrant dans le dispositif du SDIS des Bouches-du-Rhône.
Les unités d'intervention et d'instruction de la sécurité civile (UIISC), renforcent l'action des sapeurs-pompiers sur le territoire français lorsque les circonstances exigent un appui ou une préparation particulière face aux risques. Ces sapeurs sauveteurs, issus de l'arme du génie, sont notamment compétents dans les domaines des feux de forêts, des risques technologiques, du sauvetage déblaiement et de la recherche de personnes ensevelies. Basées à Nogent-le-Rotrou (28), Corte (2B) et Brignoles (83), les 1 500 militaires de ces unités participent également aux actions internationales de secours.
Les services d'aide médicale urgente
Les services d'aide médicale urgente (SAMU) sont des structures médicales hospitalières, implantées dans chaque département.
Leur mission est de répondre par des moyens exclusivement médicaux (SMUR : structures mobiles d'urgence et de réanimation) aux situations d'urgence, en complément de ceux initialement engagés par les sapeurs-pompiers. De plus, les SAMU assurent en permanence une écoute et une régulation médicale des appels arrivant au centre de réception et de régulation des appels (CRRA), en interconnexion avec les centres de traitement de l'alerte (CTA) des SDIS.

Sigles de l'aide médicale urgente
Depuis 2006, les termes SAMU, SMUR et SAU ont changé de signification.
- SAMU : structure d'aide médicale urgente (au lieu de Service d'aide médicale urgente) ;
- SMUR : structure mobile d'urgence et de réanimation (au lieu de Service mobile d'urgence et de réanimation) ;
- SU : structure des urgences (au lieu de service d'accueil des urgences (SAU))
Les structures des urgences
Les structures des urgences (SU) sont des services hospitaliers d'accueil, de traitement et d'orientation des malades et des blessés.
Les victimes transportées dans ces services doivent obligatoirement être examinées par un médecin. À l'issue, elles seront hospitalisées ou non.
3. Les dispositifs prévisionnels de secours
L'organisation d'événements tels que des concerts, des matchs ou d'autres réunions, conduit à générer des foules qui rassemblent un grand nombre de personnes. Ces rassemblements de population souvent hétérogènes sont à l'origine de dangers (malaises, mouvements de foules, traumatologie…).
Pour répondre à ce besoin, l'État a créé un outil d'aide à la décision et à l'organisation, le référentiel national des dispositifs prévisionnels de secours (DPS).
Le DPS est l'ensemble des moyens humains et matériels de premiers secours, prépositionnés à la demande de l'autorité de police territorialement compétente (maire, préfet) ou de l'organisateur d'une manifestation (sportive, culturelle…) et sous la responsabilité de ce dernier. C'est le premier maillon permanent de la chaîne de secours, mis en place pour la durée d'un événement. Seules les associations détentrices d'un agrément de sécurité civile de type D (agrément autorisant la mise en place de ce type de dispositif) peuvent assurer un DPS.
Le SDIS n'est en principe pas missionné pour effectuer des DPS. Toutefois lors de « grands rassemblements » ou lors de certains dispositifs particuliers et sur demande du préfet, les moyens de secours du SDIS peuvent s'insérer dans ces dispositifs et même en prendre le commandement. Il mettra alors en place un poste de commandement commun à l'ensemble des moyens associatifs et sapeur-pompier engagés (exemple : étape du Tour de France, manifestations à haut risque…).
Cependant, en cas d'événement majeur dépassant les compétences ou les capacités humaines et matérielles du DPS mis en place, les secours publics sont d'emblée alertés et prennent en compte la mise en œuvre et l'organisation des secours, afin d'assurer la protection des personnes, des biens et de l'environnement à la demande du préfet.
Le référentiel national comprend une grille d'évaluation des risques qui permet de dimensionner un DPS, en fonction des critères suivants :
- l'effectif prévisible déclaré du public ;
- l'effectif pondéré du public ;
- son comportement prévisible souvent lié à l'activité du rassemblement ;
- les caractéristiques de l'environnement et l'accessibilité du site ;
- le délai prévisible d'intervention des secours public.
Le DPS doit être en mesure de :
- reconnaître et analyser l'événement auquel il est confronté ;
- prendre les premières mesures adaptées de sécurité et de protection ;
- faire un bilan et porter les premiers secours nécessaires à une victime ;
- prodiguer des conseils adaptés à une victime qui pourrait partir par ses propres moyens ;
- contribuer à la mise en place de la chaîne de secours allant de l'alerte jusqu'à la prise en charge de la victime par les secours publics ;
- accueillir les secours publics et de faciliter leur intervention.
Pour aller plus loin, références légales ou réglementaires :
- loi n° 2004-811 du 13 août 2004 de modernisation de la sécurité civile ;
- décret n° 97-646 du 31 mai 1997 relatif à la mise en place de service d'ordre par les organisateurs de manifestations sportives, récréatives ou culturelles à but lucratif.
Le sapeur-pompier travaille dans un cadre défini par son autorité d'emploi ou de gestion. À cet effet, il doit détenir la qualification correspondante à sa fonction, et être à jour de sa formation continue.
Autorité d'emploi ou de gestion des personnels assurant une mission de secours d'urgence aux personnes
Lorsqu'un chef d'agrès se présente sur une intervention pour une victime auprès de laquelle se trouve un médecin, il doit lui proposer son assistance et exécuter les consignes qu'il reçoit. Le médecin transmet le bilan à la régulation médicale. A défaut ce dernier est transmis par le chef d'agrès.
Toute difficulté relationnelle avec un autre intervenant doit être gérée de manière courtoise et faire l'objet d'un compte rendu immédiat au CODIS qui constitue l'autorité hiérarchique de première référence.
Aucune personne, quel que soit son statut ou son grade, ne peut faire exécuter par des personnels du SDIS des gestes non conformes aux règlements en vigueur sans accord préalable de sa hiérarchie.
Chaque sapeur-pompier doit posséder et appliquer les connaissances théoriques et techniques requises par ses fonctions, telles que définies dans le présent manuel.
Le sapeur-pompier est formé et entraîné pour agir :
- seul lorsqu'il n'est pas en service, en cas de nombreuses victimes ou dans le cadre de missions particulières liées au service ;
- en équipe constituée pour effectuer les missions de secours d'urgence aux personnes (SUAP) ;
- dans le cadre de plans particuliers.
Le sapeur-pompier pour assurer sa mission doit :
- intervenir rapidement et de manière adaptée sur les lieux d'un accident, au chevet d'un malade ou pour une détresse vitale ;
- se protéger, protéger la zone de l'accident et protéger la ou les victimes et les témoins ;
- examiner la victime, agir face à une détresse vitale, une maladie, un traumatisme ou un accouchement ;
- réaliser ou faire réaliser correctement les gestes nécessaires ;
- demander les moyens de renforcement adaptés ;
- transmettre, rapidement si nécessaire, un bilan, rédigé de manière exhaustive sur la fiche bilan, et rendre compte des actions réalisées ;
- surveiller la victime en attendant un moyen (para)médicalisé ou durant son évacuation ;
- rendre compte à son autorité d'emploi lorsque l'intervention présente un caractère particulier ;
- réaliser un rapport d'intervention.
Le nombre grandissant des interventions pour secours d'urgence aux personnes ne doit pas faire oublier certains grands principes de base qui imposent :
- de respecter les règles d'hygiène et de sécurité individuelles et collectives ;
- d'adopter les règles liées à l'utilisation des véhicules (ceinture de sécurité, vigilance lors des manœuvres, conduite adaptée, règles d'utilisation des avertisseurs lumineux et sonores…) ;
- de prendre en compte la dimension psychique des personnes ;
- de savoir gérer ses propres émotions et celles des victimes.
Toute victime mérite d'être traitée avec dignité, impartialité et neutralité, quels que soient le lieu de prise en charge, l'heure de la journée ou l'état de fatigue du sapeur-pompier.
Le sapeur-pompier exerce sa mission avec professionnalisme et se doit de respecter le principe de laïcité édicté par la loi.
Le sapeur-pompier n'est ni médecin ni infirmier. Son action doit se limiter à la mise en pratique des gestes de secours enseignés dans sa sphère de compétence.
Qu'il agisse seul ou au sein d'une équipe, chaque sapeur-pompier a le devoir de maintenir ses connaissances et ses compétences à jour en participant régulièrement aux séances de formation et, le cas échéant, aux formations de maintien des acquis organisées par l'autorité d'emploi dont il dépend réglementairement. Cette pratique doit lui permettre d'avoir un regard critique sur les missions réalisées, d'améliorer la qualité de ses interventions futures, d'apprendre à utiliser les nouveaux matériels et de prendre connaissance des nouvelles techniques et procédures.
Le sapeur-pompier dans ses actions de secours est amené à intervenir en urgence auprès de personnes victimes, en détresse physique et/ou psychologique. Outre la maîtrise des gestes et des techniques de secourisme, l'intervenant doit également être en capacité de dispenser les premiers secours psychologiques.
Toute action de secours sous-entend qu'un événement imprévu, inhabituel et potentiellement dangereux ait touché une ou plusieurs personnes, considérées alors comme victimes. En fonction du niveau d'exposition à cet événement « critique » et du vécu de la situation, l'impact psychologique et la blessure psychique potentielle qui en découlent seront variables.
Le sapeur-pompier devra prendre en compte ces dernières dans leur ensemble, tant les victimes primaires que les victimes secondaires. Les premières auront été directement exposées à l'événement en tant que sujet (avoir subi), acteur (avoir provoqué volontairement ou involontairement) ou encore comme témoin (avoir vu, assisté). Elles peuvent être impactées dans leur corps (blessures physiques) mais aussi moralement (blessures psychologiques). Et puis, les secondes, les proches des victimes primaires (parents, amis, collègues, …), non confrontées directement à l'événement critique, peuvent devenir victimes secondaires lorsqu'elles découvrent ce qui est arrivé à leur proche et qu'elles ressentent un stress intense et des émotions douloureuses.
1. Prise en compte de l'impact psychologique
Les personnes exposées à des événements critiques répondent naturellement par une réaction de stress, dont les manifestations varient en fonction de l'impact psychologique de la situation sur elles et de la détresse potentielle qui en découle.
- Face à une situation soudaine, imprévue et potentiellement menaçante, toute personne présentera un ensemble de manifestations regroupées sous le terme de réaction de stress.Considérée comme un moyen de défense, cette réaction psychologique et physiologique urgente, favorise une adaptation de la personne à la situation afin de la fuir ou de s'en défendre. L'activation physiologique (libération d'hormones du stress, excitation du système nerveux central et du système nerveux autonome) entraîne un état d'alerte repérable notamment par l'augmentation de la fréquence respiratoire, de la fréquence cardiaque et de la pression artérielle. Des frissons, des tremblements et une pâleur peuvent également être observés. La victime peut exprimer une sensation de faiblesse, des sensations pénibles de « boule dans la gorge », de striction thoracique, de « nœud à l'estomac », se plaindre de spasmes viscéraux désagréables, de maux de tête, de nausées, et ressentir une envie impérieuse d'uriner. Peuvent être associés des symptômes psychomoteurs, tels que lenteur ou imprécision des gestes et altération de la voix. Sur le plan psychologique, des phénomènes adaptatifs s'enclenchent : incitation à l'action, focalisation sur la situation dangereuse, identification rapide de stratégies pour faire face. Certaines manifestations gênantes peuvent également être ressenties sur le plan psychique, telles qu'un vécu d'irréalité et/ou de tension. Utile, adaptative mais brève, cette réaction de stress est en revanche très coûteuse en énergie. Une fois la menace écartée, apparaît un état ambigu d'euphorie et d'épuisement.
- Quand le stress est trop intense, trop prolongé ou chronique, il peut devenir incapacitant. Notamment, quand la personne perçoit le danger ou la contrainte comme étant plus élevé que ses capacités à faire face, elle ressent une insécurité massive et ne parvient plus à gérer le stress. Le cortex préfrontal, siège des capacités cognitives, n'est plus en capacité de réguler l'action des amygdales cérébrales, sièges des émotions. La victime perd alors sa capacité à s'adapter, est en rupture d'équilibre et présente à ce moment-là des réactions inhabituelles traduisant un état de crise (cf. chapitre 10).
Le retentissement psychologique est avant tout un vécu personnel, qui se vit avec plus ou moins d'intensité selon le contexte, selon le sens que lui attribue la personne, selon sa culture, son éducation, son histoire personnelle, ses antécédents et sa personnalité.
Les effets de l'impact psychologique (cf. fiche technique P.02) sont observables au travers des perturbations des fonctions cognitives (altération de la capacité à penser efficacement), émotionnelles (sentiments de peur, tristesse, impuissance, colère, …), et comportementales (agressivité, prostration, stupeur, fuite panique …).
Plus l'impact psychologique est important chez la victime, plus le risque de blessure psychologique est élevé. Ces victimes nécessitent d'être orientées vers une prise en charge psychologique spécialisée aux urgences hospitalières ou sur les lieux par la CUMP (Cellule d'Urgence Médico-Psychologique) en cas d'événements impliquant de nombreuses victimes.
Tout sapeur-pompier doit garder à l'esprit qu'il est le recours officiellement mandaté sur les lieux où un événement perturbant et inhabituel s'est produit. Il représente l'institution qui a une obligation légale et morale de secourir toute personne en détresse.
1. Le comportement général du sapeur-pompier
Son attitude joue un rôle déterminant car il est autant apprécié sur la qualité de ses gestes techniques que sur l'aptitude à développer une relation humaine d'aide et de soutien aux personnes en détresse. Le sapeur-pompier doit faire preuve d'organisation, de rigueur et de professionnalisme. En mission, il a une tenue propre et correcte, associée à une bonne hygiène. C'est à partir de ces éléments que la victime se constituera une première opinion du sapeur-pompier mais également de la structure qu'il représente. Cette première impression est primordiale et peut influencer la réaction de la victime et de son entourage.
Le sapeur-pompier agit avec calme. Il intervient avec humanité et gagne la confiance de la victime et de son entourage d'autant plus facilement qu'il est courtois, attentif et posé.
Le sapeur-pompier veille à ce que peut induire sa propre attitude pour éviter tout conflit qui pourrait nuire au bon déroulement de l'intervention. La dégradation d'une situation ne tient souvent qu'à une parole ou un comportement.
Les victimes ou leur entourage peuvent parfois vivre l'intervention des secours comme une irruption, voire une intrusion difficilement supportable. Il s'agit donc d'intervenir dans le calme et avec humilité, en adoptant une attitude respectueuse tant à l'égard des personnes que des lieux (précautions lors de déplacements de meubles, bibelots, par exemple…).
Il est respectueux de chaque individu, de ses particularités psychologiques, physiques, sociales ainsi que de ses spécificités culturelles et ethniques lorsqu'elles ne nuisent pas à sa prise en charge. Aussi, il veille au respect de sa vie privée.
Au même titre que les personnels de santé, les sapeurs-pompiers sont tenus par le secret professionnel. Les informations recueillies ne peuvent être divulguées qu'aux personnes contribuant à la prise en charge1.
Il est important de retenir que les victimes se trouvent dans un moment de vulnérabilité et souvent en difficulté d'adaptation. C'est donc au sapeur-pompier que revient la nécessité de s'adapter à elles et à leurs besoins.
Garant des actions et du comportement des membres de son équipe, le chef d'agrès évite tout débordement de langage avec les tiers et les services publics avec lesquels il est amené à travailler.
1 Art. L1110-4
« I.- Toute personne prise en charge par un professionnel de santé, un établissement ou service, un professionnel ou organisme concourant à la prévention ou aux soins dont les conditions d'exercice ou les activités sont régies par le présent code, le service de santé des armées, un professionnel du secteur médico-social ou social ou un établissement ou service social et médicosocial mentionné au I de l'article L. 312-1 du code de l'action sociale et des familles a droit au respect de sa vie privée et du secret des informations la concernant. ».
La définition est précisée par l'Art. R4127-4
Article 226-13 du code pénal incrimine « La révélation d'une information à caractère secret par une personne qui en est dépositaire soit par état ou par profession, soit en raison d'une fonction ou d'une mission temporaire ».
2. Le comportement au contact de la victime
L'abord de la victime est une phase déterminante (cf. fiche technique P.01).
En effet, bien que son intervention soit très limitée dans le temps, la qualité de la relation mise en place influencera l'ensemble de la prise en charge, de l'adhésion de la victime à son rétablissement.
L'empathie dont il fait preuve, ne doit donc pas être considérée uniquement comme une qualité humaine mais bien comme une véritable compétence professionnelle à développer pour assurer pleinement sa mission de secours à personne.
Le sapeur-pompier s'attache à soigner l'ensemble des aspects de sa communication, verbale et non verbale, en s'adressant toujours directement à la victime, quel que soit son âge. Le sapeur-pompier se montre particulièrement attentif :
- à la distance interpersonnelle, en établissant une « juste distance » ;
- à se placer à son niveau en la regardant dans les yeux pour lui montrer l'intérêt qu'il lui porte ;
- à l'attitude verbale, en utilisant :
- un vocabulaire et un ton adapté ;
- des phrases courtes, claires et respectueuses ;
- le vouvoiement et en appelant la personne par son nom ;
- le tutoiement et en appelant un enfant par son prénom ;
- au toucher, grâce auquel le sapeur-pompier manifeste du soutien, du réconfort et témoigne d'une qualité de présence à la victime.
Une intervention pour secours d'urgence aux personnes peut se décomposer en une succession d'actions dont on peut énumérer les plus importantes.
1. À la prise de garde
Le personnel doit :
- vérifier et contrôler la présence, l'état et le fonctionnement du matériel ;
- vérifier la présence, les dates de péremption et la quantité des consommables ;
- compléter ou remplacer les matériels et consommables, si nécessaire ;
- vérifier l'état du véhicule d'intervention (en particulier ses niveaux et le bon fonctionnement de ses organes électriques).
Le chef d'agrès s'informera :
- des consignes ;
- des arrêtés de circulation.
Il s'assurera des la réalisation des contrôles demandés au personnel. Il vérifiera la tenue et l'hygiène du personnel.
2. Lors du départ en intervention
Le départ en intervention doit se faire dans les plus brefs délais. Pour cela, le chef d'agrès doit :
- vérifier l'aptitude de chaque personnel à remplir sesmissions ;
- prendre les renseignements et, au besoin, demander un complément d'information qui lui sera transmis au cours du trajet ;
- informer son personnel du motif de départ et adapter la tenue d'intervention si nécessaire (tenue de feu…) ;
- indiquer au conducteur l'itinéraire à prendre pour se rendre sur les lieux de l'intervention tout en rappelant les consignes de sécurité (règles de circulation qui seront adaptées à la nature de l'urgence de la mission, prudence renforcée à l'approche des intersections) ;
- vérifier que l'ensemble du personnel a bien mis sa ceinture de sécurité ;
- faire respecter les règles d'utilisation des avertisseurs sonores et lumineux dans le respect de l'article R432-1 du Code de la route et des règlements en vigueur ;
- se rendre à l'adresse indiquée sur l'ordre de départ, sauf ordre contraire interrompant ou modifiant sa mission.
Les modalités de conduite en intervention sont précisées par le Code de la route et par le règlement départemental de conduite des véhicules d'intervention en opération.
S'il se trouve dans l'impossibilité de remplir sa mission (panne du véhicule, accident de circulation impliquant l'engin de secours), le chef d'agrès prendra toutes les dispositions permettant de faire remplir sa mission par un autre engin et d'assurer la prise en charge de son véhicule.
Si, au cours du trajet, il rencontre une autre intervention, après une reconnaissance rapide, il prendra les mesures d'urgences nécessaires et rendra immédiatement compte au CODIS.
3. À l'arrivée sur les lieux de l'intervention
Le chef d'agrès définit l'emplacement de son engin afin d'éviter le suraccident. Le véhicule doit être stationné, guidé si nécessaire (toute marche arrière doit être systématiquement guidée), en ayant à l'esprit de perturber le moins possible le trafic routier.
Aux ordres du chef d'agrès, le personnel doit se munir des matériels et équipements indispensables à la réalisation de l'intervention et à sa sécurité. En dehors des interventions NRBC, les différentes tenues de protection et matériels à prendre sont :
|
Type d'intervention |
Secours d'urgence aux personnes |
Secours d'urgence aux personnes sur la voie publique |
|
|
Ordre |
« Avec le matériel de secours d'urgence aux personnes en reconnaissance » |
||
|
Matériel à prendre |
|
||
|
Tenue |
Cf. règlement d'habillement en vigueur |
Effet haute visibilité sur la voie publique |
|
Des matériels supplémentaires peuvent être pris lorsque la nature de l'intervention le justifie.
En cas d'intervention dans un contexte NRBC (nucléaire, radiologique, biologique, chimique), les tenues sont adaptées à la nature du risque (cf. chapitres 11, 18 et 19).
4. Sur les lieux de l'intervention
Le commandant des opérations de secours (COS) est le 1er chef d'agrès présent sur les lieux de l'intervention. Il assure le commandement de celle-ci jusqu'à ce qu'il soit relevé par une autorité appartenant à la chaîne de commandement opérationnel, telle que définie par le règlement opérationnel du SDIS.
Sa responsabilité de chef est constante et totale. Il est responsable devant ses supérieurs du bon déroulement de l'intervention, de l'action et du comportement de ses subordonnés. Il doit veiller au respect de la propriété privée et des droits fondamentaux lorsque l'urgence le permet. Il est responsable de la sécurité de ses personnels.
Sur intervention, le chef d'agrès doit prendre suffisamment de recul pour avoir une vision globale permanente, lui permettant de coordonner l'action de l'ensemble des moyens engagés y compris les moyens médicaux. Ces derniers, tout comme la régulation médicale, ont autorité technique pour ce qui relève de l'état de la victime et de sa prise en charge.
Le chef d'agrès veille également au respect du secret professionnel, qui s'apparente au secret médical, par l'ensemble des personnels de son équipe.
La discrétion et le secret professionnels
La discrétion professionnelle
Les sapeurs-pompiers sont soumis à la discrétion professionnelle et n'ont donc pas le droit de divulguer des informations ou des documents concernant le SDIS sans l'accord de l'autorité hiérarchique sauf sur demande d'un magistrat.
Le secret professionnel
Les sapeurs-pompiers sont également soumis au secret professionnel qui s'applique à tout ce qui a été vu, entendu ou compris concernant un tiers qu'il soit victime ou non.
Le secret professionnel est général et absolu sauf pour les cas suivants :
- obligation pour les agents publics de dénoncer les crimes et délits dont ils ont connaissance à l'occasion de l'exercice de leur activité ;
- lorsque l'agent doit révéler une information à caractère confidentiel pour prouver son innocence dans une affaire pour laquelle il est mis en cause.
Hormis dans ces cas, la divulgation d'informations non justifiée dans l'intérêt de la victime ou à des personnes non autorisées peut entraîner des sanctions sur le plan disciplinaire et sur le plan pénal (un an d'emprisonnement et 15 000 € d'amende).
À ce titre, les secours doivent limiter la transmission des informations utiles à la prise en charge de la victime, aux seuls sapeurs-pompiers participant à l'intervention, aux personnels de la régulation médicale, et aux autres personnels de santé participant ou concourant à l'intervention (SMUR, SU).
Cette règle doit parfois également s'appliquer aux proches de la victime s'ils ne sont pas informés de son état de santé. Dans le cadre des relations entre les sapeurs-pompiers et les forces de l'ordre, le secret professionnel doit être maintenu afin de respecter la vie privée de la victime. Toutefois, s'agissant également d'agents soumis au secret professionnel et dans un souci d'entente interservices et de coordination, les informations strictement nécessaires à leur travail peuvent leur être divulguées. Il faut toutefois rester factuel, ne pas donner de détails sur l'état de la victime et ne pas donner d'éléments de bilan.
La communication de pièces opérationnelles est proscrite au niveau des centres de secours. Toute demande de transmission de documents doit être transmise par écrit à la direction du SDIS.
Ce secret professionnel doit être maintenu lors d'une audition dans le cadre d'une enquête préliminaire, d'une instruction ou d'un jugement sauf dans les cas pour lesquels il peut être levé. Le juge doit désigner un expert auprès duquel les sapeurs-pompiers pourront alors témoigner librement dans le cadre du secret partagé.
Toute demande d'audition ou réquisition de la part d'un service des forces de l'ordre, d'un expert judiciaire ou d'un service dédié pour auditionner des sapeurs-pompiers doit parvenir à la direction du SDIS.
Pour aller plus loin, références légales ou réglementaires :
- article L 121-6 et L 121-7 du Code général de la fonction publique ;
- article 226-13, 226-14, 434-1 et 434-3 du Code pénal ;
- article 40, 75 et suivants, 109, 151 et suivants du code de procédure pénale.
Durant cette phase de l'intervention le chef d'agrès doit :
- demander des moyens complémentaires qu'il juge nécessaires, lorsqu'un danger subsiste (présence de CO, fumée…). Il n'engage alors ses personnels qu'en cas d'absolue nécessité (mesures immédiates de sauvegarde, sauvetages, mises en sécurité…) ;
- effectuer un bilan circonstanciel, un bilan primaire et exécuter ou faire exécuter les gestes d'urgence qui s'imposent ;
- demander les moyens médicaux ou de renfort nécessaire à la prise en charge de la ou des victimes, sans surestimer ses capacités, ni faire d'économie de moyens ;
- demander les forces de l'ordre et les autres services publics si la nature de l'intervention l'impose. Lorsque l'état de la victime le nécessite et après accord du médecin régulateur, le chef d'agrès peut la transporter vers une structure hospitalière sans attendre les forces de l'ordre demandées.
Dans ce cas, il veillera à leur faire transmettre les coordonnées de la structure d'accueil de destination ;
- réaliser ou faire réaliser un bilan secondaire et les gestes de secours adaptés ;
- transmettre le bilan à la régulation médicale. En cas de présence d'un membre du SSSM ou d'un SMUR le bilan sera transmis sauf exception par ces derniers ;
- rédiger personnellement la fiche bilan avec la plus grande attention, d'une part car elle constitue une pièce médico-légale, et surtout le seul support d'informations recueillies par le chef d'agrès pour le médecin de la structure des urgences. Le personnel du SSSM présent sur les lieux complètera également la fiche bilan ;
- faire préparer la médicalisation de la victime, si nécessaire (cf. chapitre 4) et assister le personnel (para)médical ;
- choisir le mode de relevage, d'immobilisation et de brancardage en accord avec le médecin ou l'infirmier s'il est présent ;
- passer les messages de renseignements au CODIS, si nécessaire ;
- assurer la surveillance de la victime et son transport, si nécessaire.
Cas justifiant le recours aux forces de l'ordre
Le chef d'agrès doit systématiquement faire appel aux forces de l'ordre dans les cas suivants :
- décès d'une victime :
- sur la voie publique ou dans un lieu public,
- à domicile en l'absence de la famille ;
- décès d'une victime par mort violente ou suspecte (obstacle médico-légal) ;
- accident du travail ayant entraîné un décès ou une blessure grave ;
- accident de circulation avec victime ou dégradation d'un bien public ;
- personne victime d'une agression (sauf dans les cas définis dans le paragraphe 1.5.4 : Maltraitance ou sévices envers la victime) ;
- victime mineure ou dans l'impossibilité de pourvoir seule à son autonomie en raison de ses facultés mentales ou corporelles, en l'absence d'un représentant légal (parent, tuteur, enseignant…), sauf dans les cas définis dans le paragraphe 1.5.3 : La prise en charge des mineurs ;
- victime mineure nécessitant une hospitalisation refusée par le représentant légal.
- victime présentant un danger pour elle-même, un tiers ou l'équipe de secours ;
- victime nécessitant une contrainte physique en particulier en cas de soins psychiatriques sans consentement ;
- victime en état d'ébriété sur la voie publique ne faisant pas l'objet d'un transport en milieu hospitalier après régulation médicale ;
- découverte d'armesur ou à proximité immédiate de la victime (sauf cas particuliers définis dans l'encadré « Découverte d'arme sur la victime ») ;
- personne menaçante, violente ou injurieuse à l'égard des secours.
Par ailleurs, le chef d'agrès peut demander les forces de l'ordre dans tout autre cas où il l'estime nécessaire.
À la suite de la réalisation du bilan et de sa transmission à la régulation médicale, la victime peut être dirigée vers une structure d'urgence adaptée à sa pathologie ou laissée sur place si son état ne justifie pas d'hospitalisation (cf. procédure 1.1).
Toute victime laissée sur place doit faire l'objet d'un bilan avec la régulation médicale.
Le sapeur-pompier s'assure, lorsque son rôle prend fin, de la continuité de la prise en charge de la victime. Il évalue et anticipe la situation afin de prévenir la victime et les personnes qui vont la prendre en charge, de tout risque d'aggravation possible.
Avant de quitter les lieux de l'intervention, le personnel s'assure de :
- la récupération de l'intégralité du matériel ;
- la récupération de tous les déchets de soins ;
- du nettoyage de la zone d'intervention et en particulier des traces de liquides biologiques.
Une attention particulière est portée aux effets personnels de la victime. Les objets de valeur et les liquidités sont remis soit :
- à un membre de la famille en présence, si possible, d'une tierce personne ;
- aux forces de l'ordre ;
- à la structure des urgences en le spécifiant sur la fiche bilan.
Durant toutes ces opérations, une surveillance permanente de l'état de la victime est assurée.
5. Durant le transport
Le chef d'agrès veille à ce que le conducteur ait une conduite adaptée et en adéquation avec l'état de la victime et les consignes du SDIS afin d'assurer le transport de la victime dans les meilleures conditions.
Le conducteur est responsable de la sécurité de la victime durant le transport au même titre que de celle des autres passagers du véhicule. Toute victime doit être systématiquement transportée sur un brancard normalisé. Elle doit être correctement arrimée au brancard par les sangles prévues à cet effet. De même l'équipage doit être assis et maintenu par une ceinture de sécurité.
Le chef d'agrès est responsable de la surveillance de la victime au cours du transport. Il doit l'assurer lui-même ou la faire assurer sous sa responsabilité, par un équipier. Cette surveillance est permanente durant le trajet vers la structure des urgences d'accueil. Elle est indiquée sur la fiche bilan.
Un dernier bilan est réalisé juste avant de confier la victime à la structure d'accueil, il est noté, horodaté, sur la fiche bilan.
En cas d'aggravation de l'état de la victime, le chef d'agrès doit impérativement recontacter en urgence le médecin régulateur pour transmettre un nouveau bilan et ce, quelle que soit la distance qui le sépare de la structure d'accueil de destination.
Celui-ci décide, en fonction du type d'aggravation, de la distance de la structure d'accueil et du plateau technique soit :
- de poursuivre le transport vers la structure d'accueil de destination en le prévenant ;
- de suspendre le transport dans l'attente d'un moyen (para)médicalisé.
6. À l'arrivée à la structure d'accueil
La victime est sous la responsabilité des secours, tant qu'elle n'a pas été prise en charge par le personnel de la structure d'accueil. La transmission de cette responsabilité est extrêmement importante. Pour cela, il convient de porter une attention particulière aux points suivants :
- la victime doit être accompagnée du véhicule de secours à la structure d'accueil. Selon son état de santé, le transfert se fera sur un brancard ou une chaise, voir éventuellement en marchant accompagné des sapeurs-pompiers ;
- le chef d'agrès transmet la fiche bilan au personnel de la structure d'accueil selon les modalités déterminées localement. Il est conseillé d'horodater le transfert de responsabilité de la victime ;
- les effets personnels de la victime, même détériorés, doivent être remis au personnel de la structure d'accueil. Les objets de valeurs et l'argent, s'ils n'ont pas été pris en compte par les forces de l'ordre doivent alors être inventoriés sur la fiche bilan puis remis, après vérification, au personnel de la structure d'accueil ;
- le transfert du brancard du véhicule de secours à celui de la structure d'acueil se fait sous la responsabilité du personnel de cette dernière s'il est présent; Dans le cas contraire, il est sous l'entière responsabilité de l'équipage de l'engin.
- le chef d'agrès attire l'attention du personnel de la structure d'accueil lorsque des mesures préventives de protection du rachis ont été prises (colliers cervicaux, matelas à dépression, attelle cervico-thoracique…) ou que l'état de la victime le justifie ;
- avant de quitter la structure d'accueil, le personnel désinfecte le matériel utilisé conformément aux protocoles en vigueur ;
- après la prise en charge de la victime par les services de la structure d'accueil et la remise en condition de son matériel, le chef d'agrès remet son engin disponible.
Choix de la structure d'accueil de destination
Le droit du malade au libre choix de l'établissement de santé constitue un principe fondamental que les sapeurs-pompiers doivent respecter notamment pour tenir compte de la structure habituelle de suivi de la victime.
C'est ainsi que le chef d'agrès doit informer la régulation médicale, après bilan, du souhait de la victime. Le médecin régulateur, tout en prenant en compte dans la mesure du possible cette demande, indique au VSAV la destination. La structure d'accueil choisie peut donc être différente de celle souhaitée par la victime en raison de sa pathologie (UNV, chirurgie de la main, obstétrique, pédiatrie…), en raison de contingences liées à la couverture du secteur opérationnel ou en raison des possibilités d'accueil des structures.
Si le choix de la victime n'est pas compatible avec le maintien de la couverture opérationnelle, le CODIS, officier ou chef de salle met en relation le médecin d'astreinte départementale avec le médecin régulateur pour déterminer la meilleure solution prenant en compte l'intérêt de la victime et l'intérêt public
7. De retour au centre de secours
Le chef d'agrès fait assurer le nettoyage puis la désinfection du VSAV selon les protocoles en vigueur.
Le chef d'agrès doit effectuer son rapport d'intervention dès que possible, et en tout état de cause avant de quitter sa garde.
Après une intervention difficile, le chef d'agrès doit s'assurer qu'aucun de ses hommes n'a été affecté sur le plan psychologique et dans le cas contraire prendre les mesures qui s'imposent (cf. chapitre 10).
Le chef d'agrès doit profiter de chaque intervention pour parfaire les connaissances de son personnel, notamment auprès du médecin régulateur ou de celui prenant en charge la victime et, si besoin, il réalise un complément de formation lors du retour au centre de secours.
Le chef d'agrès rend compte à sa hiérarchie pour toute difficulté opérationnelle.
1. Le refus de soins ou de transport
Les victimes majeures en pleine possession de leurs capacités, peuvent refuser la prise en charge ou le transport proposé par le médecin régulateur.
Cependant, en cas de refus, la responsabilité des secours n'est pas engagée si :
- la victime est majeure et ne compte pas au nombre des majeurs protégés par mesure de justice à l'instar de la tutelle ;
- elle ne se trouve pas dans un état altérant ses capacités de discernement et de compréhension (intoxications, trouble de la conscience ou du comportement, trouble psychiatrique…) ;
- sa décision est éclairée, c'est-à-dire intervient en parfaite connaissance de la situation et des risques réellement encourus.
L'information délivrée à la personne en vue d'éclairer sa décision doit être :
- délivrée par un médecin ;
- sincère ;
- appropriée (c'est-à-dire exprimée de manière synthétique et intelligible) ;
- loyale.
Il est souhaitable que le médecin régulateur s'entretienne par téléphone avec la personne ayant manifesté son refus, de manière à apprécier au mieux la situation médicale et à l'informer avec précision des risques liés à sa décision. Cet entretien peut amener la victime à réviser son jugement et à consentir à la prise en charge proposée.
Si la victime persiste dans son refus, le chef d'agrès fait remplir un formulaire de refus de soins ou de transport (décharge de responsabilité).
Pour aller plus loin, références légales ou réglementaires :
- articles L.1111-2 et L. 1111-4 du Code de la santé publique ;
- annexe IV du référentiel annexé à l'arrêté du 24 avril 2009 relatif à l'organisation du secours à personne et de l'aide médicale urgente.
La décharge de responsabilité
Le formulaire de refus de soins ou de transport (décharge de responsabilité) est un document écrit dans lequel une personne indique son refus de recevoir les soins ou le transport proposé par le médecin régulateur. Ce document ne dispense pas de l'obligation d'information et de recherche active du consentement. En revanche, en cas de réclamation ultérieure, il permet d'apporter un commencement de preuve du refus éclairé de la victime.
Ce formulaire doit être rempli par la victime lorsque des soins ou une hospitalisation apparaissent nécessaires et sont refusés par la victime. Il doit être signé par le chef d'agrès et la victime. Il ne doit naturellement pas être proposé aux personnes chez qui l'hospitalisation n'apparaît pas nécessaire, laissées sur place en raison du caractère bénin de leur affection sur avis de la régulation médicale.
Il est souhaitable d'obtenir la signature de deux témoins en particulier en cas de refus de signature par la victime. Ces témoins peuvent être des proches de la victime ou d'autres personnes, notamment les forces de l'ordre lorsqu'elles sont présentes sur les lieux de l'intervention, ou les membres de l'équipage VSAV qui peuvent également être témoins. Le refus de signature doit être notifié sur la décharge de responsabilité.
|
Exemple de décharge de responsabilité / Refus de transport Je soussigné .e : Nom : ........................................................................... Prénom : ...................................................................................... Adresse : ........................................................................................................................................................................................................... Victime de (1) : .................................................................................................................................................................................................. Date et heure : ...................................à (adresse) ............................................................................................................................................ Refuse les soins des sapeurs-pompiers du Service Départemental d'Incendie et de Secours (2). Refuse mon transport en milieu hospitalier par les sapeurs-pompiers du Service Départemental d'Incendie et de Secours (2). Je prends cette décision librement après avoir été entièrement et clairement informé.e par le.la médecin régulateur.rice sur mon état et des risques que me fait courir cette décision. Signature de la victime : ................................................................................................................................................................................... Signature du.de la responsable de l'intervention : .......................................................................................................................................... Deux témoins (nom, prénom, lien de parenté ou fonction, adresse) : Nom : .................................................................................................... (3) Signature : .................................................................................... Nom : .................................................................................................... (3) Signature : .................................................................................... (1) Inscrire le fait ayant motivé l'appel des secours (ex : accident de circulation, explosion… ). (2) Cocher la ou les cases correspondantes. (3) Signature de deux témoins (proches de la victime). |
Les soins psychiatriques sans consentement
Les personnes présentant des troubles mentaux qui ne leur permettent pas de consentir aux soins qu'ils nécessitent, ne peuvent faire l'objet d'une hospitalisation sans leur consentement que dans le strict respect des règles de procédures spécifiques.
Elles sont de deux types :
- soins psychiatriques par décision du directeur d'établissement de santé (SDDS) ;
- soins psychiatriques par décision du représentant de l'État (SDRE).
Les soins sur décision du directeur d'établissement de santé correspondent aux situations où la victime souffre de troubles mentaux qui rendent impossible son consentement et obligent des soins immédiats assortis d'une surveillance médicale constante. La victime est avant tout dangereuse pour elle-même. Il existe trois formalités administratives d'admission selon les circonstances :
- admission en soins psychiatriques à la demande d'un tiers (SPDT) ;
- admission en soins psychiatriques en cas de péril imminent (SPPI) ;
- admission en soins psychiatriques à la demande d'un tiers en urgence (SPDTU).
Les soins psychiatriques sur décision du représentant de l'État correspondent aux situations où la victime souffre de troubles mentaux qui nécessitent des soins et qui compromettent la sûreté des personnes ou portent atteinte, de façon grave, à l'ordre public. La victime est non seulement dangereuse pour elle-même mais également pour autrui.
Le transport dans le cadre de ces procédures ne relève théoriquement pas des missions dévolues aux services d'incendie et de secours. Toutefois, les secours peuvent être amenés, dans le cadre de leur mission de secours d'urgence aux personnes, ou par carence d'un autre service, à constater des signes d'altération de la santé mentale d'une victime, nécessitant des soins psychiatriques sans son consentement (SDDS SDRE).
Ces mesures de soins sous contrainte s'accompagnent de plusieurs formalités destinées à limiter les risques d'abus de telles mesures privatives de liberté. Ces procédures relativement lourdes ne sont donc mises en œuvre qu'après l'échec de la démarche de persuasion à engager par le chef d'agrès, et après l'avis d'un médecin (SPDT SPPI) ou à la demande du préfet ou de son représentant (SDRE).
Mission en soins psychiatriques à la demande d'un tiers (SPDT)
Elle consiste à demander l'admission en soins psychiatriques sous contrainte d'une personne qui nécessite des soins urgents et dont l'état de santé mentale ne permet pas son consentement.
Les SPDT doivent être demandés par un tiers, (un membre de la famille, concubin, partenaire de PACS, tuteur, curateur). En aucun cas elle ne peut être demandée par une personne d'un service de soins ou de secours.
Les secours doivent s'assurer de l'existence des documents suivants qui constituent un préalable au transport :
- une demande préalable d'admission : il s'agit d'une lettre manuscrite, sur un modèle précisé par la loi, rédigée et signée par le tiers demandeur, par laquelle il sollicite l'hospitalisation de la victime ;
- deux certificats médicaux signés par des médecins différents : La demande préalable d'admission doit être accompagnée par deux certificats médicaux circonstanciés datant de moins de 15 jours. Le premier certificat médical doit attester que les troubles du malade rendent impossible son consentement et que son état impose des soins immédiats assortis d'une surveillance constante justifiant une admission en soins psychiatriques. Ce premier certificat ne peut être établi que par un médecin n'exerçant pas dans l'établissement d'accueil.
Le second certificat doit venir confirmer le premier. Il est établi par un deuxième médecin qui peut exercer dans l'établissement accueillant le malade. Dans la pratique, les secours peuvent donc se contenter du premier certificat pour assurer le transport de la victime, le second étant rempli par le médecin de la structure d'accueil.
|
Exemple de demande préalable d'admission du tiers Nom - Prénom : ................................................................................................Profession : ........................................................................... Âge : ................... Domicile : ............................................................................................................................................................................... ........................................................................................................................................................................................................................... à M.. .me. le.la directeur.rice du centre hospitalier de : ............................................................................................................................ ........................................................................................................................................................................................................................... J'ai l'honneur de vous prier de bien vouloir autoriser l'admission dans votre établissement, en hospitalisation sur demande d'un tiers, de mon époux.se, mère.père, etc. (préciser la nature des relations) : ............................................................................................................. Nom - Prénom : ..................................................................................................................Né.e le : .............................. à : ............................. Profession : ....................................................................................................................................................................................................... Domicile :…….................................................................................................................................................................................................... Pour y recevoir les soins que nécessite son état. Fait à : ................................ le : ........................................... |
|
Exemple de certificat médical initial d'admission en soins psychiatriques à la demande d'un tiers selon l'article L-3212-1 du Code de la Santé Publique Je soussigné.e, ........................................................................................................, Docteur.e en médecine, certifie avoir examiné ce jour, .me / M. : .....................................................................................................Né.e le : ..................................................................................... Profession : .......................................................................Demeurant à : ........................................................................................................ Il s'agit d'un.e patient.e présentant un tableau clinique comportant : J'atteste que les troubles mentaux présentés par Mme / M. .........................................................................rendent impossible son consentement et que son état mental impose des soins immédiats assortis d'une surveillance médicale constante justifiant une admission en soins psychiatriques à la demande d'un tiers conformément à l'article L.3212-1 du Code de la Santé Publique. J'atteste que je ne suis ni parent.e, ni allié.e au quatrième degré inclusivement ni avec le.la directeur.rice de l'établissement accueillant ce.tte malade, ni avec l'auteur.e de la demande d'admission, ni avec la personne hospitalisée. L'intéressé·e a pu faire valoir ses observations.* En raison de l'état clinique de l'intéressé·e, ses observations n'ont pu être recueillies.* Fait le............................................ à................................................. * Rayer la mention inutile |
Admission en soins psychiatriques en cas de péril imminent (SPPI)
En cas de péril imminent pour la santé de la personne et d'impossibilité d'obtenir une demande d'un tiers à la date d'admission, le directeur de l'établissement peut prononcer l'admission en soins psychiatriques. Le certificat est établi par un médecin qui ne peut exercer dans l'établissement accueillant et doit indiquer les caractéristiques de la maladie et la nécessité de recevoir des soins.
Le directeur de l'établissement d'accueil informe dans un délai de 24 heures sauf difficultés particulières, la famille de la personne qui fait l'objet de soins ou la personne chargée de la protection juridique de l'intéressé ou, à défaut toute personne justifiant de l'existence de relations avec la personne antérieures à l'admission en soins et lui donnant qualité pour agir dans l'intérêt de celle-ci.
|
Exemple de certificat médical initial d'admission en soins psychiatriques pour péril imminent en l'absence de tiers selon l'article L-3212-1-II-2° du Code de la Santé Publique Je soussigné.e, ........................................................................................................, Docteur.e en médecine, certifie avoir examiné ce jour, .me / M. : .....................................................................................................Né.e le : ....................................................................................... Profession : .......................................................................Demeurant à : ........................................................................................................ Dans les circonstances suivantes (mode d'arrivée du patient) : Il s'agit d'un.e patient.e présentant un tableau clinique comportant : Je constate qu'il existe un péril imminent en raison de : J'atteste de l'impossibilité de recueillir une demande émanant d'un.e proche du malade en raison de : J'atteste que les troubles mentaux présentés par Mme / M. ................... rendent impossible son consentement et que son état mental impose des soins immédiats assortis d'une surveillance médicale constante justifiant une admission en soins psychiatriques conformément à l'article L.3212-1-II-2° du Code de la Santé Publique. J'atteste que je ne suis ni parent.e, ni allié.e au quatrième degré inclusivement ni avec le.la directeur.rice de l'établissement accueillant ce.tte malade, ni avec la personne hospitalisée et ne pas exercer dans l'établissement d'accueil ....................................................... L'intéressé·e a pu faire valoir ses observations.* En raison de l'état clinique de l'intéressé·e, ses observations n'ont pu être recueillies.* Fait le............................................ à................................................. * Rayer la mention inutile |
Admission en soins psychiatriques à la demande d'un tiers d'urgence (SPDTU)
Exceptionnellement, en cas d'urgence, lorsqu'il existe un risque grave d'atteinte à l'intégrité de la victime, et uniquement dans ce cas, le directeur de l'établissement peut prononcer à la demande d'un tiers l'admission au vu d'un seul certificat médical émanant, le cas échéant d'un médecin de l'établissement d'accueil.
Le certificat doit indiquer l'immédiateté du danger pour la santé ou la vie de la victime. La demande du tiers reste indispensable.
Soins psychiatriques sur décision du représentant de l'État (SDRE)
Il s'agit d'une mesure d'ordre administratif qui consiste à admettre pour soins psychiatriques sous contrainte une personne qui nécessite des soins urgents, dont l'état de santé ne permet pas son consentement et dont le comportement compromet la sûreté des personnes ou porte atteinte de façon grave à l'ordre public. Il s'agit donc de personnes présentant un danger grave pour elles-mêmes ou pour les tiers (forcenés, personnes dangereuses…).
Contrairement aux SDDS, les SDRE sont demandés par l'autorité investie du pouvoir de police administrative (préfet, maire). Elle nécessite donc la présence effective des forces de l'ordre sur les lieux, afin de requérir un arrêté du représentant de l'État, indispensable à cette procédure.
Les secours doivent s'assurer de l'existence des documents suivants qui constituent un préalable au transport :
- un certificat médical circonstancié : rédigé sous une forme précisée par la loi, il doit également être établi par un médecin (présent sur les lieux), indiquant la réalité des troubles présentés, la nécessité d'une hospitalisation et l'impossibilité de la victime à consentir aux soins. Il ne peut pas être établi par un psychiatre exerçant dans l'établissement accueillant le malade ;
- un arrêté du représentant de l'État dans le département.
En pratique, dans le cadre d'un transport sans consentement en service psychiatrique, avant de débuter le transport le chef d'agrès doit être en possession :
- du premier certificat médical ;
- de la demande du tiers ou de l'arrêté du représentant de l'état (préfectoral ou municipal).
|
Exemple de certificat médical initial d'admission en soins psychiatriques sur décision du représentant de l'État selon l'article L-3213-1 du Code de la Santé Publique Je soussigné.e, ........................................................................................................, Docteur.e en médecine, certifie avoir examiné ce jour, .me / M. : .....................................................................................................Né.e le : ....................................................................................... Profession : .......................................................................Demeurant à : ........................................................................................................ Circonstances motivant le présent certificat : Il s'agit d'un.e patient.e présentant un tableau clinique comportant : J'atteste que les troubles mentaux présentés par Mme / M. .................................................... nécessitent des soins et compromettent la sûreté des personnes ou portent atteinte, de façon grave, à l'ordre public. J'atteste que je ne suis pas psychiatre exerçant dans l'établissement destiné à accueillir ce.tte patient.e. L'intéressé·e a pu faire valoir ses observations.* En raison de l'état clinique de l'intéressé·e, ses observations n'ont pu être recueillies.* Fait le............................................ à................................................. *Rayer la mention inutile |
|
Exemple de certificat médical initial d'admission en soins psychiatriques sur arrête municipal selon l'article L. 3213-2 du Code de la Santé Publique Je soussigné.e, ........................................................................................................, Docteur.e en médecine, certifie avoir examiné ce jour, .me / M. : .....................................................................................................Né.e le : ....................................................................................... Profession : .......................................................................Demeurant à : ........................................................................................................ Circonstances motivant le présent certificat : Il s'agit d'un.e patient.e présentant un tableau clinique comportant : J'atteste que les troubles mentaux présentés par Mme / M. ........................................................ nécessitent des soins et compromettent la sûreté des personnes ou portent atteinte, de façon grave, à l'ordre public. J'atteste que je ne suis pas psychiatre exerçant dans l'établissement destiné à accueillir ce.tte patient.e. L'intéressé·e a pu faire valoir ses observations.* En raison de l'état clinique de l'intéressé·e, ses observations n'ont pu être recueillies.* Fait le............................................ à................................................. *Rayer la mention inutile |
Emploi éventuel de la force
Dans les deux cas (SDDS ou SDRE), lorsque la victime est particulièrement agitée, un emploi de la force, strictement nécessaire et proportionné, peut être envisagé pour garantir la sécurité du transport et de la victime.
Il peut se traduire par une contention, qui ne peut être autorisée que sur prescription médicale (médecin sur place ou régulation médicale). Cette contention peut être accompagnée ou remplacée par une sédation médicamenteuse effectuée par un médecin.
Chaque fois qu'une contrainte physique est imposée à une victime, et à plus forte raison quand cette dernière est dangereuse, l'intervention de la police ou de la gendarmerie est nécessaire.
Dans ce contexte, la restriction des libertés individuelles de la personne se limite à celles permettant l'application des mesures d'admission pour soins psychiatriques sans le consentement.
En tout état de cause, la dignité de la personne et le respect de ses autres libertés individuelles doivent être toujours respectés.
Pour aller plus loin, références légales ou réglementaires :
- articles L 3211-1 à L 3213-11 du Code de la santé publique ;
- article L 3222-1-1A à L 3222-1-1 du Code de la santé publique ;
- annexe V du référentiel annexé à l'arrêté du 24 avril 2009 relatif à l'organisation du secours à personne et de l'aide médicale urgente.
2. Les personnes décédées
La mort est définie comme « un arrêt cardiaque persistant avec une absence totale de conscience et d'activité motrice spontanée, une abolition de tous les réflexes du tronc cérébral et enfin une absence totale de ventilation spontanée ».
Le constat de la mort, excepté dans quelques cas définis ci-dessous, est de la compétence exclusive d'un médecin. Les sapeurs-pompiers ont donc obligation de pratiquer les gestes de réanimation jusqu'au constat de la mort par un médecin ou sur la demande du médecin régulateur. Pendant la réanimation, ils peuvent évoquer la gravité de la situation avec l'entourage, mais l'annonce du décès est de la compétence du médecin.
Les secours doivent toujours garder une attitude correcte et digne, en rapport avec la gravité du moment (cf. chapitre 10).
Les cas de décès certains
Les sapeurs-pompiers peuvent affirmer la réalité d'un décès face à au moins l'une de ces circonstances :
- la décapitation (tête séparée du tronc) ;
- la putréfaction (signes de décomposition évidente du cadavre) ;
- la carbonisation ;
- la raideur cadavérique (rigidité de l'ensemble des articulations).
Dans ces circonstances dénommées « Décès certain », aucune manœuvre de réanimation n'est entreprise et un bilan est immédiatement transmis à la régulation médicale.
Après la réalisation et transmission du bilan, la constatation d'un décès certain doit toujours faire supposer une mort suspecte. Les sapeurs-pompiers doivent alors systématiquement faire prévenir, via le CODIS, les forces de l'ordre et tout faire pour éviter que les indices nécessaires à l'enquête des forces de l'ordre ne soient effacés. Dès la constatation du décès certain, le périmètre doit être largement balisé et évacué. Toute modification de l'environnement (ouverture de porte, de fenêtre, coupure de gaz, d'électricité…), de la position de la victime (dégagement d'urgence, simple retournement pour effectuer une RCP) ou de la tenue de la victime (déshabillage pour effectuer des manœuvres de réanimation) doivent être signalés aux enquêteurs.
Ce sont les forces de l'ordre qui doivent prévenir la famille du défunt si elle n'est pas sur place.
Le décès après réanimation
À domicile, lorsqu'une personne est décédée après avoir été prise en charge par un médecin qui a établi un certificat de décès sans obstacle médico-légal, et que la victime est laissée sur place, il est souhaitable de l'installer à un emplacement adapté selon les préférences de son entourage (dans un lit, sur un canapé, au sol…).
Si un obstacle médico-légal est posé par le médecin, l'intervention des forces de l'ordre est obligatoire.
Le décès sur la voie publique
L'organisation de l'évacuation d'une victime décédée sur la voie publique est assurée par les forces de l'ordre. La personne décédée est alors transportée vers une structure d'accueil spécialisée (institut médico-légal, funérarium).
Ce type de transport doit en principe être effectué dans un véhicule spécialement agréé en sachant qu'il ne saurait être admis qu'un corps puisse rester plusieurs heures sur place en attendant que les services de pompes funèbres disposent des moyens nécessaires pour l'évacuer. Le transport de victimes décédés n'étant pas une mission des SDIS, le recours aux sapeurs pompiers, sur réquisition des forces de l'ordre pour ces opérations, doit être validé par le CODIS et rester exceptionnel.
En attendant l'évacuation du corps et en l'absence de contre-indication (brouillage d'éléments de la scène d'un crime par exemple), les sapeurs-pompiers recouvrent le corps d'un drap, ou en accord avec les forces de l'ordre, le mettent dans une bâche prévue à cet effet.
Pour aller plus loin, références légales ou réglementaires :
- article 74 du Code de procédure pénal et 223-6 du code pénal ;
- article R.1232-1 du Code de la Santé publique.
- circulaire n°76.310 du 10 juin 1976 relative à l'enlèvement et au transport de personnes décédées sur la voie publique.
Les sapeurs-pompiers et le médico-légal : la scène de crime
Les sapeurs-pompiers peuvent, en tant que premiers intervenants, être présents avant les forces de l'ordre sur une scène qui laisse supposer la commission d'un crime. Hormis en cas de décès certain, les secours doivent prodiguer les gestes de secours nécessaires, même si leur action modifie la scène de crime. Toutefois ils doivent dans la limite des exigences imposées par les manœuvres de secours limiter au maximum les modifications apportées.
Le chef d'agrès doit donc privilégier un seul chemin d'accès aller et retour et éviter tout déplacement d'objet ou modification de la scène de crime qui ne serait pas indispensable à la finalité de sa mission. Dans la mesure du possible, il fait respecter un périmètre de sécurité jusqu'à l'arrivée des forces de l'ordre. Le port de gants, outre la protection qu'il confère au secouriste et à la victime, permet d'éviter de perturber la recherche ultérieure d'empreintes digitales.
Pour aller plus loin, références légales ou réglementaires :
- articles 432-4 et 434-22 du Code pénal ;
- article 55 alinéa 2 du Code de procédure pénale.
3. La prise en charge des mineurs
Toute victime de moins de 18 ans doit être considérée comme mineure et reste sous la responsabilité de ses parents ou tuteurs légaux jusqu'à sa majorité ou son émancipation. Elle doit être considérée comme une personne vulnérable et doit recevoir une attention particulière.
À défaut d'un représentant légal elle est alors placée sous la protection et la responsabilité des sapeurs-pompiers.
Si son état implique un transport, ce dernier ne nécessite pas la présence des forces de l'ordre, d'un parent, d'un représentant légal ni d'un personnel scolaire accompagnateur. Les sapeurs-pompiers sont habilités à l'effectuer seuls.
Lors de la prise en charge d'un mineur dans un établissement scolaire, ils veillent néanmoins à ce que leur soit remise, dans la mesure du possible, une copie de l'attestation parentale autorisant la prise en charge médicale ainsi que les coordonnées téléphoniques des parents qui seront transmises à la structure d'accueil.
Deux sauveteurs doivent être constamment présents avec le mineur, même dans la cellule du VSAV lors du transport.
Si son état n'implique pas de transport, elle ne doit jamais être laissée seule mais doit être confiée à une tierce personne. En l'absence de représentant légal, elle devra être placée sous la responsabilité des forces de l'ordre.
Mineur refusant son transport
Si le consentement du mineur doit être systématiquement recherché, il n'en demeure pas moins qu'en cas de refus de transport celui-ci ne sera pas considéré comme « éclairé ».
Ce raisonnement prévaut si l'absence de transport est susceptible d'entraîner des conséquences sur sa santé ou son intégrité physiologique, notamment au vu du bilan transmis préalablement à la régulation médicale. Il sera alors transporté par les secours avec bienveillance sur conseil de la régulation médicale. Le cas échéant, la présence des forces de l'ordre peut être sollicitée au vu du contexte.
Parents refusant l'hospitalisation de leur enfant
Après contact avec le médecin régulateur et dans le cas où le refus de transport par la personne titulaire de l'autorité parentale risque d'entraîner des conséquences graves pour la santé du mineur, le chef d'agrès contacte via le CODIS les forces de l'ordre pour pourvoir aux mesures de transport vers une structure hospitalière d'urgence.
Enfant maltraité
En présence d'un enfant pour lequel il existe une suspicion de maltraitance, le chef d'agrès ne doit pas faire appel aux forces de l'ordre si les parents ou le représentant légal acceptent son transport. En revanche, après contact avec la régulation médicale, il effectuera un signalement à l'arrivée à la structure des urgences d'accueil concernant une suspicion de maltraitance. Si les faits sont avérés, le médecin avisera lui-même les autorités judiciaires.
En cas de refus de transport de l'enfant par les parents ou le représentant légal, il demande l'intervention des forces de l'ordre.
Les sapeurs-pompiers ne doivent pas se substituer aux forces de l'ordre et doivent faire preuve de prudence et de circonspection dans la révélation des faits suspectés. Les violences ne sont que supposées tant qu'un médecin n'a pas examiné la victime.
Mineur émancipé
L'émancipation d'un mineur est une mesure légale qui ne peut intervenir qu'à partir de l'âge de 16 ans. Un mineur émancipé est affranchi de l'autorité parentale, devient juridiquement capable et doit être traité comme une personne majeure dans la mesure où il apporte la preuve de son émancipation.
Pour aller plus loin, références légales ou réglementaires :
- article 371-1, 413-1 du Code civil ;
- article L.1111-5 du Code de la Santé publique ;
- article 226-14 du Code pénal.
4. Maltraitance ou sévices envers la victime
Les secours sont régulièrement en présence d'une victime sur laquelle des maltraitances ou sévices ont été exercés ou sont supposés avoir été exercés. La dénonciation de ces fautes, qu'elles soient morales ou physiques, ne doit pas être systématique et s'oppose parfois au respect du secret professionnel. Il convient donc de distinguer deux situations.
Si la victime est un mineur ou une personne qui n'est pas en mesure de se protéger en raison de son âge avancé, de son incapacité physique ou psychique, la dénonciation des actes de violence perpétrés à leur encontre, y compris sexuels, est obligatoire. En revanche cette dénonciation se fera de préférence auprès du service receveur de la structure à qui il reviendra de prévenir les forces de l'ordre. Le transport est obligatoire même sans nécessité thérapeutique. L'appel aux forces de l'ordre est possible mais n'est pas conseillé sauf en cas de nécessité (refus de transport, personne agressive envers les secours…). Il est même souvent déconseillé car il peut générer des tensions sur les lieux de l'intervention.
Si la victime est majeure et qu'elle n'est pas vulnérable, la dénonciation ne peut être effectuée qu'avec l'accord de la victime et de préférence à la structure d'urgences d'accueil. Les forces de l'ordre ne sont donc demandées sur les lieux de l'intervention que si leur présence est nécessaire pour la sécurité des intervenants ou si la victime en fait expressément la demande. En cas de refus de transport vers une structure d'accueil, un refus de transport est établi et une information sur les recours ultérieurs possibles est donnée à la victime (services sociaux, services médico-judiciaires, associations d'aide aux victimes…) dont elle peut se saisir ultérieurement.
Il est important de se souvenir que les sapeurs-pompiers ne doivent pas se substituer aux forces de l'ordre et qu'ils doivent faire preuve de prudence et de circonspection.
Pour aller plus loin, références légales ou réglementaires :
- articles 223-6, 223-7, 226-13, 226-14, 434-1, 434-3 du Code pénal ;
- article 40 du Code de procédure pénal ;
- article L 1110-4 du Code de la Santé publique.
Autres dispositions particulières
Découverte d'une arme sur la victime
La définition d'une arme est relative. Il peut s'agir d'un instrument conçu pour tuer ou blesser ou de tout autre objet non initialement conçu à cette fin mais qui sera transformé en arme par destination du fait de l'utilisation qui en est faite par l'homme.
Lorsqu'une arme est utiliséecomme telle, qu'elle soit une arme d'origine ou par destination, les secours doivent sans délai demander l'intervention des forces de l'ordre pour maîtriser le ou les individus.
A contrario, en l'absence de notion de violence, le sapeur-pompier peut être amené à découvrir ou constater la présence d'armes sur intervention, que la victime se trouve à son domicile, sur la voie publique ou dans un lieu public.
Dans ce cas, les secours sont confrontés à deux notions qui peuvent être contradictoires. La dénonciation des délits aux autorités et le secret professionnel qui interdit la communication d'informations dont ils ont eu connaissance lors d'une intervention.
Le port et le transport d'une arme sont soumis à un régime qui dépend du classement de cette arme. Toute personne qui ne respecte pas la réglementation sur le port et le transport des armes (même si elle en est régulièrement détentrice) est passible d'une amende et d'une peine d'emprisonnement.
Toutefois, la classification des armes dans les quatre catégories existantes n'étant pas aisée, les sapeurs-pompiers devront en cas de doute rendre compte au chef de salle du CODIS.
Les professionnels de santé et du secours disposent d'une dérogation au secret professionnel concernant la détention d'arme.
En aucun cas une victime armée ne doit entrer dans un VSAV ou une structure d'accueil.
Dans le cas particulier du transport des forces de l'ordre en tant que victime, la règle usuelle est que cette dernière soit désarmée. Dans le cas contraire, le chef d'agrès en informe le chef de salle du CODIS.
L'information du personnel de la structure d'accueil est également effectuée sur le contexte de l'intervention.
Pour aller plus loin, références légales ou réglementaires :
- article 40 et 53 du Code de procédure pénale ;
- article L.2339-9 du Code de la défense ;
- article 132-75 et 226-14 du Code pénal ;
- articles L311-1 à L311-4 du code de la sécurité intérieure ;
- décret n°2013-700 du 30 juillet 2013 portant application de la loi n°2012-304 relative à l'établissement d'un contrôle des armes moderne, simplifié et préventif.
Découverte de stupéfiants sur la victime
En cas de découverte de stupéfiants sur ou à proximité d'une victime lors d'une mission de prompt secours, et même s'il s'agit d'un délit pénal, les secours doivent informer le médecin régulateur et la structure d'accueil de la suspicion de consommation, qui peut avoir des conséquences sur l'état de santé de la victime. D'autre part, l'appel des forces de l'ordre doit être réalisé discrètement, afin qu'elles procèdent à la saisie de la drogue.
Pour aller plus loin, références légales ou réglementaires :
- article 222-37 du Code pénal ;
- article 40 et 53 du Code de procédure pénale
Dans son activité, le sapeur-pompier est soumis à une charge mentale élevée et n'est donc pas préservé de la souffrance psychique. Le contact soutenu et répété à différentes contraintes émotionnelles confronte le sapeur-pompier à certains risques psychologiques, notamment des troubles relevant du stress, du traumatisme ou encore de l'usure et de l'épuisement.
Il est important qu'il ait connaissance de ces risques afin de pouvoir les repérer et s'y préparer. Il pourra ainsi gérer au mieux ces situations particulières et ses propres réactions, afin de limiter l'impact et les conséquences dommageables pour sa santé.
1. Les réactions immédiates de stress
D'intensité modérée, la réaction de stress permet au sapeur-pompier de mobiliser ses ressources pour accomplir sa mission. Elle est focalisatrice d'attention, mobilisatrice d'énergie et incitatrice à l'action.
Le stress est dit de forte intensité lorsque le sapeur-pompier voit ses capacités d'adaptation se dégrader, entraînant des réactions inhabituelles et inadaptées :
- L'agitation désordonnée (présente un état d'excitation rendant ses gestes fébriles, parfois inutiles et inefficaces, ses actions sont incohérentes et non coordonnées avec celles de l'équipe, …);
- La fuite (se met à distance, se réfugie dans des actions lui permettant de se soustraire à la situation) ;
- L'action automatique (agit en mode réflexe par des gestes mécaniques et/ou ralentis et est en incapacité de s'adapter en cas de changement de la situation) ;
- La sidération (se retrouve en incapacité d'agir, de penser, est comme « anesthésié » au niveau émotionnel).
2. Les conséquences néfastes à long terme
Les troubles psychotraumatiques
- Dans les premières heures suivant un stress de forte intensité, ou plus rarement de manière décalée dans le temps, certains sapeurs-pompiers sont susceptibles de développer des symptômes comme :
- la répétition de l'événement initial au travers de souvenirs envahissants (flashbacks), ou de cauchemars ;
- l'évitement de toutes les situations, personnes, endroits, … susceptibles de rappeler des souvenirs, pensées ou sentiments étroitement associés à l'événement critique ;
- des conduites d'hypervigilance comme si l'événement allait se reproduire de façon imminente et ce malgré l'absence de danger ;
- une façon de penser plus négative, difficulté à éprouver des sentiments positifs.
On parlera de Trouble de Stress Aigu si ces symptômes durent jusqu'à un mois après l'exposition.
Si ce trouble persiste au-delà, il sera considéré comme pathologique et qualifié de Trouble de Stress Post-Traumatique.
Lorsqu'un tel trouble s'installe, il peut entraîner des modifications importantes et durables de la personnalité. De plus, il peut s'associer à d'autres pathologies dont les plus fréquentes sont la dépression et les conduites addictives à l'alcool ou autres substances. Des soins médicaux et psychologiques sont préconisés afin de faire face à l'installation de tels troubles dans la durée.
- Il existe une forme de psychotraumatisme moins connue, nommée traumatisme vicariant. En effet, le sapeur-pompier, exposé de manière répétée et chronique aux horreurs vécues par les victimes d'événements traumatisants (tels que : le viol, la maltraitance, la violence, les accidents graves, la torture, les mutilations) risque de développer la conviction d'un monde dangereux. Il peut alors vivre avec la peur d'être mis en danger (comme la victime) et voir apparaître des symptômes psychotraumatiques.
Les phénomènes d'usure et d'épuisement
Lorsqu'il est répété à de trop brefs intervalles, et particulièrement lorsqu'il est à l'origine de fortes réactions émotionnelles, le stress peut conduire à l'épuisement du sapeur-pompier.
Ces troubles peuvent prendre la forme :
- d'un épuisement professionnel (burnout), qui va se traduire par :
- un épuisement émotionnel, avec un sentiment d'être vidé de ses ressources émotionnelles,
- une déshumanisation conduisant à des attitudes négatives vis-à-vis des victimes : insensibilité au monde environnant avec une tendance exagérée à faire preuve de cynisme systématique pour se préserver de tout impact émotionnel, vision négative des autres et du travail,
- une diminution du sentiment d'accomplissement personnel dans son activité : sentiment de ne pas parvenir à répondre correctement aux attentes, autodépréciation, perte de l'estime de soi et sensation qu'il n'y a plus d'avenir dans son activité. Il engendre la perte de l'idéal du métier, du sens de l'accomplissement ou des valeurs.
- d'une fatigue ou usure de compassion :
- Le sapeur-pompier qui a été exposé de manière répétée à la souffrance intense, devient hypersensible à l'état émotionnel des victimes. Il se sent impuissant, souvent triste, cynique ou en colère, il peut remettre en question son engagement.
- Des symptômes dépressifs peuvent se développer ainsi que des symptômes somatiques : fatigue généralisée, migraines, douleurs gastriques, Troubles Musculo-Squelettiques, tensions musculaires, troubles du sommeil, hypertension artérielle…
3. Préservation et optimisation de l'opérationnalité mentale
Pour être efficient sur le plan opérationnel, le sapeur-pompier doit disposer de 3 compétences indissociables les unes des autres. Il doit avoir la condition physique pour réaliser la mission, la technique pour répondre aux besoins de la situation et le mental pour se réguler, s'adapter et ainsi être efficace techniquement et physiquement en toute circonstance.
L'opérationnalité mentale, correspond ainsi à la capacité à mobiliser les ressources mentales (sang-froid, lucidité, capacités d'analyse et d'adaptation) nécessaires à la réalisation optimale d'une mission. C'est elle qui permet d'analyser sans biais les situations de secours, qui favorise les prises de décisions rationnelles et permet l'engagement dans l'action.
Or certains facteurs peuvent troubler, voire compromettre cette opérationnalité mentale. Ainsi, le stress, certaines émotions, ressentis, sensations, peuvent générer des troubles cognitifs plus ou moins importants et invalidants selon l'individu, mais également selon le contexte et le moment. Il est donc indispensable de prendre en compte ces facteurs, de savoir les reconnaître et d'apprendre à les gérer pour ne pas ou moins les subir.
Afin d'entretenir son opérationnalité mentale et augmenter sa capacité à amortir les impacts psychologiques, le sapeur-pompier doit travailler et entraîner ses capacités comportementales, cognitives et émotionnelles.
Augmenter le potentiel mental pour amortir les impacts psychologiques
- se préparer avant l'action :
- acquérir et entretenir des compétences par la formation et l'entraînement ;
- se préparer à la réalité du terrain et des missions dévolues en se construisant une représentation juste et réaliste de l'activité et des missions et en prenant connaissance des risques psychologiques liés à la mission.
- se réguler pendant l'action :
- appliquer les mesures permettant de protéger les intervenants tant physiquement que psychologiquement ;
- mettre en application les techniques de gestion du stress (cf. fiche technique P.05) ;
- récupérer / se reconditionner après :
- soigner son hygiène de vie (repos, alimentation équilibrée, activité physique, exclusion des comportements addictifs, équilibre vie de famille/professionnelle et sociale, connaitre et reconnaitre ses limites).
Détecter et réagir en fonction du niveau d'impact psychologique
- Détecter :
Il est important d'identifier la présence potentielle d'un ou plusieurs facteurs critiques de stress et évaluer en temps réel l'impact psychologique de l'intervention sur les membres de l'équipe. Certaines situations sont connues pour être plus à risque de mettre en difficulté le sapeur-pompier du fait du caractère particulièrement éprouvant et de la charge émotionnelle importante qu'elles peuvent générer.
Ces situations que l'on qualifie de « critiques » sont généralement les :
- situations impliquant des proches : famille, collègues, amis…
- interventions auprès d'enfants en détresse ou décédés
- contextes comportant un caractère violent : morts violentes, cadavres mutilés, morts engendrées par la main de l'homme (homicide, féminicide, infanticide, fratricide, …) ou de responsabilité humaine (AVP, accident du travail, …)
- événements exceptionnels (nombreuses victimes, attentats, accidents, catastrophes industrielles ou naturelles)
- situations où le sapeur-pompier a pu se sentir impuissant, voire en échec ou responsable (d'un accident, etc) ainsi que les situations où il a pu percevoir un danger pour son intégrité physique et/ou psychique (notamment dans les situations de violences physiques et/ou verbales à son encontre).
Il s'agit d'identifier au sein de l'équipe la présence potentielle de :
- manifestations émotionnelles intenses pendant ou dans les suites immédiates ;
- perte de capacité ou de réflexe ;
- réactions inhabituelles d'un ou plusieurs sapeurs-pompiers, non adaptées à la situation pendant l'intervention ;
- réactions physiques inattendues comme un malaise ;
- tension inhabituelle au sein de l'équipe, voire une gêne ou un malaise (isolement de certains, silence, regards fuyants ou au contraire agitation avec flot de paroles, trop plein d'excitation ou de colère, désarroi, voire abattement).
- Réagir :
Il est recommandé d'informer le chef d'agrès lorsqu'un ou plusieurs membres de l'équipe perçoivent ou présentent des manifestations inhabituelles. Cela permet d'ajuster la mission. Après l'intervention, et notamment si elle est éprouvante ou avec une charge émotionnelle importante, il peut être nécessaire de :
- organiser un temps de répit dans un climat favorable permettant d'engager une communication entre tous les équipiers présents lors de l'intervention, après avoir assuré un confort de base (propreté, hydratation, …)
- maintenir une vigilance sur les personnels « submergés » par leurs émotions ou présentant un trop plein d'excitation ou encore ayant tendance à s'isoler.
- participer à un débriefing technique de l'opération.
- suivre les recommandations spécifiques de l'autorité d'emploi
- recourir à des équipes spécialisées (psychologues, médecins, infirmiers formés spécifiquement...). Elles évalueront la situation y compris dans l'urgence et définiront elles-mêmes les modalités de leurs interventions en fonction de protocoles établis.
4. Le soutien psychologique : être évalué et soutenu
Chaque sapeur-pompier peut faire appel à une aide psychologique. Celle-ci relève à la fois de la prévention et du traitement immédiat ou différé, en fonction des signes de souffrance, apparaissant dans le cadre de l'activité (suite à une intervention ou généré par un effet cumulatif).
Un appui psychologique précoce et approprié permet une récupération sur les plans personnels et professionnels.
Une orientation vers une aide professionnelle spécialisée peut être nécessaire afin de bénéficier d'une prise en charge psychothérapeutique.
Le soutien psychologique
Le soutien psychologique individuel ou collectif n'est pas systématique. Suite à un besoin identifié, il consiste à proposer un espace de parole et d'écoute en toute confidentialité. Il est effectué par des professionnels spécifiquement formés à cette pratique. Ces derniers, psychologues et/ou personnels de santé, peuvent être constitués en unités de secours et de soutien psychologique, au sein des SDIS.
Le soutien psychologique vise à intégrer l'événement critique et à traiter les réactions inhabituelles induites par ce dernier, afin que les intervenants puissent retrouver leur équilibre et poursuivre leurs missions.
Il ne débouche en aucun cas sur des décisions d'aptitude médicale. C'est l'action préventive et éventuellement thérapeutique qui est exclusivement visée.
Le soutien psychologique peut se décliner sous une pluralité d'interventions. Une analyse préalable de la situation, réalisée par des professionnels spécifiquement formés à ces pratiques, permet de déterminer les outils d'intervention à utiliser en fonction de l'événement, du besoin identifié et des objectifs visés.
Ce soutien est ponctuel et en cas de nécessité d'un suivi à long terme, le pompier pourra être orienté vers un professionnel extérieur au milieu sapeur-pompier.
Un débriefing technique animé par le COS est un préalable indispensable à toute action de soutien psychologique collective.
Procédure 1.1 : devenir de la personne majeure et responsable
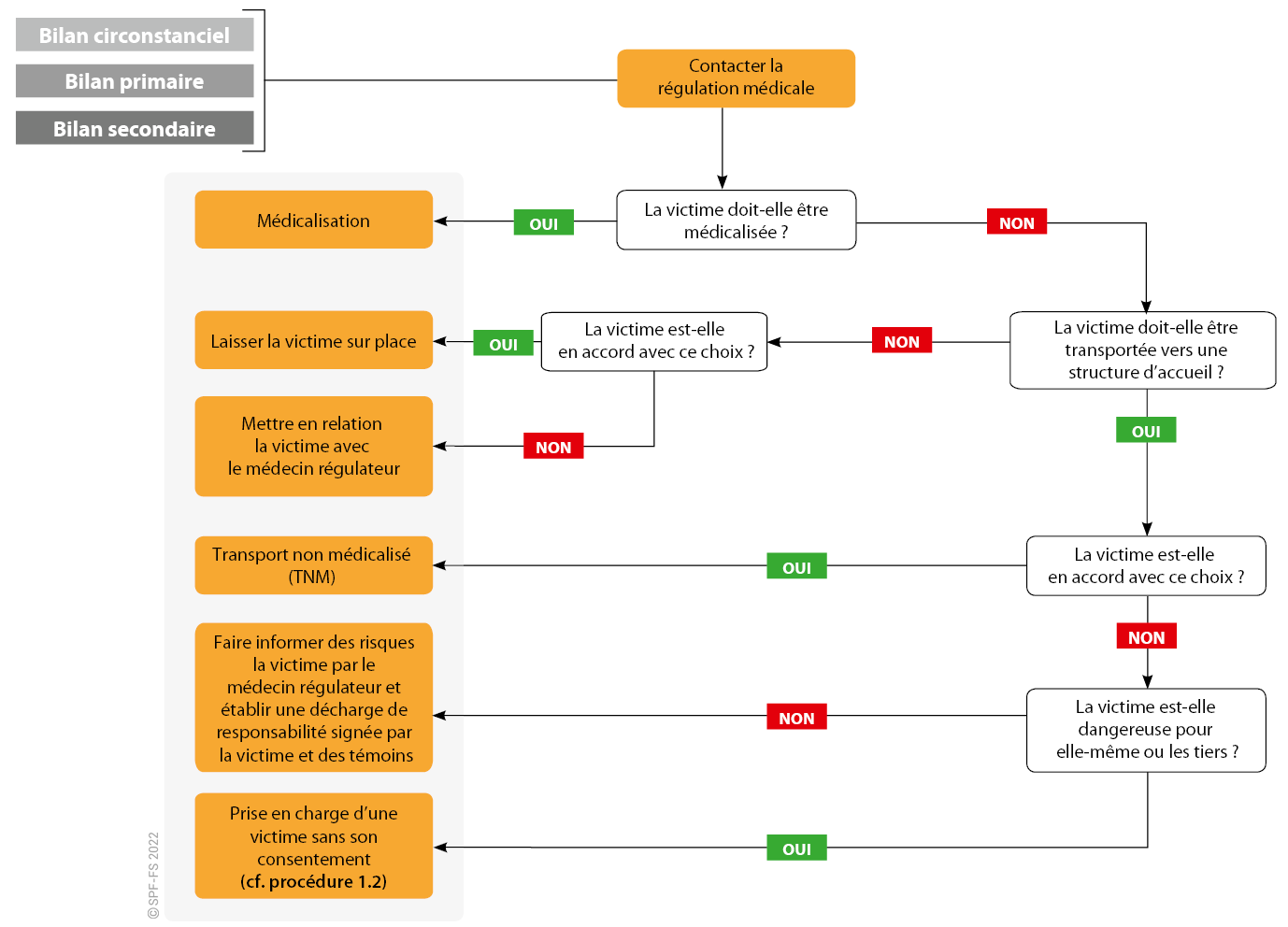
Procédure 1.2 : prise en charge d'une victime sans son consentement

Chapitre 2
Anatomie Physiologie
2.1 Organisation générale du corps humain
1. Les différents systèmes
2. Description du corps humain
La position anatomique de référence
Les qualificatifs d'orientation
Les différentes parties du corps
3. L'appareil locomoteur
Composantes principales
Le squelette
4. Les cavités
5. Les trois fonctions vitales
La fonction respiratoire
La fonction circulatoire
La fonction nerveuse
6. L'interaction des fonctions vitales
2.2 Anatomie et physiologie du système locomoteur
1. Généralités
Les os
Les articulations
Les muscles
2. Le squelette
La tête
La colonne vertébrale
La cage thoracique
Le bassin
Les membres supérieurs
Les membres inférieurs
2.3 Anatomie et physiologie du système respiratoire
1. Généralités
2. L'appareil respiratoire
Les voies aériennes supérieures
Les voies aériennes inférieures
La cage thoracique et les muscles de la respiration
3. L'oxygène et l'air ambiant
4. Les échanges gazeux
2.4 Anatomie et physiologie du système circulatoire
1. Généralités
2. Le cœur
Généralités
Les enveloppes cardiaques
La structure interne du cœur
La vascularisation du cœur
La contraction cardiaque
La double commande du cœur
3. La circulation
Les vaisseaux sanguins
Le sang
2.5 Anatomie et physiologie du système nerveux
1. Généralités
Le système nerveux central
Le système nerveux périphérique
2. Le système nerveux central
L'encéphale
La moelle épinière
Les systèmes sympathique et parasympathique
Les neurones
La protection du système nerveux central
3. Le système nerveux périphérique
Les nerfs rachidiens
Les nerfs crâniens
2.6 Anatomie et physiologie des autres systèmes
1. La peau
2. Le système urinaire
3. Le système digestif
Généralités
Le tube digestif
Les organes annexes
4. Les systèmes reproducteurs
Le système de reproduction féminin
Le système de reproduction masculin
5. Le système immunitaire
La défense non-spécifique
La défense spécifique
6. Le système endocrinien
Généralités
Les reins
Les glandes surrénales
Le pancréas
La thyroïde
Les parathyroïdes
L'hypothalamus et l'hypophyse
Les ovaires
Les testicules
7. Le système sensoriel
L'oreille
L'œil
2.7 Planches anatomiques
1. Le membre supérieur
2. Le membre inférieur
3. Les voies aériennes
4. Le cœur et sa vascularisation
5. L'oreille / L'œil
Le corps humain est un ensemble complexe composé de milliards de cellules. Chacune contient toute l'information génétique qui caractérise l'espèce humaine et l'individu.
Les cellules forment des tissus et les tissus forment les organes. Les organes s'assemblent en systèmes qui assurent des fonctions spécifiques.
Les différents systèmes sont en interaction permanente et assurent le fonctionnement efficace et adapté du corps humain.
1. Les différents systèmes
Trois systèmes principaux sont en étroite dépendance. Lorsque l'un d'eux présente une défaillance, cela nécessite une action de secours :
- le système neurologique permet la vie de relation avec le monde extérieur et contrôle le fonctionnement global du corps en régulant les autres systèmes ;
- le système respiratoire permet de capter l'oxygène (O2) de l'air, élément indispensable à la vie, et d'éliminer le dioxyde de carbone (CO2), déchet du fonctionnement du corps ;
- le système circulatoire, en étroite interaction avec le précédent, transporte l'oxygène et les différentes substances nécessaires au fonctionnement de chaque cellule (glucose), ainsi que les déchets produits (CO2, urée…).
Le fonctionnement du corps humain dans son environnement nécessite aussi l'action d'autres systèmes :
- le système locomoteur permet la stabilité du corps et ses déplacements dans l'espace ;
- la peau constitue l'enveloppe qui protège l'individu du milieu extérieur et intervient dans les échanges avec celui-ci ;
- le système digestif permet d'absorber les aliments qui sont décomposés en éléments nutritifs de base, qui après passage dans le sang pourront être utilisés par les différentes cellules de l'organisme pour leur fonctionnement ; les éléments non absorbables sont éliminés dans les selles ;
- le système urinaire permet d'éliminer dans les urines l'excès d'eau et les produits de dégradation dus au fonctionnement cellulaire, présents dans le sang ;
- le système immunitaire permet de lutter contre les agressions microbiennes ;
- le système endocrinien, permet sous l'influence du cerveau, la production d'hormones nécessaires à la régulation des principales fonctions de l'organisme (digestion, croissance, reproduction…) ;
- le système reproducteur, différent chez l'homme et la femme, permet la pérennisation de l'espèce.
2. Description du corps humain
La position anatomique de référence
Pour décrire de façon universelle le corps humain, on définit une position anatomique de référence. Elle s'appuie sur un corps humain adulte, qui respecte les critères suivants :
- debout ;
- face à l'observateur ;
- pieds posés au sol ;
- bras légèrement écartés du corps ;
- pouces tournés vers l'extérieur, paumes des mains visibles ;
- tête perpendiculaire à l'axe des épaules ;
- regard horizontal.
Figure 2-1 : position anatomique de référence
Les qualificatifs d'orientation
C'est à partir de cette position anatomique de référence que l'on définit les qualificatifs d'orientation :
- droit : il s'agit du côté droit de la victime ;
- gauche : il s'agit du côté gauche de la victime ;
- supérieur : il s'agit de ce qui est situé du côté de la tête de la victime (proximal) ;
- inférieur : il s'agit de ce qui est situé du côté des pieds de la victime (distal) ;
- antérieur : il s'agit de ce qui est situé sur la face avant du corps et directement visible sur la position anatomique de référence ;
- postérieur : il s'agit de ce qui est situé en arrière du corps, non visible sur la position anatomique de référence ;
- interne : il s'agit de ce qui est situé du côté de l'axe médian du corps ;
- externe : il s'agit de ce qui est situé à l'opposé de l'axe médian du corps.
Ces qualificatifs d'orientation permettent de transmettre les éléments d'un bilan au responsable de l'intervention comme à la régulation médicale, en parlant un langage commun qui limite au maximum le risque d'erreur.
Figure 2-2 : les qualificatifs d'orientation
Les plans de coupe et la localisation
Grâce à 3 plans de coupe, on peut affiner la localisation :
- le plan sagittal : il partage le corps ou un organe dans le sens de la longueur en 2 parties, l'une droite et l'autre gauche ;
- le plan frontal : plan parallèle au front, il partage le corps ou un organe en partie antérieure et postérieure ;
- le plan transversal : plan perpendiculaire au plan frontal, il partage le corps ou un organe en partie supérieure ou inférieure.
Les plans de coupe
Les différentes parties du corps
Le corps est divisé en plusieurs parties, elles-mêmes subdivisées en régions (cf. Figure 2-3) :
- la tête :
- crâne,
- face,
- le cou ;
- le tronc :
- thorax,
- abdomen,
- bassin ;
- les membres supérieurs :
- épaule,
- bras,
- coude,
- avant-bras,
- poignet,
- main ;
- les membres inférieurs :
- cuisse,
- genou,
- jambe,
- cheville,
- pied.
Figure 2-3 : les différentes parties et régions du corps humain
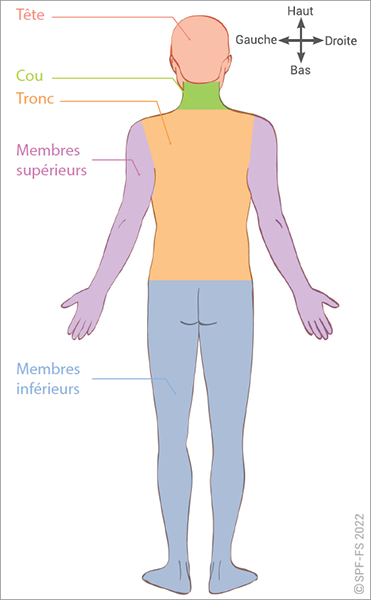
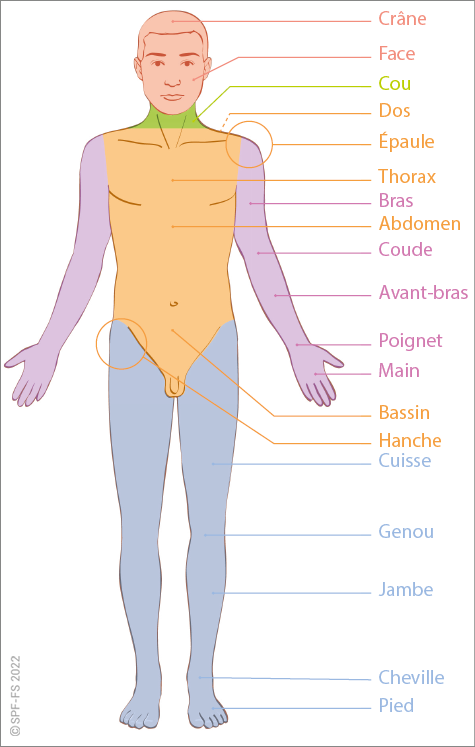
3. L'appareil locomoteur
Il donne la forme générale du corps humain.
Les os, au nombre de 206 chez l'adulte, forment un ensemble homogène telle une charpente articulée : le squelette. Ce dernier soutient l'organisme. Il assure également un rôle de protection en enfermant les organes dans des cavités.
Par la présence d'irrégularités sur leur surface, les os permettent la fixation des muscles par l'intermédiaire des tendons et la stabilisation des articulations par l'insertion des ligaments. Cet ensemble forme l'appareil locomoteur qui permet au corps de se mouvoir, sous le contrôle du système nerveux.
Composantes principales
Les trois composantes principales du système locomoteur sont :
- les os ;
- les articulations ;
- les muscles.
Les os (cf. Figure 2-4) sont regroupés en plusieurs catégories dont les principales sont :
- les os longs : tibia…
- les os courts : os du carpe ou du tarse…
- les os plats : les côtes, la scapula, le sternum, la plupart des os du crâne…
Certains os contiennent de la moelle osseuse qui participe à la fabrication des globules rouges.
Figure 2-4 : les différents types d'os
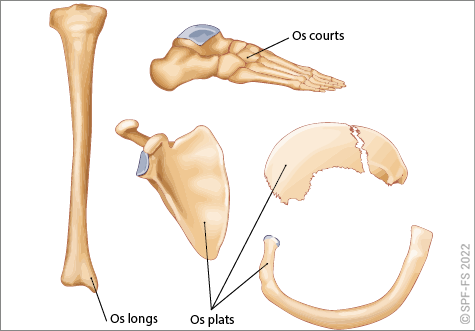
Les articulations (cf. Figure 2-5) sont des zones où plusieurs os entrent en contact et sont de trois types :
- les articulations fixes, comme les os du crâne ;
- les articulations semi-mobiles, comme les vertèbres ;
- les articulations mobiles, comme l'épaule, le coude, la hanche, le genou…
Figure 2-5 : les différents types d'articulation
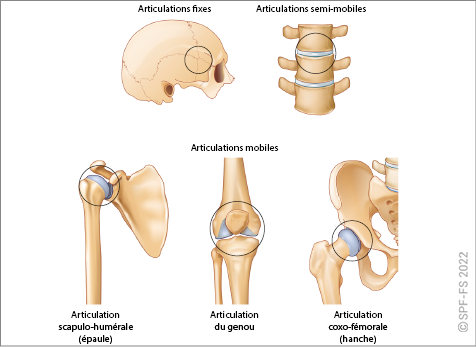
Les muscles sont de trois types différents :
- les muscles squelettiques, dont la mise en jeu est soumise au contrôle de la conscience, sont constitués de fibres musculaires striées. Ils présentent à chaque extrémité un tendon qui permet leur fixation sur les os ;
- les muscles lisses sont constitués par des fibres musculaires lisses et sont présents dans la paroi de la peau, des viscères et des vaisseaux. Ils ne sont pas soumis au contrôle de la volonté et fonctionnent de façon automatique ;
- le muscle cardiaque et l'utérus sont des muscles striés qui ne sont pas soumis au contrôle de la volonté et fonctionnent de façon automatique.
Le squelette
On distingue communément six parties dans le squelette :
- la tête ;
- la colonne vertébrale ;
- la cage thoracique ;
- le bassin ;
- les membres supérieurs ;
- les membres inférieurs.
Figure 2-6 : le squelette
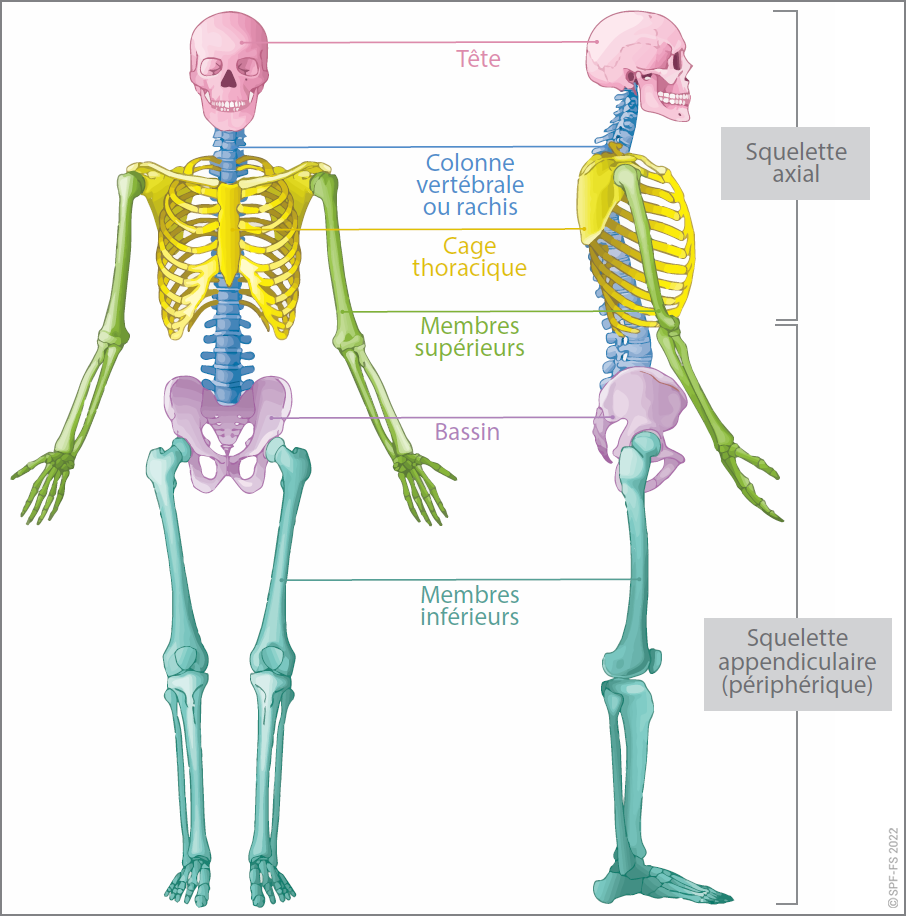
La tête
La tête est la partie supérieure du squelette et repose sur le sommet de la colonne vertébrale. Elle est composée de deux parties :
- Le crâne, essentiellement destiné à protéger le cerveau, repose sur le rachis cervical et regroupe sept os principaux qui sont :
- l'os frontal, formant le front et le haut des orbites ;
- l'os occipital, formant l'arrière du crâne ;
- les deux os pariétaux, formant les parties latérales du haut du crâne ;
- les deux os temporaux, situés sous les pariétaux ;
- l'os sphénoïde situé à la base du crâne, percé d'orifices au travers desquels passent les nerfs crâniens.
Figure 2-7 : les os du crâne
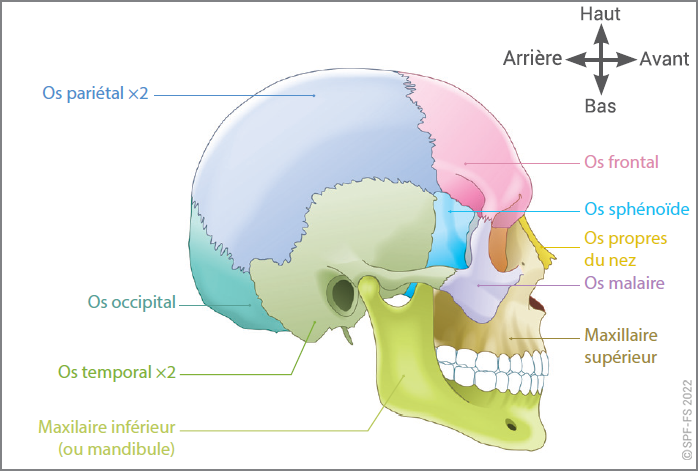
- La face est essentiellement composée par :
- la mandibule (ou maxillaire inférieur) ;
- le maxillaire supérieur ;
- les deux malaires qui forment les pommettes ;
- les os propres du nez ;
- auxquels s'ajoute une partie de l'os frontal.
Figure 2-8 : les os de la face
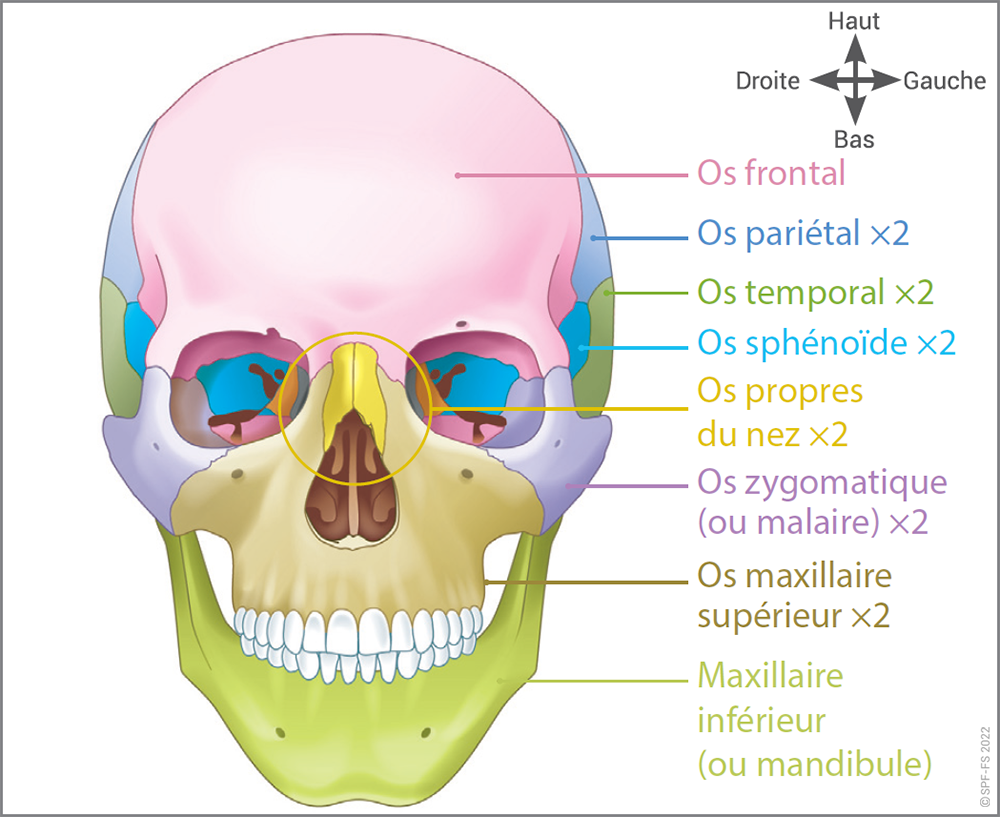
La colonne vertébrale
La colonne vertébrale, ou rachis, est un empilement de 33 ou 34 os articulés : les vertèbres. Elle supporte la tête et transmet le poids du corps jusqu'aux articulations des hanches. C'est sur la colonne vertébrale que sont fixées la partie arrière des côtes. Le rachis, qui contient et protège la moelle épinière, est traditionnellement divisé en cinq zones :
- le rachis cervical : 7 vertèbres ;
- le rachis thoracique (dorsal) : 12 vertèbres ;
- le rachis lombaire : 5 vertèbres ;
- le rachis sacré (ou sacrum) : 5 vertèbres soudées ;
- le rachis coccygien (ou coccyx) : 4 ou 5 vertèbres soudées.
Figure 2-9 : la colonne vertébrale
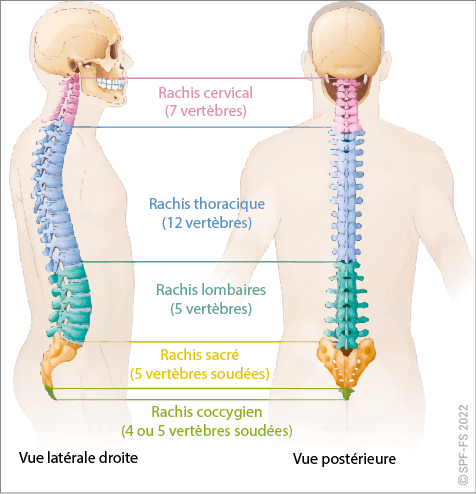
La cage thoracique
La cage thoracique est le point d'attache des membres supérieurs. Elle est constituée par .
- le rachis thoracique (ou dorsal) en arrière ;
- le sternum en avant ;
- les côtes, au nombre de 24 (12 paires), en forme d'arc, relient le rachis et le sternum.
Figure 2-10 : la cage thoracique
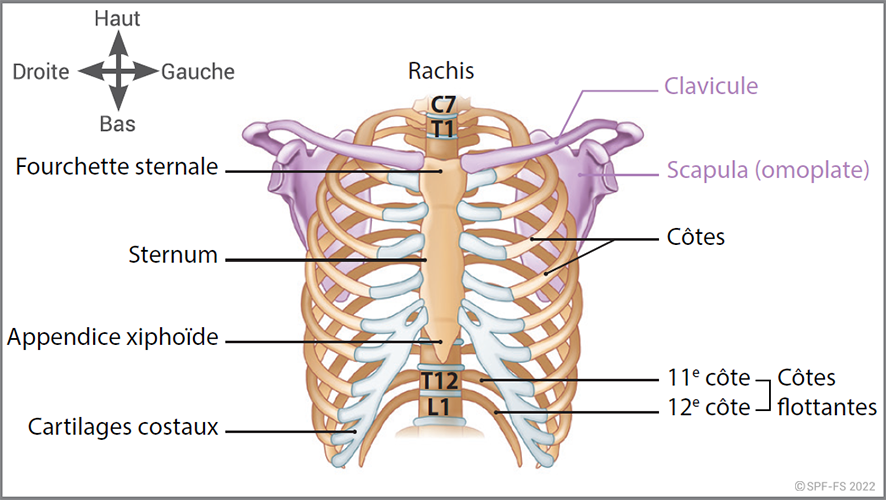
Vue antérieure
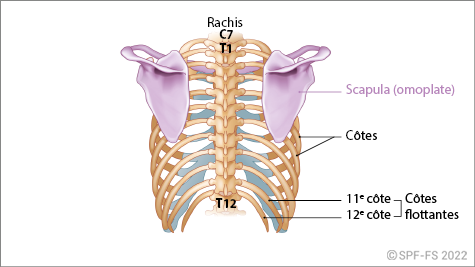
Vue postérieure
Le bassin
Le bassin osseux (ou pelvis) constitue la jonction entre la colonne vertébrale et les membres inférieurs. En forme d'entonnoir, plus large chez la femme que chez l'homme, il est composé par :
- le sacrum et le coccyx en arrière ;
- les deux os iliaques, de chaque côté, qui se réunissent en avant par une articulation fixe : le pubis.
Figure 2-11 : les os du bassin
.png)
Les membres supérieurs
Les membres supérieurs sont chacun constitués de trois segments :
- le bras, composé d'un os unique : l'humérus ;
- l'avant-bras, composé de l'ulna (anciennement cubitus) en interne et du radius en externe ;
- la main, constituée des os du carpe, des métacarpiens et des phalanges.
L'épaule, qui comprend, en plus de la tête de l'humérus, la scapula (anciennement omoplate) et la clavicule, est l'articulation qui relie le membre supérieur au tronc. Le coude relie le bras à l'avant-bras, et le poignet l'avant-bras à la main.
La main comporte cinq doigts, numérotés de 1 à 5 de l'extérieur vers l'intérieur et dénommés : pouce, index, majeur, annulaire et auriculaire. Chaque doigt sauf le pouce comporte trois phalanges numérotées de P1 à P3 (P2 sur le pouce), de la paume vers l'ongle. Le poing désigne la main fermée (tous les doigts pliés), et la paume désigne la face antérieure de la main sans les doigts.
Figure 2-12 : le membre supérieur
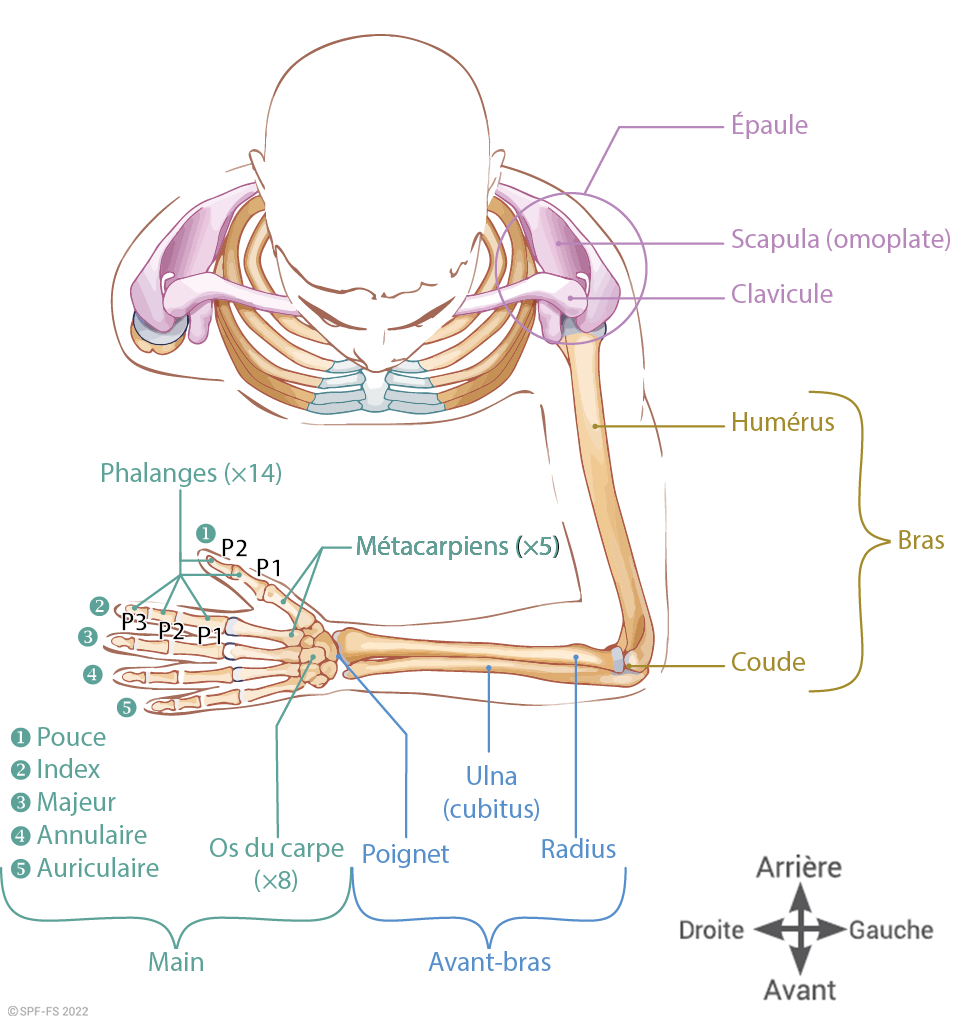
Les membres inférieurs
Les membres inférieurs sont chacun formés de trois segments :
- la cuisse, composée d'un os unique : le fémur ;
- la jambe, composée du tibia en interne et de la fibula (anciennement péroné) en externe ;
- le pied, constitué des os du tarse, des métatarsiens et des phalanges.
Figure 2-13 : le membre inférieur
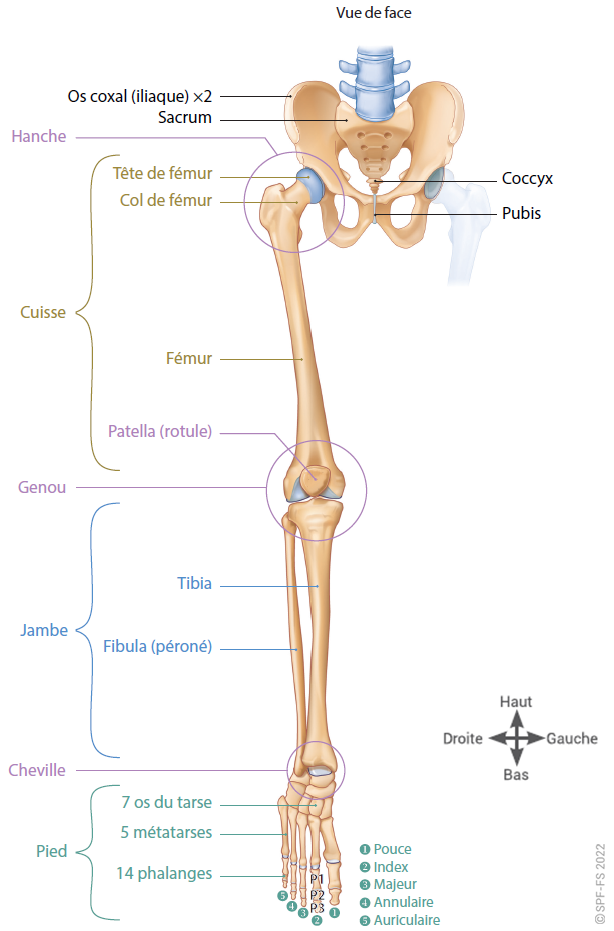
La hanche est l'articulation qui relie la cuisse au bassin. Le genou relie la cuisse à la jambe et la cheville la jambe au pied.
Ce dernier comporte cinq orteils numérotés de 1 à 5 de l'intérieur vers l'extérieur. Les phalanges sont numérotées de P1 à P3, dans le sens allant du talon vers l'ongle.
Figure 2-14 : coupe de l'articulation de la hanche
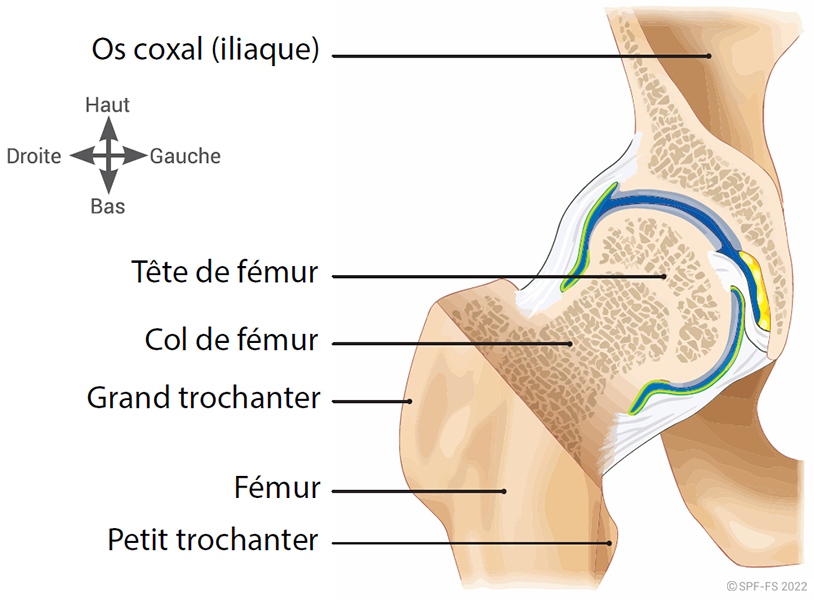
4. Les cavités
Il existe quatre cavités :
- la cavité crânienne ;
- la cavité thoracique ;
- la cavité abdominale ;
- la cavité pelvienne.
La cavité crânienne
La cavité crânienne contient le cerveau.
La cavité thoracique
La cavité thoracique, située dans la partie supérieure du tronc (cage thoracique), est limitée en avant par le sternum, en arrière par le rachis thoracique, sur le côté par les côtes et en bas par le diaphragme (muscle respiratoire séparant le thorax de l'abdomen). Elle contient :
- les deux poumons, latéralement ;
- le médiastin, espace situé entre les poumons et contenant, entre autres, le cœur, l'œsophage, la trachée, une partie de l'aorte, des nerfs.
Figure 2-15 : la cavité thoracique
Vue antérieure
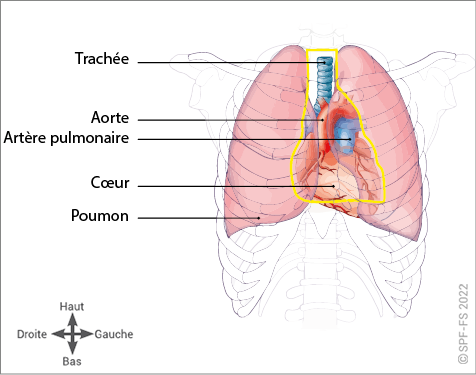
Vue postérieure
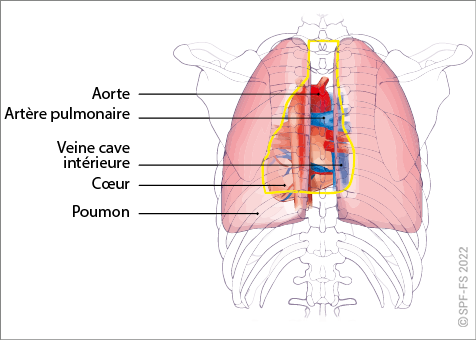
La cavité abdominale
La cavité abdominale est limitée en haut par le diaphragme et se poursuit, dans sa partie basse, par la cavité pelvienne. Elle contient plusieurs types d'organes :
- les organes de la digestion : estomac, intestin grêle, côlon (ou gros intestin), foie (et la vésicule biliaire), pancréas ;
- un organe du système immunitaire : la rate ;
- les organes du système urinaire : les reins et les uretères. Les reins sont situés à l'arrière dans deux zones appelées les fosses lombaires.
Figure 2-16 : la cavité abdominale
Vue antérieure
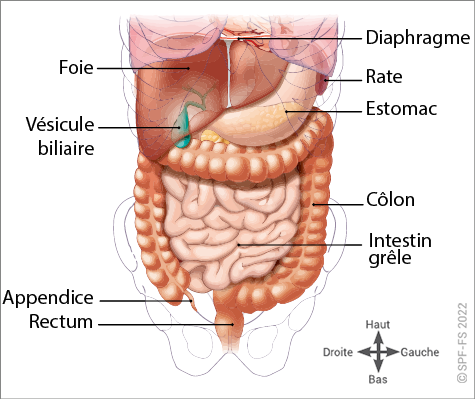
Vue postérieure

La cavité pelvienne
La cavité pelvienne, en forme d'entonnoir, fait suite à la cavité abdominale. Elle contient :
- le rectum et l'anus ;
- la vessie ;
- les organes génitaux internes.
Ces deux dernières cavités sont liées anatomiquement et physiologiquement et sont parfois regroupées sous le nom de cavité abdomino-pelvienne.
5. Les trois fonctions vitales
La fonction respiratoire et la fonction circulatoire sont étroitement liées. Elles ont pour but de fournir de l'oxygène aux organes, élément indispensable à la vie et dont la privation entraîne la mort en cinq à six minutes.
La fonction nerveuse permet d'adapter le fonctionnement des deux fonctions précédentes.
La fonction respiratoire
La fonction respiratoire a pour but d'amener l'oxygène de l'air jusqu'aux poumons, où se font les échanges avec le sang, et de rejeter certains des déchets de l'organisme comme le dioxyde de carbone (CO2).
Le cycle respiratoire comporte deux phases, entrecoupées d'une pause plus ou moins longue selon l'activité :
- l'inspiration, phase où l'air entre dans les poumons ;
- l'expiration, phase où l'air sort des poumons.
Ce cycle est rendu possible par l'action du diaphragme, qui est un muscle plat situé à la partie inférieure de la cage thoracique et qui permet l'expansion des poumons.
Le renouvellement de l'air dans les poumons dépend :
- de la fréquence respiratoire ;
- de l'amplitude des mouvements respiratoires ;
- du libre passage de l'air dans l'ensemble des voies aériennes.
La respiration est sous le contrôle de centres nerveux situés à la base du cerveau.
L'air que nous respirons contient 21 % d'oxygène (O2), 78 % d'azote (N2) et 1 % de gaz rares.
L'appareil respiratoire
- Les voies aériennes supérieures sont composées de haut en bas :
- des fosses nasales et de la bouche, qui permettent à l'air de se dépoussiérer, de s'humidifier et de se réchauffer ;
- du pharynx, qui est un conduit unique où se croisent l'air et les aliments. Ces derniers sont dirigés, grâce à l'action de l'épiglotte, dans l'œsophage lors de la déglutition (le fait d'avaler), alors que l'air est dirigé vers la trachée. Normalement, il est impossible d'assurer ces deux fonctions simultanément. La présence d'aliments dans le pharynx provoque soit un réflexe de déglutition, soit un réflexe de toux si les aliments se dirigent vers la trachée (fausse route). Ces réflexes sont diminués ou abolis lors de l'inconscience ;
- du larynx, qui est composé de plusieurs cartilages dont l'épiglotte. Cette dernière, entre autres, fonctionne comme un clapet qui ferme la glotte (orifice supérieur de la trachée, où se trouvent les cordes vocales) pendant la déglutition, protégeant ainsi les poumons de l'inhalation accidentelle d'un corps étranger.
- Les voies aériennes inférieures sont composées :
- de la trachée qui fait suite au larynx et débute juste après les cordes vocales. C'est un tube dont le rôle est de permettre le passage de l'air vers les bronches ;
- des bronches qui se divisent en bronchioles, de plus en plus finement ;
- des alvéoles pulmonaires tapissées par une très fine membrane qui les sépare d'un réseau de capillaires sanguins. C'est à ce niveau que vont se faire les échanges gazeux entre l'air alvéolaire et le sang. Le sang se charge en oxygène au cours de l'inspiration et transporte cet O2 vers les cellules, qui l'utilisent comme source d'énergie. Le CO2 est ramené par voie sanguine vers les poumons et éliminé lors de l'expiration.
- Les poumons et la plèvre :
- les poumons sont formés par les bronches, les alvéoles et les vaisseaux sanguins ;
- la plèvre est constituée d'une double enveloppe protectrice des poumons. Elles les solidarisent à la paroi thoracique, permettant ainsi leur expansion lors des mouvements inspiratoires.
Figure 2-17 : les voies aériennes
Voies aériennes supérieures
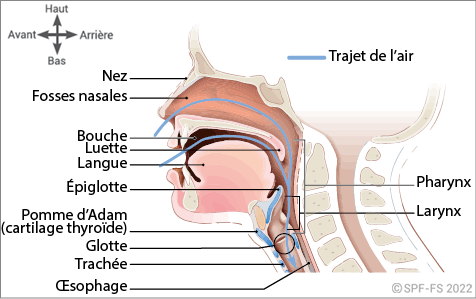
Voies aériennes inférieures
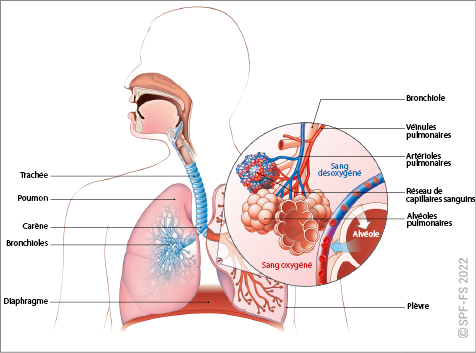
La fonction circulatoire
La fonction circulatoire :
- assure le transport de l'O2 des poumons vers tout l'organisme, grâce aux globules rouges ;
- participe à l'élimination des déchets produits par le travail des cellules (CO2, urée…), en assurant leur transport vers les lieux d'élimination ;
- participe au bon fonctionnement de l'organisme en transportant des protéines, glucides, lipides, hormones, facteurs de coagulation…
Le système circulatoire est composé de trois éléments :
- le cœur ;
- les vaisseaux sanguins ;
- le sang.
Le cœur
Le cœur est divisé en deux parties, droite et gauche, qui ne communiquent pas entre elles. Chaque partie comprend un atrium (oreillette), qui reçoit le sang en provenance de l'organisme, et un ventricule qui expulse le sang vers l'organisme.
Il a un fonctionnement automatique, mais la fonction circulatoire est régulée par des centres nerveux situés à la base du cerveau dans le bulbe rachidien.
Figure 2-18 :coupe du cœur
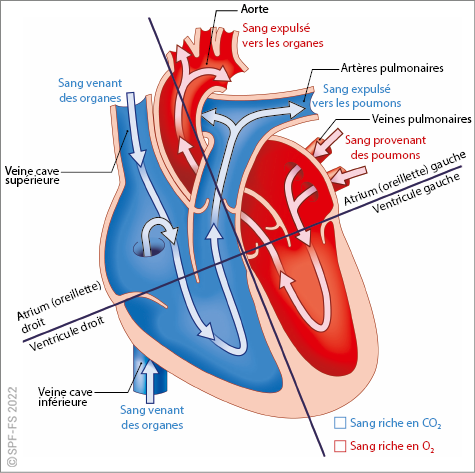
Les vaisseaux sanguins
On distingue :
- la petite circulation (circulation pulmonaire) entre le cœur et les poumons qui permet l'oxygénation du sang ;
- la grande circulation entre le cœur et les organes.
Figure 2-19 : la circulation sanguine
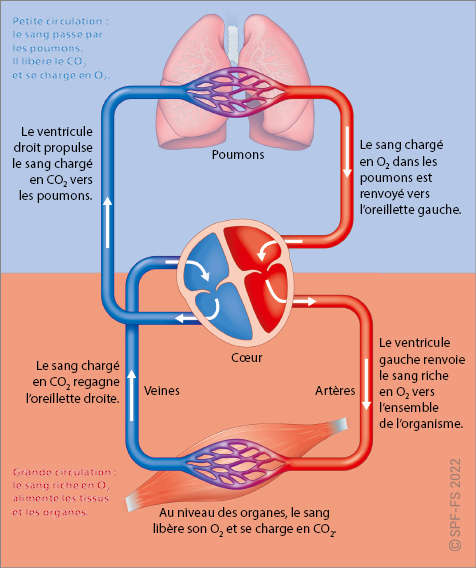
Les vaisseaux sanguins transportent le sang et sont de trois types :
- les artères qui partent du cœur et conduisent le sang vers tous les organes avec une pression élevée. Leur diamètre diminue à mesure que l'on s'éloigne du cœur ;
- les capillaires, qui font suite aux petites artères dans les organes et constituent un réseau de distribution et d'échange des éléments transportés par le sang ;
- les veines qui ramènent le sang des capillaires vers le cœur.
Figure 2-20 : le réseau d'échange sanguin
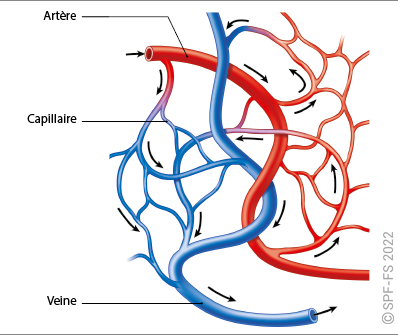
Le sang
Le sang, qui représente un volume d'environ cinq litres chez l'adulte, est composé d'un liquide, le plasma, composé principalement d'eau et de sels minéraux, dans lequel trois types de cellules sont en suspension :
- les globules rouges, qui transportent l'oxygène vers les tissus et une partie du CO2 vers les poumons ;
- les globules blancs, qui luttent contre les infections ;
- les plaquettes, qui, en se regroupant et en agissant avec des éléments du plasma, forment le caillot qui arrête un saignement.
Figure 2-21 : le sang
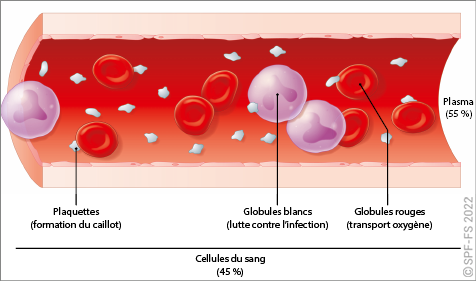
La fonction nerveuse
La fonction nerveuse dirige, coordonne et régule le fonctionnement du corps humain. Elle est constituée par des centres de commande, le cerveau et la moelle épinière, et des nerfs périphériques.
Le cerveau
Le cerveau constitue une véritable « unité centrale » qui contrôle :
- la vie de relation, où les actions sont volontaires,
- le fonctionnement automatique du corps.
La vie de relation dépend de différentes fonctions : la motricité, la sensibilité, la parole, les fonctions dites supérieures (pensée, calcul, lecture, savoir-faire, mémorisation…). Les centres concernés par ces fonctions sont situés dans les hémisphères cérébraux.
Le fonctionnement automatique du corps, qui régule notamment la respiration et la circulation permet d'adapter en permanence les réactions des organes aux différentes situations : effort, changements de position, digestion, état de conscience… Les centres concernés par ces fonctions sont situés à la base du cerveau.
La moelle épinière
La moelle épinière permet la transmission des informations entre le cerveau et les nerfs périphériques, elle contient aussi des centres liés au fonctionnement automatique du corps. Elle intervient dans certaines réponses réflexes rapides comme retirer rapidement sa main d'un objet brûlant avant même que la douleur ne soit ressentie.
Les nerfs périphériques
Les nerfs périphériques conduisent l'influx nerveux :
- des centres de commande vers la périphérie pour donner des ordres (aux muscles, aux organes),
- de la périphérie vers les centres de commande pour rapporter diverses informations sensitives (douleur, chaleur, toucher) ou sensorielles (images, sons, odeurs).
Figure 2-22 : le système nerveux
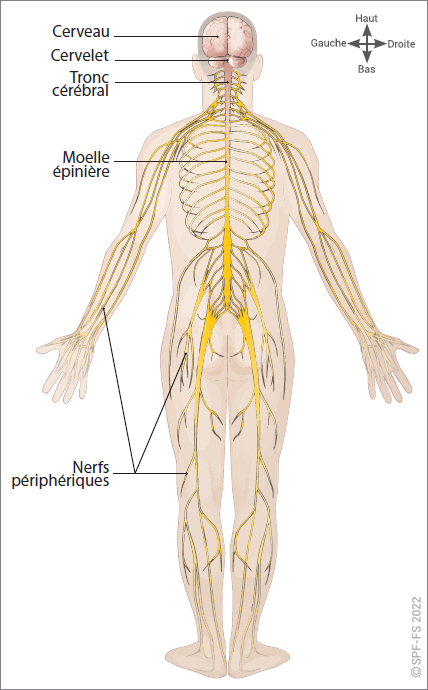
6. L'interaction des fonctions vitales
La perturbation brutale et grave d'une fonction vitale, encore appelée détresse vitale, entraîne inexorablement la perturbation des autres et engage le pronostic vital.
Figure 2-23 : l'interaction des fonctions vitales
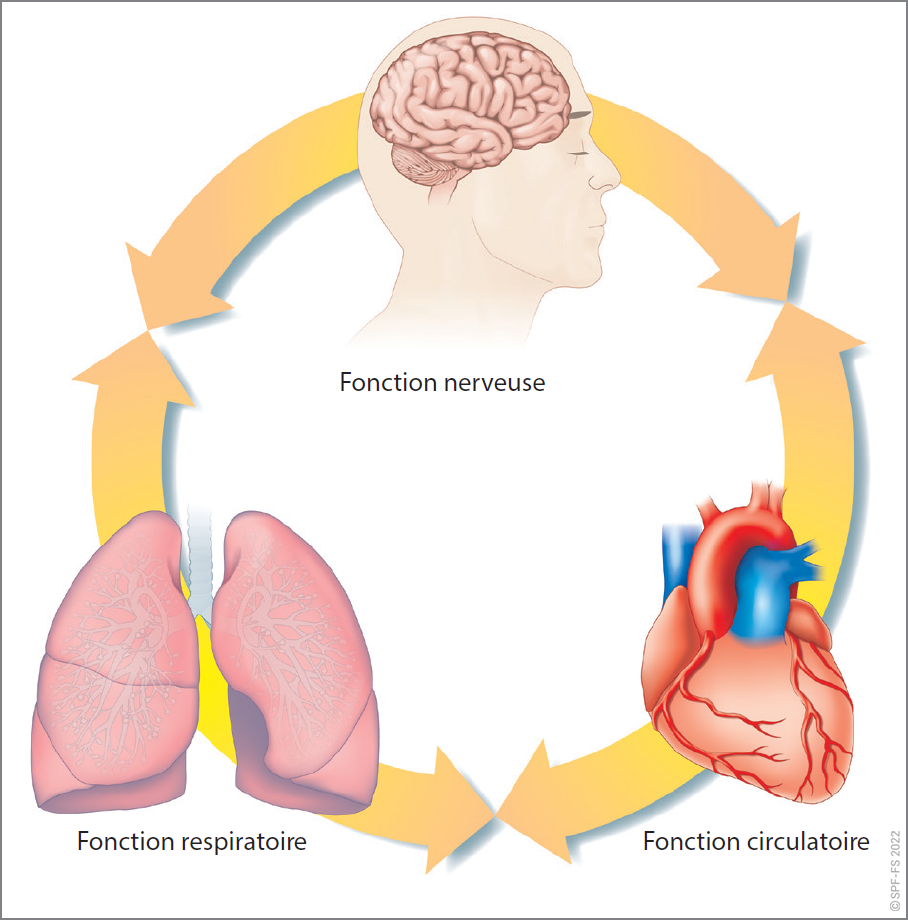
La survenue d'une détresse respiratoire (asthme, noyade…) entraîne une mauvaise oxygénation des cellules de l'organisme et en particulier des cellules cérébrales. Elle évoluera rapidement vers un coma. Le cœur va s'arrêter si aucun geste d'urgence n'est entrepris.
La survenue d'une détresse circulatoire (hémorragie, trouble cardiaque…) entraîne, soit par diminution de la quantité de sang, soit par mauvais fonctionnement de la pompe cardiaque, une diminution de l'oxygénation des cellules de l'organisme et en particulier des cellules cérébrales et cardiaques. Elle se traduira par l'apparition rapide d'un coma et le cœur, très sensible à cette dette en oxygène, va rapidement s'arrêter en l'absence de tout geste d'urgence.
La survenue d'un trouble de la conscience (dû à un traumatisme crânien, une intoxication…) entraîne, chez une victime allongée sur le dos :
- une chute de la langue en arrière, par forte diminution du tonus musculaire, qui peut provoquer une obstruction des voies aériennes ;
- une diminution des réflexes, en particulier de déglutition, qui entraîne un encombrement des voies aériennes par l'écoulement, dans les voies respiratoires et les poumons, des liquides présents dans le pharynx (salive, sang, liquide gastrique). Cet encombrement crée de graves dommages aux poumons.
La diminution de l'oxygénation de l'organisme consécutive au trouble de conscience, a des répercussions sur l'activité cardiaque et la fonction circulatoire qui aggraveront le dysfonctionnement cérébral. En l'absence de geste d'urgence, un arrêt cardiaque surviendra.
Figure 2-24 : coupe de la chute de la langue en arrière
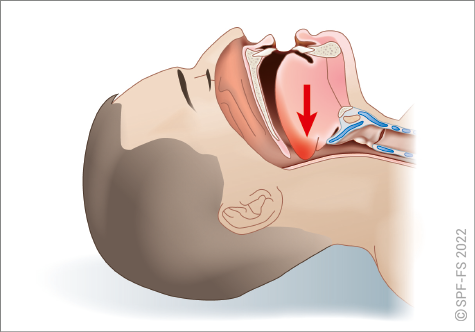
1. Généralités
Les os, au nombre de 206 chez l'adulte, forment un ensemble homogène tel une charpente articulée : le squelette. Ce dernier soutient l'organisme et lui donne sa forme. Il assure également un rôle de protection en enfermant les organes dans des cavités.
Par la présence d'irrégularités sur leur surface, les os permettent la fixation des muscles par l'intermédiaire des tendons et la stabilisation des articulations par l'insertion des ligaments. Cet ensemble forme l'appareil locomoteur qui permet au corps de se mouvoir, sous le contrôle du système nerveux.
Les os
Les os sont classés en différentes catégories :
- les os longs, tel que le tibia ;
- les os courts, tels que les os du carpe ou du tarse ;
- les os plats, tels que les côtes, la scapula ou la plupart des os du crâne ;
- les os irréguliers, tels que les vertèbres ou certains os du crâne ;
- les os sésamoïdes, comme la patella (anciennement rotule).
Les os longs se caractérisent par la présence d'un corps appelé diaphyse, terminée à ses deux extrémités par des épiphyses. Au centre de la diaphyse, se trouve la moelle osseuse jaune, essentiellement graisseuse (à ne pas confondre avec la moelle épinière). Au niveau des épiphyses, se trouve la moelle rouge, dans le corps spongieux, spécialisée dans la fabrication des globules rouges (hématies).
Les os sont également un réservoir dans lequel l'organisme puise une partie des sels minéraux dont il a besoin.
Tous les autres types d'os ne contiennent qu'un corps spongieux, rempli de moelle rouge, protégé, à l'extérieur, par une partie compacte.
Figure 2-25 : les différents types d'os
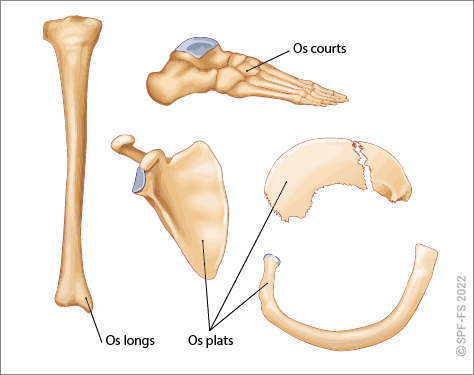

Les articulations
Une articulation est une zone où plusieurs os entrent en contact. Il en existe trois types :
- fixes (os du crâne) ;
- semi-mobiles (vertèbres), qui ne permettent qu'un très léger mouvement ;
- mobiles (épaule, genou).
Les articulations permettent les mouvements des segments de membres les uns par rapport aux autres ainsi que les mouvements des membres et de la tête par rapport au tronc.
On distingue plusieurs types de mouvements possibles :
- la rotation ;
- la flexion, qui ferme l'articulation ;
- l'extension, qui ouvre l'articulation ;
- l'abduction, qui éloigne un segment de l'axe du corps ;
- l'adduction, qui rapproche un segment de l'axe du corps.
Figure 2-26 : les mouvements articulaires
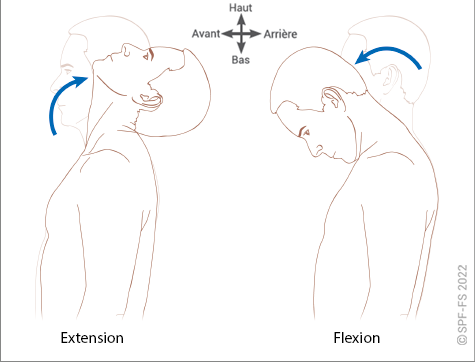
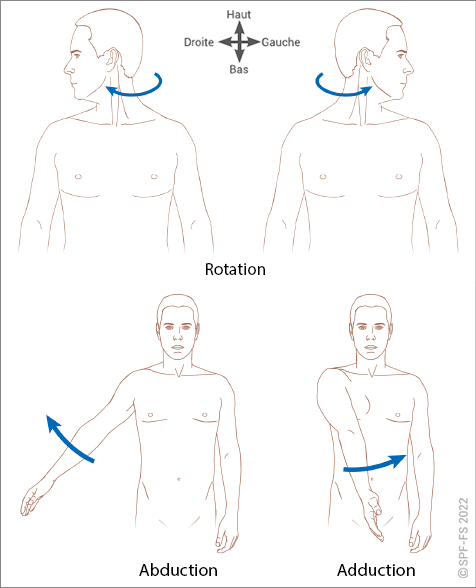
Les articulations mobiles se caractérisent par :
- un cartilage articulaire qui recouvre les os et protège leur surface des frottements ;
- une capsule, gaine de tissu fibreux qui maintient les os ensemble ;
- une membrane synoviale, qui borde la capsule et secrète le liquide synovial qui agit comme un lubrifiant ;
- des structures extra-capsulaires :
- les ligaments, qui renforcent et stabilisent l'articulation,
- les muscles et leurs os, qui participent également au maintien de l'articulation.
Figure 2-27 : les articulations mobiles (coupe du genou)
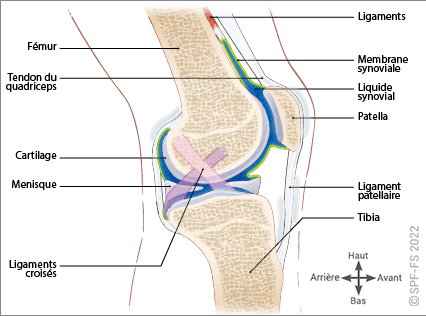
Les muscles
Il existe deux types de muscles : striés et lisses.
- Les muscles striés regroupent :
- les muscles squelettiques dont la contraction ou le relâchement sont presque toujours soumis au contrôle de la volonté, sont constitués de fibres musculaires striées. À chaque extrémité des muscles, on trouve les tendons qui permettent l'attache des muscles sur les os,
- le muscle cardiaque et l'utérus, muscles striés qui ne sont pas soumis au contrôle de la volonté et fonctionnent de façon automatique.
- Les muscles lisses, dont les mouvements ne sont pas soumis au contrôle de la volonté, sont constitués de fibres musculaires lisses. Ils sont présents dans la paroi de la peau, des organes creux (estomac, intestin) et des vaisseaux.
Le système nerveux commande et harmonise les mouvements qui sont dus à l'action des muscles. Les mouvements simples des articulations s'enchaînent pour former des actions plus complexes : marche, course… En général, les mouvements, pour être harmonieux et efficaces, imposent que l'action de certains groupes de muscles s'accompagne de la mise au repos des muscles antagonistes.
2. Le squelette
On distingue communément six parties dans le squelette :
- la tête ;
- la colonne vertébrale ou rachis ;
- la cage thoracique ;
- le bassin ;
- les membres supérieurs ;
- les membres inférieurs.
Figure 2-28 : le squelette
La tête
La tête est la partie supérieure du squelette. Elle repose sur le sommet de la colonne vertébrale et peut effectuer des mouvements de :
- rotation (sur le couple atlas/axis qui sont les 2 premières vertèbres) ;
- extension ;
- flexion.
Elle représente environ un huitième du poids du corps de l'adulte (1/3 chez le nourrisson) et c'est la partie la plus solide du squelette. La tête se compose de deux parties :
- le crâne ;
- la face.
Le crâne
Le crâne est essentiellement destiné à protéger le cerveau. Il repose sur le rachis cervical par l'intermédiaire de l'atlas (ou vertèbre C1).
Dans un crâne adulte, les os sont soudés à la différence de celui du nourrisson où le modelage est possible. La fermeture des fontanelles se fait entre le 12e et le 18e mois.
Le crâne, ou cavité crânienne, comprend deux parties :
- la voûte : elle est formée de plaques osseuses soudées entre elles. Comme le cerveau qu'elle entoure et protège, elle comprend schématiquement quatre parties ou pôles :
- frontal, à l'avant,
- pariétal droit et gauche,
- temporal droit et gauche,
- occipital à l'arrière ;
Figure 2-29 : les os du crâne
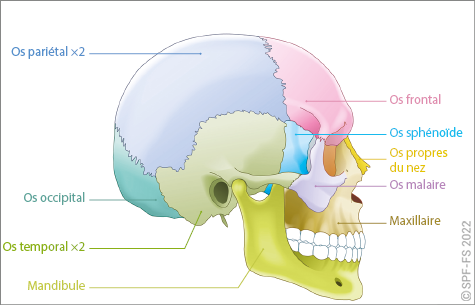
- le plancher (ou base du crâne) : terminé par l'os occipital en arrière et l'os frontal en avant, il est aussi formé par la partie horizontale des os temporaux (rocher), le sphénoïde et l'ethmoïde. Il est percé de trous laissant passer les douze paires de nerfs crâniens (à droite et à gauche) et des vaisseaux sanguins. C'est sur cette base que repose le cerveau. Il est constitué de :
- l'os frontal, formant le front et le haut des orbites,
- l'os occipital, formant l'arrière du crâne,
- les deux os pariétaux, formant les parties latérales du haut du crâne,
- les deux os temporaux, situés sous les pariétaux,
- l'os sphénoïde situé à la base du crâne, percé d'orifices au travers desquels passent les nerfs crâniens.
Figure 2-30 : les os formant la base du crâne et les fosses crâniennes

La face
La face est essentiellement composée de petits os fonctionnels, au nombre de treize. Les principaux sont :
- le maxillaire (supérieur), formant la mâchoire supérieure ;
- la mandibule (ou maxillaire inférieur), formant la mâchoire inférieure ;
- les deux os propres du nez ;
- les deux os malaires, situés de part et d'autre du nez (os de la pommette) ;
- une partie de l'os frontal.
Figure 2-31 : les os de la face
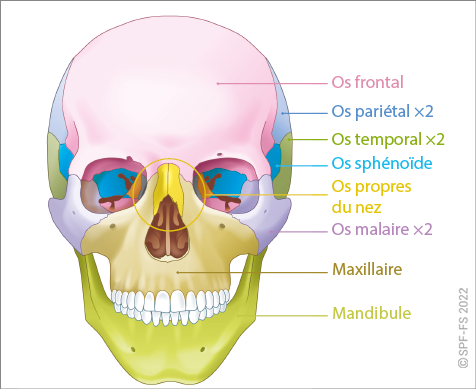
La colonne vertébrale
La colonne vertébrale, ou rachis, est un empilement de 33 ou 34 os articulés : les vertèbres (figure 2-33). Elle supporte la tête et transmet le poids du corps jusqu'aux articulations de la hanche. C'est sur le rachis thoracique que sont fixées les côtes. Le rachis contient et protège la moelle épinière. Celle-ci passe dans chaque vertèbre à travers le trou vertébral, dont l'empilement forme le canal rachidien. Chaque vertèbre est séparée de la suivante pas un disque intervertébral permettant les mouvements vertébraux et l'amortissement des pressions subies par la structure rachidienne.
Figure 2-32 : la vertèbre
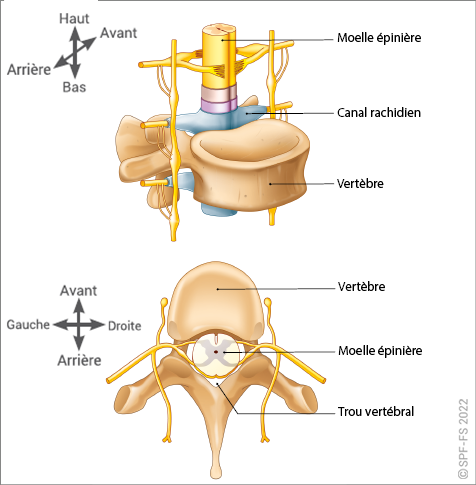
La colonne vertébrale est traditionnellement divisée en cinq zones :
- le rachis cervical se compose de sept vertèbres cervicales, dénommées par la lettre C et numérotées de 1 à 7 ;
- le rachis thoracique (dorsal) est composé de douze vertèbres thoraciques (ou dorsales) dénommées par les lettres T ou D et numérotées de 1 à 12 ;
- le rachis lombaire se compose de cinq vertèbres lombaires dénommées par la lettre L et numérotées de 1 à 5 ;
- le rachis sacré (ou sacrum) est composé de cinq vertèbres sacrées dénommées par la lettre S et numérotées de 1 à 5. Elles sont soudées à l'âge adulte et ne forment plus qu'un seul bloc osseux appelé sacrum ;
- le rachis coccygien (ou coccyx) est un vestige osseux. Il correspond à la queue des mammifères. Il se compose de quatre ou cinq vertèbres coccygiennes soudées entre elles qui ne sont pas dénommées par une lettre et un chiffre.
Figure 2-33 : la colonne vertébrale
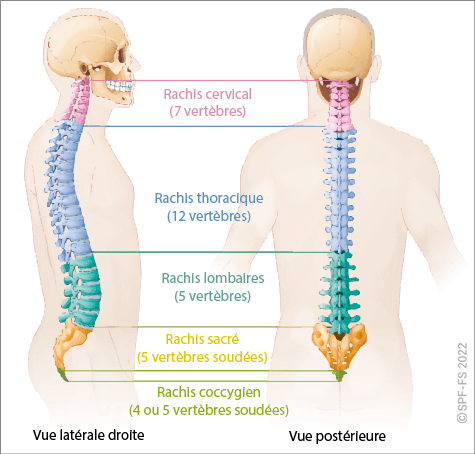
La colonne vertébrale
Elle est courbée dans le plan sagittal. Elle présente deux courbures primaires (concaves en avant), aussi appelées cyphoses, au niveau des rachis thoracique et sacré, ainsi que deux courbes secondaires (concaves en arrière), appelées lordoses, au niveau des rachis cervical et lombaire.
Le rachis cervical comprend entre autres :
- l'atlas (ou vertèbre cervicale C1) ;
- l'axis (ou vertèbre cervicale C2), qui tient son nom du fait qu'elle définit un axe de rotation pour l'atlas ;
- une vertèbre en C7, qui est vertèbre de transition entre le rachis cervical et le rachis dorsal. Elle est très aisément palpable sous la peau : en descendant le long de la nuque c'est la première grosse saillie sous la peau.
Le rachis thoracique (dorsal) fait suite au rachis cervical et précède le rachis lombaire. Il forme une courbure postérieure appelée cyphose.
Le rachis lombaire forme une courbure antérieure appelée lordose. Il fait suite au rachis dorsal et précède le rachis sacré.
Le rachis sacré (ou sacrum) est incliné d'environ 45 ° en arrière et fait suite au rachis lombaire. Précédant le rachis coccygien, il forme la partie postérieure du bassin (ou pelvis) dont il assure la solidité.
La surface articulaire supérieure de la première vertèbre sacrée S1 forme la tête du sacrum, qui s'articule avec la dernière vertèbre lombaire L5.
À la partie inférieure du sacrum, on retrouve une articulation cartilagineuse avec le coccyx qui ne permet quasiment aucun mouvement.
La rachis coccygien (ou coccyx) fait suite au sacrum et constitue l'extrémité inférieure du rachis.
La cage thoracique
La cage thoracique a pour rôle de maintenir en place et de protéger certains organes vitaux et certaines structures viscérales ainsi que de participer aux mouvements respiratoires.
Elle est constituée par plusieurs os :
- le rachis dorsal en arrière et sur la ligne médiane ;
- le sternum en avant et sur la ligne médiane ;
- les côtes, au nombre de vingt-quatre (douze paires) en forme d'arc, relient le rachis et le sternum.
Seules les dix premières paires sont réunies en avant au sternum par l'intermédiaire du cartilage costal. Les deux dernières paires, non reliées, sont dites flottantes. L'ensemble forme la cavité thoracique.
La cage thoracique est le point d'attache des membres supérieurs par l'intermédiaire de la ceinture scapulaire.
Figure 2-34 : la cage thoracique
Vue antérieure
Vue postérieure

Le bassin
Le bassin osseux (ou pelvis), en forme d'entonnoir, assure la jonction entre la colonne vertébrale mobile (axe du tronc) et les membres inférieurs.
Le bassin est constitué de plusieurs éléments :
- un élément central et postérieur : sacrum prolongé par le coccyx ;
- deux os symétriques : les os iliaques (ou coxaux) dont la partie la plus basse est l'ischion (c'est l'os sur lequel on s'assoit).
Ils sont unis :
- au sacrum par les deux articulations sacro-iliaques en arrière,
- entre eux par le pubis (la symphyse pubienne) en avant.
Le bassin permet, sur les côtés, au niveau des hanches, l'attache des membres inférieurs par l'articulation coxo-fémorale (entre la tête du fémur et le cotyle).
Figure 2-35 : les os du bassin
Vue antérieure
1.png)
Les membres supérieurs
Les membres supérieurs sont les deux membres reliés au tronc par le biais des épaules. Ils sont chacun constitués de trois segments :
- la partie supérieure : le bras ;
- la partie moyenne : l'avant-bras ;
- la partie inférieure : la main.
L'articulation du coude relie le bras à l'avant-bras, et celle du poignet relie l'avant-bras à la main.
L'épaule est une articulation constituée de trois os : l'humérus, la scapula et la clavicule. Composée de plusieurs groupes articulaires, c'est l'articulation la plus mobile du corps humain. Le toit de l'épaule est formé par une partie de la scapula appelée l'acromion.
Le bras est composé d'un os unique : l'humérus.
Le coude est une articulation qui permet les mouvements de flexion-extension de l'avant-bras sur le bras et qui participe aux mouvements de prono-supination de l'avant-bras. La pronation, ou fait de prendre, s'effectue lorsque la paume de la main est tournée vers l'avant ou vers le bas ; la supination lorsque la paume est vers l'arrière ou vers le haut.
Trois os participent à cette articulation :
- l'humérus ;
- le radius, en position externe (selon le référentiel de position anatomique) ;
- l'ulna en position interne.
Figure 2-36 : les mouvements articulaires
Figure 2-37 : le membre supérieur
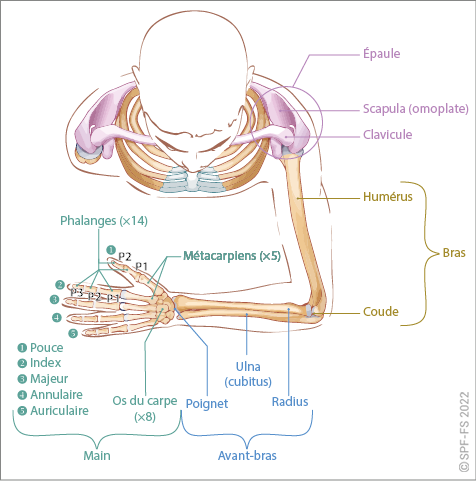
L'avant-bras est constitué de deux os : l'ulna et le radius. L'articulation du coude se fait principalement avec l'ulna, tandis que l'articulation du poignet (avec le carpe) se fait principalement avec le radius.
Le poignet est l'articulation située entre l'extrémité inférieure du radius et l'ulna d'une part et la première et deuxième rangée des os du carpe d'autre part.
La main est un organe de préhension (destiné à saisir et manipuler des objets), ce qui explique son extrême développement qui lui confère une palette d'actions très large et très fine.
Apportant une contribution majeure au sens du toucher, la main comporte cinq doigts numérotés de 1 à 5, de l'extérieur vers l'intérieur, et dénommés :
- pouce ;
- index ;
- majeur ;
- annulaire ;
- auriculaire.
La particularité chez l'humain est la grande mobilité du pouce qui permet de faire une pince avec les autres doigts (préhension).
Le poing désigne la main fermée (tous les doigts pliés).
La paume de la main (face intérieure) désigne l'intérieur de la main, c'est-à-dire la partie qui n'est pas visible lorsque la main est fermée. L'ensemble de la paume et des faces antérieures des doigts représente la face palmaire. Le dos de la main est sa face postérieure.
La main comporte vingt-sept os :
- le carpe constitué de huit os, dont le scaphoïde, organisés sur deux rangées ;
- le métacarpe constitué de cinq os ou métacarpiens (un pour chaque doigt) ; il relie le poignet aux doigts et se trouve au niveau de la paume ;
- les phalanges qui forment les doigts. Il y en a deux pour le pouce (P1 et P2), trois pour les autres doigts (P1, P2, P3) :
- la phalange proximale ou 1re phalange (P1), qui relie le doigt au métacarpe,
- la phalange moyenne ou 2e phalange (P2),
- la phalange distale ou 3e phalange (P3), qui est la plus éloignée de la paume.
Les membres inférieurs
Les membres inférieurs sont les membres de la locomotion, permettant de se soutenir et de se déplacer en marchant. Ils sont reliés au tronc par le biais de la hanche et sont formés de trois segments :
- la partie supérieure s'appelle la cuisse ;
- la partie moyenne est la jambe ;
- la partie inférieure est le pied.
L'articulation du genou relie la cuisse à la jambe et celle de la cheville relie la jambe au pied.
La hanche ou articulation coxo-fémorale est une articulation qui permet de joindre la cuisse au bassin. Elle met en jeu 2 os : l'os iliaque et le fémur.
La cuisse est composée d'un os unique : le fémur. C'est l'os le plus long du squelette et un des plus résistants du fait de la charge qu'il supporte. Son extrémité supérieure comporte une tête sphérique reliée au corps fémoral par le col du fémur.
Le genou est un complexe articulaire composé de trois os :
- le fémur ;
- le tibia ;
- la patella (anciennement rotule).
La jambe est composée de deux os :
- le tibia, qui s'articule dans sa partie supérieure au fémur par l'intermédiaire des plateaux tibiaux ;
- la fibula.
La partie inférieure du tibia et de la fibula forment le tenon de l'articulation de la cheville.
La cheville est l'articulation qui relie la jambe au pied. Elle est composée de l'astragale (un des sept os du tarse) et des deux malléoles (interne et externe), qui sont les épiphyses inférieures du tibia et de la fibula.
Le pied comprend vingt-six os :
- les sept os du tarse, dont le calcanéum qui est l'os du talon ;
- les cinq os du métatarse (numérotés de 1 à 5 de l'intérieur vers l'extérieur) ;
- les quatorze phalanges :
- la phalange proximale ou 1re phalange (P1), qui relie l'orteil au métatarse,
- la phalange moyenne ou 2e phalange (P2) (le 1re orteil n'en a pas),
- la phalange distale ou 3e phalange, qui porte l'ongle (P3).
La plante du pied est la face inférieure du pied.
Figure 2-38 : le membre inférieur
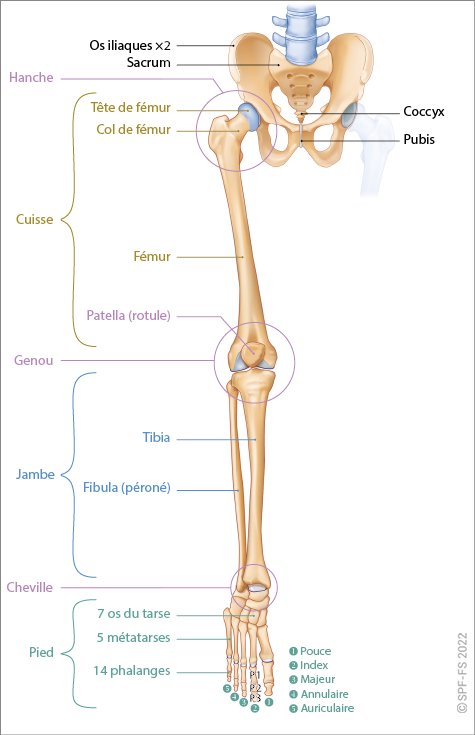
1. Généralités
Pour fonctionner, les cellules de l'organisme ont besoin de différents éléments dont un qui est indispensable : l'O2.
Toute diminution de l'oxygénation cellulaire entraîne des troubles pratiquement immédiats. Toute privation brutale d'O2 (fausse-route, arrêt respiratoire, défaillance circulatoire aiguë) entraîne la mort en quelques minutes.
Le travail des cellules produit un certain nombre de déchets qui doivent être éliminés sous peine d'un « empoisonnement » de l'organisme. Celui-ci peut être plus ou moins rapide en fonction du degré de production et d'élimination de ces déchets (CO2…).
Pour comprendre le cheminement de l'O2 de l'air ambiant vers la cellule située au plus profond de l'organisme, et l'élimination du CO2, il est nécessaire de connaître les éléments d'anatomie qui permettent le transport de ces gaz.
2. L'appareil respiratoire
Pour pouvoir arriver jusqu'aux cellules, l'O2 doit pénétrer dans notre corps par la respiration, puis être distribué aux cellules par la circulation. Les organes de l'appareil respiratoire qui permettent d'assurer cette distribution sont :
- les voies aériennes supérieures, composées de la bouche, du nez et des fosses nasales, du pharynx et du larynx ;
- les voies aériennes inférieures, composées de la trachée, des bronches et bronchioles, et des poumons ;
- la cage thoracique et les muscles respiratoires.
Les voies aériennes supérieures
Les voies aériennes supérieures commencent au niveau du nez et de la bouche et se terminent au niveau du larynx.
Elles comprennent :
- la bouche, le nez et les fosses nasales qui assurent le dépoussiérage, l'humidification et le réchauffement de l'air inspiré ;
- le pharynx, conduit unique, long de 12 à 14 cm qui est l'endroit où l'air est dirigé vers la trachée et les aliments vers l'œsophage qui est situé juste derrière la trachée. Le réflexe de déglutition ferme la trachée au moment du passage des aliments dans le pharynx pour éviter qu'ils ne passent dans les voies aériennes, leur obstruction (fausse-route) pouvant être mortelle. La présence d'aliments dans le pharynx provoque soit un réflexe de déglutition soit un réflexe de toux si les aliments se dirigent vers la trachée. Ce réflexe est l'un des rares qui soient parfaitement au point à la naissance, sinon aucune vie ne serait possible. Il est aboli lors des troubles de la conscience, des comas, ou dans certaines anesthésies générales, imposant une mise rapide en PLS ou une intubation trachéale pour protéger les voies aériennes. Le pharynx a également pour fonction de participer à l'élaboration de la voix en servant de chambre de résonance ;
- le larynx se situe en avant de la partie inférieure du pharynx. On le repère par le relief de la pomme d'Adam (cartilage thyroïde) qui est plus volumineux chez l'homme et est limité latéralement par la glande thyroïde. Son rôle est de :
- permettre le passage de l'air entre les voies aériennes supérieures et inférieures,
- protéger les voies aériennes inférieures de l'inhalation accidentelle d'un corps étranger. Lors de la déglutition, le larynx s'élève, la base de la langue pousse et abaisse l'épiglotte qui vient obstruer l'orifice supérieur de la trachée (la glotte).
Au niveau de la glotte se trouvent les cordes vocales qui en vibrant créent les sons.
Figure 2-39 : les voies aériennes supérieures

Les voies aériennes inférieures
Les voies aériennes inférieures partent du larynx et vont jusqu'aux alvéoles pulmonaires. Elles comprennent :
- la trachée qui fait suite au larynx. Elle débute juste après les cordes vocales. C'est un tube rigide, qui se situe dans le plan médian devant l'œsophage. Elle est formée de 16 à 20 anneaux cartilagineux qui la maintiennent ouverte. Elle est tapissée de cellules qui sécrètent le mucus. Elle se divise en deux bronches souches, une pour le poumon droit et une pour le poumon gauche. Son rôle est de permettre :
- le passage de l'air vers les bronches,
- l'expulsion du mucus ou de corps étrangers des bronches, grâce au réflexe de toux ;
- les bronches : après la carène, qui est l'endroit où la trachée se divise en deux bronches souches droite et gauche. La bronche souche droite est presque verticale alors que la bronche souche gauche forme un angle plus ouvert. Cela explique que la bronche droite risque plus d'être obstruée par un corps étranger ou du liquide inhalés. Les bronches, cartilagineuses au début, se divisent et deviennent de plus en plus petites pour se terminer en bronchioles ;
- les bronchioles sont des bronches dont le diamètre est inférieur à 1 mm. Leur structure, riche en fibres musculaires et dépourvue de cartilage, devient alors souple. Elles continuent à se diviser en une multitude de bronchioles, qui se terminent par des lobules pulmonaires constitués d'alvéoles pulmonaires ;
- les alvéoles pulmonaires sont les plus petites unités de l'arbre aérien. Ce sont de petits sacs tapissés par une très fine membrane qui les sépare d'un réseau de capillaires sanguins. C'est à ce niveau que vont se faire les échanges gazeux entre l'air et le sang. Au cours de l'inspiration, ce dernier se charge en O2 qui sera transporté vers les cellules. Le CO2 est ramené par voie sanguine vers les poumons et éliminé lors de l'expiration ;
- les poumons sont situés de part et d'autre du médiastin (espace situé entre les poumons, où se trouvent le cœur, les gros vaisseaux, la trachée, l'œsophage…) et occupent la presque totalité de la cage thoracique ;
- la plèvre et la cavité pleurale qui :
- constituent une double enveloppe protectrice des poumons,
- facilitent les mouvements respiratoires,
- rendent les poumons solidaires de la cage thoracique.
Chaque poumon est enveloppé dans sa propre plèvre, elle-même constituée de deux feuillets :
- un feuillet viscéral qui tapisse l'extérieur des poumons ;
- un feuillet pariétal qui adhère à la face interne de la cage thoracique.
Figure 2-40 : les voies aériennes inférieures
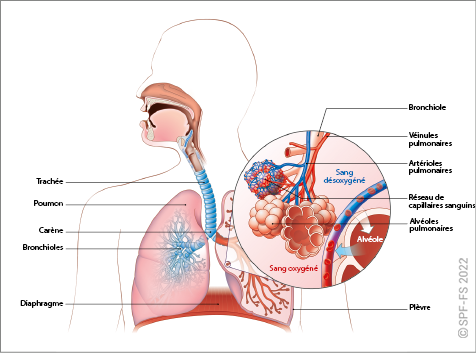
Détails de l'arbre respiratoire
Les bronches sont constituées par la même structure cartilagineuse que la trachée. Les bronches souches, après leur entrée dans les poumons, se divisent en bronches lobaires, une par lobe pulmonaire. Chaque bronche lobaire va continuer à se ramifier en bronches de plus en plus petites en se divisant chaque fois en deux.
Les alvéoles pulmonaires n'ont pas de structure rigide. Elles sont maintenues ouvertes par le surfactant, liquide tensioactif (bulle de savon). Il est absent dans les poumons immatures des prématurés (avant 35 semaines), ce qui provoque une détresse respiratoire rapide dès la naissance.
Le surfactant est détruit lors de certaines intoxications gazeuses et noyades, provoquant un œdème aigu du poumon lésionnel.
La structure élastique des petites bronches fait que celles-ci peuvent se contracter, sous l'influence de facteurs allergiques par exemple (asthme), ou se dilater.
Le poumon droit est divisé en trois lobes (supérieur, moyen et inférieur). Le poumon gauche, plus petit pour laisser de la place au cœur, est divisé en deux lobes (supérieur et inférieur).
La face interne de chaque poumon présente un « creux », le hile pulmonaire, par où pénètrent les bronches souches, les vaisseaux sanguins de la petite circulation et les nerfs.
Les deux feuillets de la plèvre, chez un sujet sain, ne sont séparés que par un mince film de liquide, ce qui les rend solidaires. Il existe entre ces deux feuillets une cavité pleurale, cavité virtuelle, qui contient le liquide pleural, lubrifiant qui permet les mouvements respiratoires. Ils se comportent comme deux vitres séparées par une mince pellicule d'eau. Ils glissent facilement l'un contre l'autre, mais il est très difficile de les séparer en raison de la tension superficielle entre eux.
Par leur intermédiaire, les poumons deviennent solidaires de la cage thoracique. Si l'un des feuillets pleuraux est perforé, de l'air ou du sang vient s'intercaler entre les deux feuillets (c'est le pneumothorax ou l'hémothorax). Le poumon sous-jacent est alors plus ou moins comprimé du fait de son manque de tonicité.
La cage thoracique et les muscles de la respiration
Le cycle respiratoire comporte deux phases entrecoupées d'une pause plus ou moins longue selon l'activité :
- l'inspiration, qui est un processus actif causé par la contraction de muscles inspirateurs, dont la fonction est d'augmenter le volume de la cage thoracique et de provoquer une entrée d'air dans les poumons ;
- l'expiration, qui est un processus normalement passif, dû au relâchement de ces mêmes muscles. Néanmoins, elle peut être forcée et faire intervenir des muscles expirateurs.
La respiration nécessite la mise en œuvre d'éléments anatomiques :
- la cage thoracique assure des fonctions de :
- protection des organes thoraciques,
- expansion des poumons grâce à son squelette souple et mobile,
- point d'insertion des muscles inspirateurs et expirateurs ;
- les muscles de la respiration qui sont divisés en :
- un muscle inspirateur principal : le diaphragme, plancher de la cage thoracique, augmente le volume de cette dernière lorsqu'il se contracte, provoquant ainsi une entrée d'air,
- des muscles inspirateurs accessoires :
- les muscles du cou (scalènes et sterno-cléido-mastoïdiens), qui interviennent lors d'un effort intense, d'une détresse respiratoire,
- les muscles intercostaux externes, occupant les espaces entre les douze paires de côtes, dont la contraction entraîne également l'augmentation du volume de la cage thoracique,
- les muscles expirateurs (abdominaux, intercostaux internes) qui sont chargés de rétrécir la cage thoracique et de faciliter ainsi l'expulsion de l'air contenu dans les poumons. Ils n'interviennent que lorsque l'expiration est forcée.
La respiration est contrôlée de façon automatique par les centres nerveux situés dans le bulbe rachidien. Toutefois l'inspiration et l'expiration peuvent être volontairement forcées. Le volume d'air entrant ou sortant des poumons à chaque cycle de ventilation normale est appelé volume courant*. Il représente environ 0,5 litre chez l'adulte. Au repos 4 litres d'air et 5 litres de sang transitent par les poumons chaque minute.
Figure 2-41 : les mécanismes respiratoires
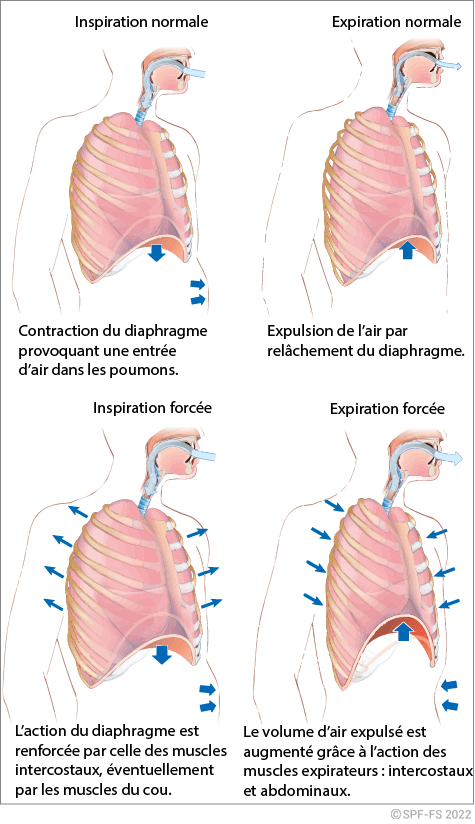
3. L'oxygène et l'air ambiant
L'air que nous respirons contient 21 % d'oxygène (O2), 78 % d'azote (N2) et 1 % de gaz rares. Lorsque l'air contient entre 21 % et 18 % d'O2, l'oxygénation de l'organisme est correcte. En deçà, les premiers troubles se manifestent immédiatement.
À une concentration inférieure ou égale à 6 %, l'arrêt cardiaque est quasi instantané (deux à trois inspirations)
Les besoins en oxygène
Le pourcentage d'O2 est constant dans l'air ambiant (21 %), que ce soit au niveau de la mer ou en altitude. La seule différence réside dans la « pression partielle » de cet O2.
Au niveau de la mer, la pression atmosphérique, et donc la pression partielle de l'O2 dans l'air, est plus forte qu'au sommet de l'Everest. En conséquence, l'O2 passera plus facilement dans le sang au niveau de la mer qu'au sommet de l'Everest (hypoxie* d'altitude).
De même, en plaçant une victime d'intoxication au monoxyde de carbone (CO) dans un caisson hyperbare, où la pression partielle en O2 est augmentée, on favorise la fixation de l'O2 sur l'hémoglobine à la place du CO (lors d'une intoxication au CO, ce dernier se fixe sur l'hémoglobine pour former la carboxy- hémoglobine* (HbCO) avec une affinité environ 200 fois supérieure à celle de l'O2).
Au cours du cycle de la respiration, la composition du mélange est modifiée dans les proportions suivantes :
|
% de l'air inspiré |
% de l'air expiré | |
|
O2 |
21 |
16 |
|
CO2 |
0,04 |
4 |
|
N2 et gaz rares |
78 |
78 |
|
Vapeur d'eau |
Variable |
Saturé |
Les manifestations cliniques en fonction du pourcentage d'O2 dans l'air inspiré sont :
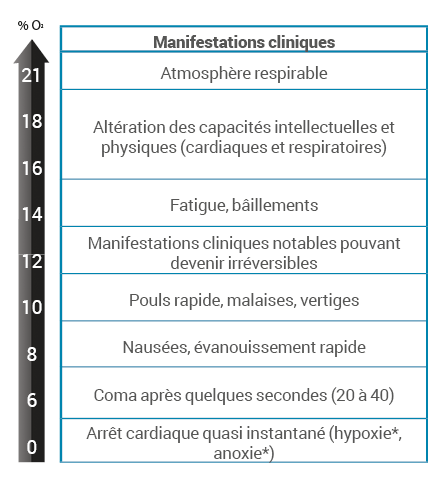
Par ailleurs une hyper-oxygénation de l'air entraîne des troubles tels que des convulsions, des atteintes oculaires… Toutefois, ces situations se rencontrent très rarement (caisson hyperbare, couveuse, certains milieux industriels…).
4. Les échanges gazeux
Après avoir emprunté les voies aériennes supérieures et inférieures, l'O2 arrive dans les alvéoles pulmonaires. En raison de la différence de pression partielle, il va alors successivement traverser les parois de l'alvéole, du capillaire pulmonaire et la membrane des globules rouges pour se fixer sur l'hémoglobine formant ainsi l'oxyhémoglobine (HbO2). Une partie de l'O2 est également dissoute dans le sang.
Arrivé à destination, l'O2 se désolidarise de l'hémoglobine, retraverse la membrane des globules rouges puis la paroi des capillaires afin de pénétrer dans les cellules où il sera utilisé.
Le CO2 produit par le travail des cellules va être transporté par le sang, sous forme combinée à l'hémoglobine, et sous forme dissoute dans le plasma jusqu'au niveau des alvéoles pulmonaires, et sera rejeté vers l'extérieur lors de l'expiration.
Ainsi, le bon fonctionnement des échanges gazeux nécessite :
- un libre passage de l'air de l'extérieur jusqu'aux alvéoles pulmonaires ;
- une mécanique respiratoire correcte ;
- une intégrité des alvéoles pulmonaires ;
- un fonctionnement correct de la pompe cardiaque ;
- une intégrité du réseau vasculaire ;
- une quantité de sang circulant suffisante ;
- une quantité de globules rouges suffisante dans le sang.
Chacun de ces niveaux peut être l'objet d'un dysfonctionnement qui va entraîner différentes atteintes organiques et des gestes de secours adaptés.
1. Généralités
Le système cardio-vasculaire est divisé en deux parties principales :
- le système circulatoire, comprenant le cœur, agissant comme une pompe, et les vaisseaux sanguins, où circule le sang ;
- le système lymphatique, comprenant les ganglions et les vaisseaux lymphatiques, où circule la lymphe. Ce système permet le drainage tissulaire et le transport des grosses protéines absorbées au niveau de l'intestin grêle. Il participe aussi à l'épuration de certains déchets ainsi qu'à l'immunité de l'organisme. Malgré son importance, il ne sera pas abordé dans ce document.
La fonction circulatoire :
- assure la distribution de l'O2 des poumons à tout l'organisme ;
- participe à l'élimination des déchets produits par le travail des cellules (CO2, urée…), en assurant leur transport vers les lieux d'élimination ;
- participe au bon fonctionnement de l'organisme en transportant des protéines, glucides, lipides, hormones, facteurs de coagulation…
Pour que le système circulatoire soit efficace, il faut :
- une pompe avec une fréquence et une force d'éjection adaptée ;
- des vaisseaux capables de se contracter et se dilater ;
- un liquide circulant en quantité suffisante et de qualité (nombre de globules rouges qui transportent l'O2).
Les échanges gazeux
Pour comprendre la fonction circulatoire, il faut suivre le trajet d'un globule rouge, cellule du sang spécialisée dans le transport des gaz respiratoires. Le globule rouge se charge en O2 au niveau des vaisseaux sanguins qui tapissent les alvéoles pulmonaires. Il est conduit au cœur par des veines puis, à l'occasion d'une contraction du muscle cardiaque, est chassé brutalement dans les artères, qui amènent le sang sous haute pression dans toutes les parties du corps. Arrivé dans un organe, il cède son O2 aux cellules de celui-ci et il se charge de CO2, déchet gazeux rejeté par la respiration des cellules, avant de rejoindre le cœur en parcourant des veines où le sang circule à basse pression. Du cœur, il est renvoyé vers les poumons, où il se débarrasse du déchet respiratoire qu'il transporte avant de se charger à nouveau en O2 pour un nouveau cycle. Il lui faut en moyenne trente secondes pour effectuer son périple.
Le sang qui circule sous la peau est responsable de la coloration et en partie de la température de celle-ci. La qualité de la circulation s'apprécie aux extrémités, c'est-à-dire aux endroits où les artères sont très fines (capillaires artériels) et affleurent la surface : ongles des doigts, des orteils, lobes des oreilles… La coloration est également bien visible au niveau des muqueuses, revêtement humide qui tapisse les orifices : intérieur des lèvres, face interne des paupières (conjonctives).
2. Le cœur
Généralités
Le cœur est un organe musculaire creux qui se situe dans la cage thoracique, entre les deux poumons, dans le médiastin entre le sternum et la colonne vertébrale. Oblique, il présente une base en haut et une pointe (ou apex) en bas, légèrement décalée vers la gauche (1/3 partie droite et 2/3 partie gauche).
Son poids à l'âge adulte est de 270 g chez l'homme et de 260 g chez la femme.
Les deux parties du cœur sont très inégales, la gauche étant beaucoup plus volumineuse que la droite (environ 2/3 pour 1/3). De même, les parois de ventricules sont beaucoup plus épaisses que celle des oreillettes.
Les enveloppes cardiaques
Le cœur est formé par trois couches tissulaires qui sont, de l'extérieur vers l'intérieur :
- le péricarde, qui entoure le cœur ;
- le myocarde, qui est la couche la plus épaisse. C'est le muscle cardiaque proprement dit. Il est composé de fibres musculaires dont certaines possèdent une activité spontanée ;
- l'endocarde, qui est la couche la plus interne.
La paroi cardiaque
La paroi cardiaque comprend :
- Le péricarde qui comporte deux feuillets :
- l'un, externe, est relié par des ligaments aux organes voisins (sternum, vertèbres, trachée, œsophage...) et sert au maintien du cœur en place dans le médiastin,
- l'autre, interne, est appliqué contre le myocarde.
Ces deux feuillets sont séparés par un espace virtuel qui, comme la plèvre, contient un petit film liquidien permettant le glissement des feuillets l'un par rapport à l'autre.
En cas d'inflammation ou d'infection (péricardite*), ces deux feuillets peuvent se dissocier et se remplir d'un liquide (épanchement péricardique) qui peut gêner les contractions cardiaques.
- Le myocarde qui avec l'utérus est le seul muscle strié du corps humain qui ne soit pas soumis au contrôle de la volonté. Les fibres du myocarde se contractent dans un ordre bien défini, oreillettes puis ventricules. Quand, pour différentes raisons, les fibres myocardiques ne répondent plus à cette loi et travaillent chacune pour leur propre compte, il s'agit d'une fibrillation qui, si elle touche les ventricules, est appelée fibrillation ventriculaire.
- L'endocarde qui tapisse les oreillettes et les ventricules. Par un certain nombre de replis, il forme les valves auriculo-ventriculaires. Certaines bactéries entraînant une infection de l'endocarde (endocardite) peuvent se fixer sur les valves et les détruire.
La structure interne du cœur
Le cœur est divisé en deux parties : un cœur droit et un cœur gauche, qui ne communiquent pas entre eux (sauf en cas de malformation). Ces deux cœurs sont séparés l'un de l'autre par les parois inter-auriculaires et inter-ventriculaires (encore appelées septum cardiaque).
Le cœur gauche et le cœur droit comportent chacun une oreillette et un ventricule, séparés l'un de l'autre par la paroi auriculo-ventriculaire.
Le cœur gauche comprend l'oreillette gauche (OG) et le ventricule gauche (VG).
Ces deux cavités communiquent par un orifice auriculo-ventriculaire doté d'une valvule : la valvule mitrale, dont le rôle est, une fois fermée, d'empêcher le retour du sang du ventricule gauche vers l'oreillette gauche.
Au niveau de la face postérieure de l'oreillette gauche, arrivent les veines pulmonaires au nombre de quatre : deux droites et deux gauches.
Du ventricule gauche, en avant et à droite de la valvule mitrale, part une grosse artère : l'aorte. Dans cette aorte, juste après son départ du ventricule gauche, se trouvent les valvules sigmoïdes aortiques, dont le rôle est, en se fermant, d'empêcher le retour du sang de l'aorte dans le ventricule gauche.
Le cœur droit comprend l'oreillette droite (OD) et le ventricule droit (VD).
Ces deux cavités communiquent par un orifice auriculo-ventriculaire doté d'une valvule : la valvule tricuspide dont le rôle est, une fois fermée, d'empêcher le retour du sang du ventricule droit vers l'oreillette droite.
Au niveau de l'oreillette droite, dans sa partie supérieure, arrive la veine cave supérieure. Dans sa partie postérieure, en dessous de la veine cave supérieure, arrive la veine cave inférieure.
Au niveau de l'orifice auriculo-ventriculaire du ventricule droit, part l'artère pulmonaire où se trouvent les valvules sigmoïdes pulmonaires dont le rôle est, en se fermant, d'empêcher le retour du sang de l'artère pulmonaire dans le ventricule droit.
La vascularisation du cœur
Pour fonctionner, le myocarde reçoit du sang oxygéné par les artères coronaires droite et gauche, qui naissent de l'aorte et tapissent la paroi externe du cœur avant d'y pénétrer pour se diviser en un vaste réseau de capillaires qui alimentent ses cellules. L'artère coronaire droite irrigue la face postérieure du ventricule droit et l'artère coronaire gauche, composée de l'artère circonflexe et de l'artère interventriculaire antérieure, irrigue le ventricule gauche et le septum (paroi interventriculaire).
Figure 2-42 : le cœur et sa vascularisation
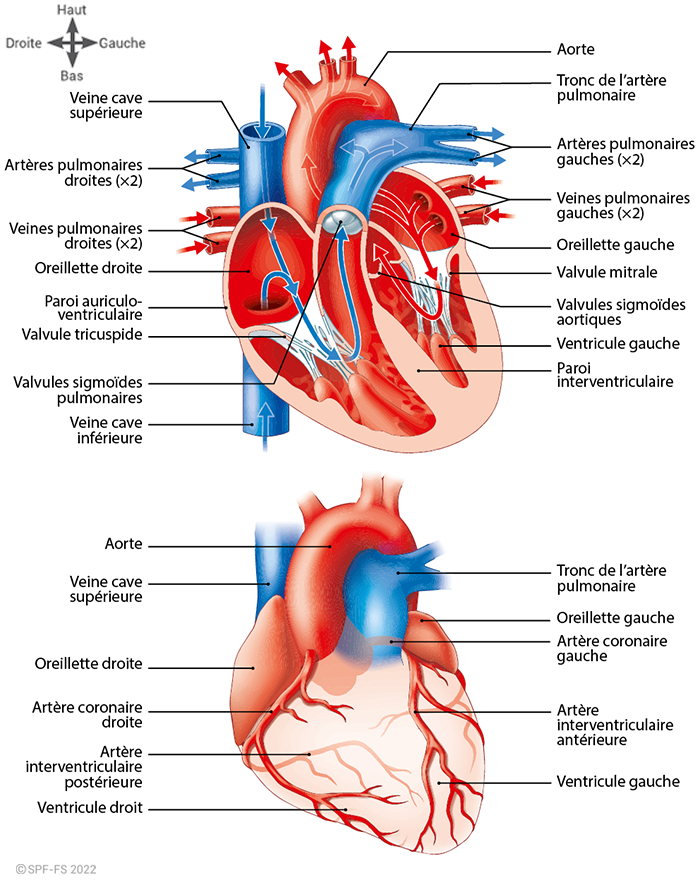
La contraction cardiaque
La contraction des oreillettes et des ventricules se fait en deux temps :
1Les oreillettes se contractent les premières et envoient le sang dans les ventricules. C'est la systole auriculaire qui est une contraction de faible puissance.
2Les ventricules vont immédiatement se contracter et pulser le sang avec force dans l'artère aorte et l'artère pulmonaire. C'est la systole ventriculaire.
La systole est suivie d'une période de repos, la diastole, qui va permettre aux oreillettes de se remplir de façon passive. Ces trois phases constituent le cycle cardiaque, communément réduit à deux phases : systole et diastole.
Figure 2-43 : le cycle cardiaque
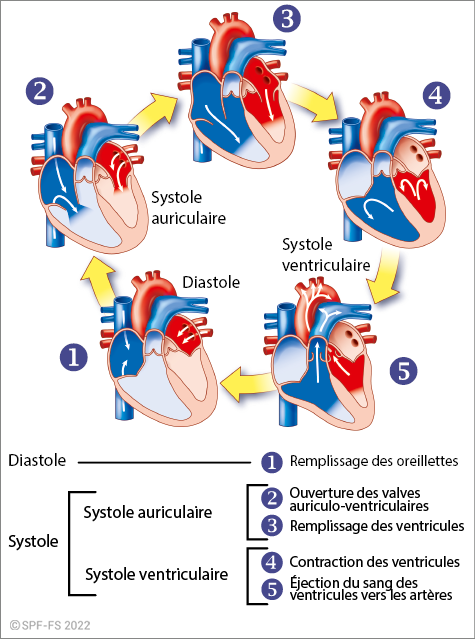
La double commande du cœur
Le cœur présente une double commande :
- un système d'automatisme interne (ou intrinsèque) situé dans les parois même du cœur. Il génère spontanément des stimuli électriques par des fibres musculaires spécifiques. Ceux-ci, en se propageant, entraînent les contractions des oreillettes puis des ventricules. Ce système assure le fonctionnement autonome du cœur ;
- un système régulateur externe (ou extrinsèque), nerveux autonome, qui peut accélérer le cœur et augmenter la force de ses contractions (sympathique) (cf. chapitre 2.5), ou le ralentir (parasympathique).
Pour ce faire, il reçoit une innervation du plexus nerveux situé sur la partie horizontale de la crosse de l'aorte. Ce plexus est formé par des rameaux du parasympathique (encore appelé nerf X ou vague ou pneumogastrique), qui exerce un effet ralentisseur permanent sur le cœur, et du sympathique, qui a un rôle d'accélérateur intermittent.
Le rythme cardiaque est donc la résultante d'un compromis entre l'influence du sympathique et du parasympathique dont les médiateurs chimiques principaux sont :
- l'adrénaline pour le sympathique ;
- l'acétylcholine pour le parasympathique.
L'hyperactivité du nerf vague peut provoquer un ralentissement extrême du rythme cardiaque entraînant un malaise important, « malaise vagal », avec éventuellement une perte de connaissance.
Le système d'automatisme interne
L'automatisme interne du cœur fonctionne grâce à des petits groupes de cellules spécialisées contenues dans le myocarde, qui initient et conduisent les impulsions électriques responsables des contractions coordonnées et synchronisées du muscle cardiaque. Ces cellules constituent le tissu nodal.
L'influx nerveux prend naissance au niveau du nœud sinusal (ou nœud sino-auriculaire), situé en haut de l'oreillette droite. Il émet des impulsions spontanément entre 120 et 140 battements par minute, mais le tonus vagal pemanent le ramène à 60 à 80 battements par minute.
L'excitation électrique ainsi créée se propage dans la paroi des deux oreillettes et se concentre au niveau de la paroi auriculo-ventriculaire en rejoignant un 2e nœud « relais » : le nœud auriculo-ventriculaire.
Partant de ce nœud, un faisceau nerveux longe la paroi interventriculaire et se divise rapidement en deux branches, une droite et une gauche : c'est le faisceau de His. Faisant suite à ce faisceau, l'influx nerveux va suivre un réseau très ramifié et très fin qui s'enfonce vers la pointe du cœur : c'est le réseau de Purkinje, qui va innerver l'ensemble des ventricules.
Le tissu nodal du cœur
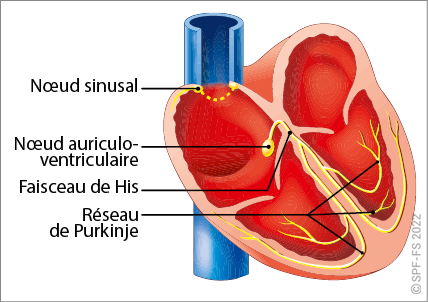
Les moyens d'investigation et de surveillance du cycle cardiaque
Ils sont nombreux, toutefois les plus connus sont :
- L'auscultation : l'écoute au moyen du stéthoscope rend compte de la régularité et de la pertinence du cycle. L'auscultation permet essentiellement de déceler :
- des troubles du rythme cardiaque ;
- des problèmes au niveau des différentes valves du cœur : perception de souffles cardiaques ou de bruits anormaux.
- L'électrocardiogramme (ECG) : il permet d'enregistrer l'activité électrique du cœur tout au long du cycle cardiaque. L'ECG normal comporte cinq ondes qui, par convention, ont été appelées P, Q, R, S et T. L'onde P apparaît quand l'influx, né dans le nœud sinusal, diffuse dans les oreillettes. Elle est suivie de la contraction de ces dernières.
Le complexe QRS correspond à la propagation de l'influx dans les ventricules et débute juste avant la contraction de ces derniers. L'onde T correspond à la relaxation du muscle ventriculaire. L'aspect des ondes, l'intervalle de temps entre les cycles et entre les parties du cycle fournissent des informations très importantes concernant l'état du myocarde et du système de conduction cardiaque.

- L'échographie : c'est une image générée par un appareil utilisant des ultrasons. Elle permet, entre autres, d'étudier l'activité cardiaque en temps réel, de mesurer les pressions dans les oreillettes et les ventricules, et de vérifier l'étanchéité des valves.
3. La circulation
La compréhension de l'organisation de la circulation sanguine repose sur le principe fondamental suivant :
- les artères quittent le cœur à partir des ventricules ;
- les veines reviennent au cœur au niveau des oreillettes ;
- la circulation est en sens unique.
Seules les valves mitrale, tricuspide, aortique ou pulmonaire altérées peuvent, si elles ne sont plus étanches, laisser le sang revenir en arrière.
La circulation sanguine repose sur deux circulations, communément appelées petite et grande circulations, qui se composent chacune en un système artériel et un système veineux.
Figure 2-44 : la circulation sanguine
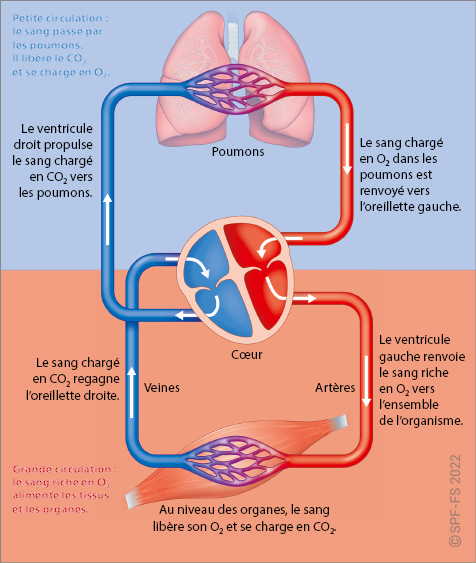
La grande circulation
La grande circulation (ou circulation systémique) part du ventricule gauche et finit à l'oreillette droite. Elle se répartit sur deux systèmes :
- le système artériel : l'aorte, plus grosse artère du corps humain, part du ventricule gauche et se ramifie en de nombreuses branches qui alimentent tous les organes. Elle transporte un sang riche en O2 et pauvre en CO2.
- le système veineux : le retour veineux, des organes vers l'oreillette droite, comporte un sang riche en CO2 et pauvre en O2. Ce sang passe ensuite de l'oreillette droite dans le ventricule droit, c'est le point de passage obligé entre la grande et la petite circulation.
La petite circulation
La petite circulation part du ventricule droit et se termine dans l'oreillette gauche. Elle se répartit sur deux systèmes :
- le système artériel : l'artère pulmonaire part de la partie supérieure du ventricule droit. Elle transporte un sang riche en CO2 et pauvre en O2 vers les poumons, où elle se divise en artères pulmonaires droite et gauche. À l'intérieur du poumon, chaque artère se ramifie en artères plus petites puis en artérioles, prolongées par des capillaires. Le CO2 passe alors du sang vers les alvéoles pulmonaires pour être évacué vers l'extérieur lors de l'expiration.
- le système veineux : faisant suite aux capillaires artériels, les capillaires veineux contenant le sang oxygéné se réunissent et se prolongent par des veinules, qui vont former finalement deux veines pulmonaires pour chaque poumon. Les quatre veines pulmonaires ramènent le sang oxygéné à l'oreillette gauche. Ce sang passe ensuite de l'oreillette gauche dans le ventricule gauche. C'est le point de passage obligé entre la petite et la grande circulation.
Les vaisseaux sanguins
La circulation sanguine entre le cœur, les organes et les tissus périphériques, est assurée par des artères (qui s'éloignent du cœur) et des veines (qui reviennent au cœur).
Le système artériel est composé des artères, des artérioles et des capillaires artériels :
- les artères ont un débit important et une pression élevée. Elles sont chargées de diriger le sang de la sortie du cœur vers les capillaires. Elles ont un pouvoir de distension 100 fois moindre que les veines et leur tonus permanent joue un rôle dans la régulation de la pression artérielle ; Une artère sectionnée peut être comprimée, mais l'arrêt du saignement est plus difficile que pour une veine et nécessite souvent une réparation chirurgicale ;
- les artérioles ont un diamètre inférieur à 0,5 mm et présentent une structure plus rudimentaire ;
- les capillaires artériels, partie terminale du système artériel, sont de tous petits vaisseaux (diamètre : 8 microns), dont la paroi extrêmement fine et très simple (une seule couche de cellules) permet les échanges gazeux et hydroélectrolytiques avec l'organisme. Ils constituent la microcirculation. Ils permettent notamment le passage de l'O2, transporté par les globules rouges, du sang vers les tissus. Ils constituent un véritable maillage autour des organes et sont reliés aux capillaires veineux qui leur font face.
Figure 2-45 : le système artériel
La structure des vaisseaux sanguins
La structure générale des gros vaisseaux est composée d'une lumière centrale entourée d'une paroi divisée en trois couches.

De la lumière vers l'extérieur, on trouve :
- l'intima, composée d'une couche unique de cellules ;
- la média, épaisse, qui contient des fibres élastiques et musculaires ;
- l'adventice, solide, qui est la couche externe de soutien.
Le système veineux est composé des veines centrales, des veines, des veinules et des capillaires veineux :
- les capillaires veineux font suite aux capillaires artériels et sont également un lieu d'échange. Ils vont récupérer le CO2 issu du travail cellulaire, qui doit retourner vers le cœur droit puis les poumons pour y être éliminé. Le maillage est identique à celui des capillaires artériels ;
- les veinules sont de plus gros calibre et font suite aux capillaires veineux. Leur diamètre varie de 20 à 200 microns ;
- les veines ont un diamètre moyen de 5 mm. Leur structure est beaucoup moins tonique que celle des artères, elles peuvent parfois se distendre et former des varices ;
- les veines centrales sont les collecteurs terminaux de 20 à 30 mm de diamètre qui ramènent le sang veineux vers l'oreillette droite. La veine cave supérieure, qui est intra-thoracique, draine le sang veineux de la partie supérieure du corps et débouche directement dans l'oreillette droite. La veine cave inférieure, qui naît dans la partie inférieure de l'abdomen, aboutit aussi dans l'oreillette droite et draine les vaisseaux situés sous le diaphragme.
Figure 2-46 : le système veineux
Le sang
Le sang représente jusqu'à environ 7 % du poids corporel (5 à 6 l chez l'homme adulte). Il est fait d'un fluide transparent, le plasma, dans lequel trois types différents de cellules sont en suspension :
- les globules rouges ou érythrocytes ou hématies ;
- les globules blancs ou leucocytes ;
- les plaquettes ou thrombocytes.
Figure 2-47 : le sang
Le plasma est la partie liquide du sang. Constitué à 90 % d'eau, le plasma contient également des protéines, des sels minéraux (sodium, potassium, calcium), des nutriments, des déchets organiques (urée, bilirubine…), des hormones, des enzymes et des gaz comme l'O2 et le CO2. Tous ces éléments sont dissous.
Les globules rouges contiennent l'hémoglobine, qui se combine à l'O2 pour former l'oxyhémoglobine qui donne au sang artériel sa couleur rouge. L'O2 est transporté, sous cette forme, des capillaires veineux pulmonaires jusqu'aux cellules de l'organisme.
Les hématies ont, sur leur surface, des antigènes dont le type caractérise le groupe sanguin de l'individu (O, A, B, AB).
Les globules blancs, ou leucocytes, sont de plusieurs types et ont des fonctions différentes qui participent à la défense de l'organisme. Ils ont notamment un rôle de recherche, d'identification et de destruction des agents infectieux.
Les plaquettes réagissent entre elles et avec d'autres composants du plasma pour former le caillot qui arrête les hémorragies (hémostase).
1. Généralités
Le système nerveux dirige le fonctionnement du corps humain par l'envoi, la réception et le traitement des influx nerveux.
L'ensemble des muscles et des organes du corps humain ont besoin de ces influx pour fonctionner.
Deux systèmes travaillent simultanément pour assurer le fonctionnement global du système nerveux :
- le système nerveux central ;
- le système nerveux périphérique.
Le système nerveux central
Il est constitué :
- du cerveau ;
- du tronc cérébral ;
- du cervelet ;
- de la moelle épinière.
Le cerveau, le tronc cérébral et le cervelet sont les parties du système nerveux central situées dans la boîte crânienne et constituent l'encéphale.
Il permet :
- la vie relationnelle. Il gère les informations provenant de l'extérieur et qui permettent de percevoir l'environnement, analyse ces informations et donne les ordres nécessaires pour s'adapter à cet environnement et y évoluer. Ces actions sont contrôlées et volontaires. Il est également le siège de la pensée consciente et le centre de la réflexion et de la mémoire.
- la vie « automatique » du corps humain tant en période de veille que de sommeil : maintien de la température corporelle, maintient et régulation de la pression artérielle, des mouvements respiratoires, du mouvement des intestins… Il échappe presque totalement au contrôle de la volonté et dépend de deux systèmes opposés :
- le système sympathique qui fonctionne en permanence ;
- le système parasympathique qui s'oppose au précédent.
Le système nerveux périphérique
Il est constitué de nombreux nerfs qui sortent de l'encéphale ou de la moelle épinière.
Il permet la transmission des informations sous forme d'influx nerveux qui provenant de la périphérie vont vers le cerveau ou qui vont du cerveau vers la périphérie.
2. Le système nerveux central
L'encéphale
L'encéphale est composé de trois parties : le cerveau, le tronc cérébral et le cervelet.
Le cerveau
Le cerveau est une masse ovale de 1 300 g chez la femme et de 1 400 g chez l'homme. Il est situé dans la boîte crânienne et est relié à la partie supérieure de la moelle épinière. Il se compose de deux hémisphères séparés par un sillon incomplet (sillon ou scissure inter hémisphérique). Les hémisphères sont creusés de profonds sillons : les circonvolutions cérébrales. La partie superficielle des hémisphères est constituée par des cellules cérébrales (les neurones) et forme le cortex cérébral (l'aspect grisâtre de cette zone l'a fait appeler substance grise).
Les couches plus profondes sont constituées par des fibres nerveuses qui prolongent ces neurones et qui conduisent l'influx nerveux. Elles sont entourées par une gaine blanche ou gaine de myéline (l'aspect blanchâtre de cette zone l'a fait appeler substance blanche). D'un point de vue anatomique le cerveau comprend l'ensemble des structures formant le télencéphale, c'est-à-dire les hémisphères cérébraux, et le diencéphale, partie centrale qui comprend l'hypothalamus.
Détails sur l'encéphale
Au sein de la substance blanche, existent des noyaux de substance grise comme l'hypothalamus. Ce dernier intervient dans la régulation de l'eau de l'organisme (sensation de soif, sécrétion d'hormones par des glandes spécialisées qui empêcheront la sortie de l'eau, ou, au contraire, excrétion de l'urine ou de la sueur), dans la notion de faim, dans le cycle du sommeil ou la température corporelle…
Chaque hémisphère est divisé en lobes qui prennent le nom de l'os du crâne sous lequel ils se trouvent (frontal, pariétal, temporal, occipital). Ils gèrent les fonctions sensitives et motrices (vision, ouïe, odorat, parole, motricité…). Ils contrôlent la partie opposée du corps et les différentes zones sont en interaction. C'est aussi le siège des activités mentales supérieures : parole, lecture, raisonnement, mémoire… Il existe donc une véritable sectorisation des hémisphères cérébraux : chaque zone commande une fonction.
Le tronc cérébral
Le tronc cérébral est situé sous et en arrière des hémisphères cérébraux et contient :
- le cerveau basal (ou mésencéphale), qui régule des fonctions involontaires comme la croissance, le métabolisme, le sommeil… ;
- le pont ;
- le bulbe rachidien, qui est une voie de connexion entre le cerveau et la moelle épinière ; c'est là que se trouvent les centres de la respiration, de l'automatisme cardiaque, de la dilatation ou du resserrement des vaisseaux sanguins (vasomotricité), de la toux réflexe, de la déglutition et du vomissement, de l'éveil et de la vigilance ;
- les noyaux des nerfs crâniens sont également situés dans le tronc cérébral.
Figure 2-48 : l'encéphale
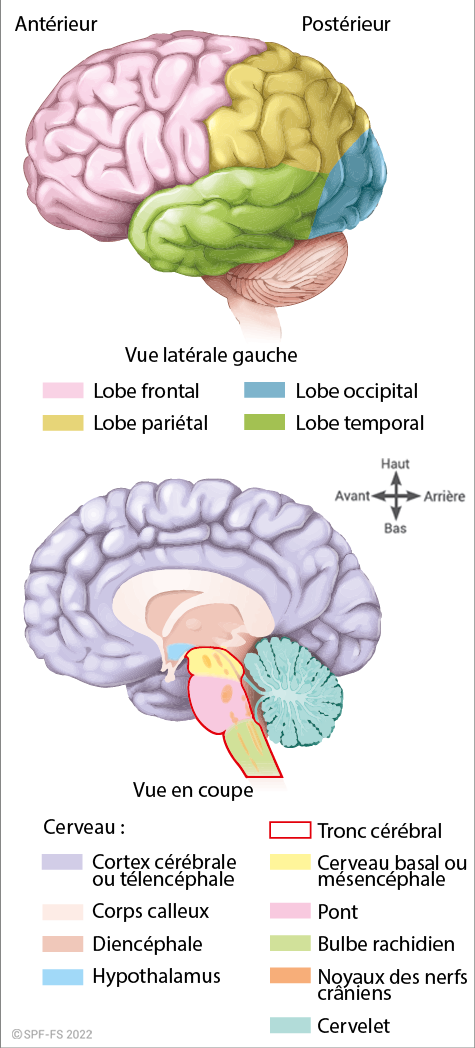
Le cervelet
Le cervelet, situé en arrière du tronc cérébral, intervient dans la coordination des mouvements volontaires, la posture et l'équilibre. Il reçoit des informations de l'ensemble du corps et en particulier de l'oreille interne, qui est un des centres de l'équilibre du corps humain.
Son fonctionnement n'est pas soumis au contrôle de la volonté. Il permet des mouvements fluides et précis, en envoyant des signaux de régulation vers les neurones moteurs de l'encéphale et de la moelle.
La moelle épinière
Partie allongée et cylindrique du système nerveux central, la moelle épinière fait suite au bulbe rachidien et s'étend jusqu'à la 1re ou 2e vertèbre lombaire. Elle mesure environ 45 cm de long chez l'adulte et donne naissance, en partie terminale, à des racines nerveuses longues appelées « la queue-de-cheval ».
La moelle est contenue dans un canal vertébral : le canal rachidien qui la protège.
La moelle, à l'exception des nerfs crâniens, est le seul tissu qui relie le cerveau au reste du corps.
Figure 2-49 : le système nerveux
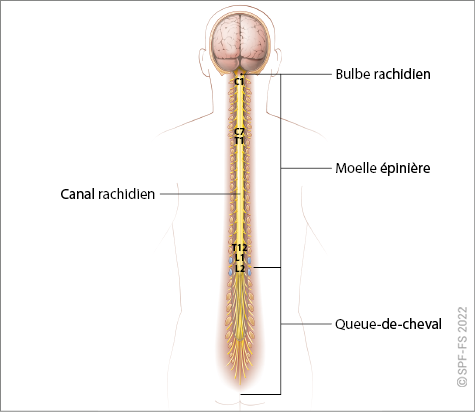
Elle transmet des ordres moteurs du cerveau vers la périphérie et reçoit des informations sensitives de la périphérie pour le cerveau. Elle contient certains centres nerveux du système nerveux autonome.
Elle présente, en coupe, un aspect d'ailes de papillon avec, à l'extérieur, la substance blanche et, à l'intérieur, la substance grise. Au niveau vertébral, de chaque côté, partent deux racines nerveuses qui vont former les nerfs rachidiens.
Figure 2-50 : la moelle épinière
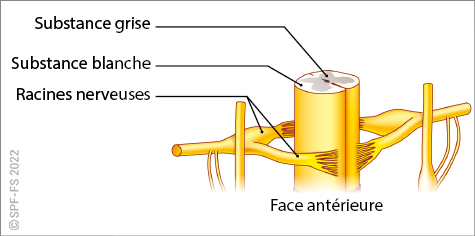
Dans certains cas, la moelle peut provoquer un réflexe immédiat qui entraînera une réponse motrice sans analyse du cerveau (en cas de brûlure de la main par exemple, celle-ci sera retirée de l'objet brûlant avant que la sensation de brûlure n'ait été analysée par le cerveau, la notion de douleur ressentie n'arrivera qu'une fraction de seconde plus tard).
Les systèmes sympathique et parasympathique
La régulation des organes n'est pratiquement pas soumise au contrôle de la volonté et se trouve sous la dépendance de l'hypothalamus et du bulbe rachidien. Elle fonctionne grâce à l'activation de deux systèmes généralement antagonistes : le système sympathique et le système parasympathique.
Pour agir, ces systèmes utilisent des neurotransmetteurs dont les plus connus sont l'adrénaline, pour le système sympathique et l'acétylcholine, pour le système parasympathique.
Le système sympathique se trouve sous le contrôle de l'hypothalamus et du bulbe rachidien. Puis l'influx nerveux va descendre dans la moelle d'où il sortira de part et d'autre et à différents étages pour rejoindre un long faisceau de fibres situées latéralement de chaque côté de la moelle : la chaîne sympathique latéro-vertébrale. Tout au long de cette chaîne, on trouve des ganglions sympathiques qui contiennent des fibres nerveuses. De ces ganglions partent de nouvelles fibres nerveuses qui vont rejoindre les organes (bronches, estomac, paroi des vaisseaux sanguins…).
Le système parasympathique est également commandé au niveau de l'hypothalamus mais la sortie des fibres parasympathiques ne se fait qu'au niveau du bulbe rachidien ou de la moelle au niveau du sacrum. Les fibres ganglionnaires sont donc très longues et innervent les mêmes organes que le sympathique.
L'action du sympathique stimule l'action des organes et prédomine dans les situations d'effort, de stress (douleur, détresse…). Celle du parasympathique s'y oppose temporairement en l'inhibant. Elle est prédominante au repos, favorisant les fonctions digestives et génito-urinaires.
Double innervation : sympathique et parasympathique
La majorité des viscères possèdent une double innervation, sympathique et parasympathique, qui a des effets opposés. Ceci est finement ajusté pour obtenir un rendement optimal de l'organisme quelles que soient les circonstances. Ils agissent sur la :
- sécrétion des glandes ;
- sensibilité des viscères ;
- motricité des fibres musculaires lisses de la paroi des organes (organes digestifs, paroi des vaisseaux sanguins, paroi des bronches) ;
- fréquence et la force des contractions cardiaques ;
- taille des pupilles.
Les viscères envoient aussi des informations sensitives vers le cerveau. Lorsque les fibres provenant de ces viscères entrent dans la même partie de la moelle qu'un nerf rachidien, elles peuvent activer par leurproximité ce nerf, qui va envoyer vers le cerveau un message erroné comme si lui-même transmettait un message.
C'est ainsi que la douleur de l'infarctus* du myocarde est parfois accompagnée d'une douleur du membre supérieure gauche qui ne présente pourtant aucune atteinte.
Les neurones
Les cellules nerveuses ou neurones créent ou transmettent l'influx nerveux à un ou plusieurs autres neurones, à un viscère, à un muscle. Ils sont composés :
- d'un corps cellulaire de forme variable, présent à la périphérie du cerveau et au centre de la moelle épinière, qui contient un noyau ;
- d'un unique et long prolongement appelé axone chargé de la transmission de l'influx nerveux ;
- des prolongements courts appelés dendrites servant d'interconnexion entre les neurones.
Figure 2-51 : le neurone

Les neurones sont au nombre de 15 milliards à la naissance, dont 9 milliards pour le cerveau, et vont diminuer tout au long de la vie. En revanche, les connexions entre les neurones vont normalement se développer de la naissance jusqu'à la fin de l'adolescence. C'est l'apprentissage.
À partir de l'âge adulte, la dégénérescence progressive de ces neurones est liée probablement à des facteurs génétiques, environnementaux, aux habitudes de vie (pollution, tabac, drogue, alcool…) et à certaines maladies (Alzheimer).
À la différence des autres cellules de l'organisme, les neurones ne se renouvellent pas. La destruction d'un ou plusieurs neurones est susceptible d'entraîner un déficit fonctionnel irréversible. La privation d'O2 (anoxie*) entraîne la mort des cellules nerveuses en 6 minutes.
La diminution d'apport en O2(hypoxie*) et en sucre (hypoglycémie*), éléments essentiels à leur fonctionnement, peut entraîner des troubles du comportement (agressivité, agitation), de la conscience (confusion, endormissement) ou un coma.
Les neurones
Les neurones sont de taille variable, de quelques microns à près d'un mètre pour nerf sciatique par exemple (ilpart de la colonne lombaire jusqu'aux orteils).
C'est la voie de sortie de l'influx nerveux. Il se termine en se ramifiant, c'est l'arborisation terminale. Chaque ramification se termine par un renflement : le bouton synaptique.
Certains axones sont entourés par une gaine blanche appelée gaine de myéline. Elle est responsable de la couleur de la substance blanche et joue un rôle d'isolant. Elle permet une transmission plus rapide de l'influx nerveux que dans les fibres nerveuses non myélinisées. Sa destruction dans certaines maladies (sclérose en plaques) provoque des troubles nerveux importants.
La protection du système nerveux central
Le système nerveux central est protégé par :
- les os du crâne pour l'encéphale ;
- les vertèbres pour la moelle épinière ;
- les méninges et le liquide céphalo-rachidien pour l'ensemble.
Les méninges enveloppent complètement le cerveau et la moelle épinière et sont constituées de trois membranes :
- la dure-mère qui est la plus externe ;
- l'arachnoïde qui est au milieu ;
- la pie-mère qui est au contact du cerveau et de la moelle.
Figure 2-52 : les méninges
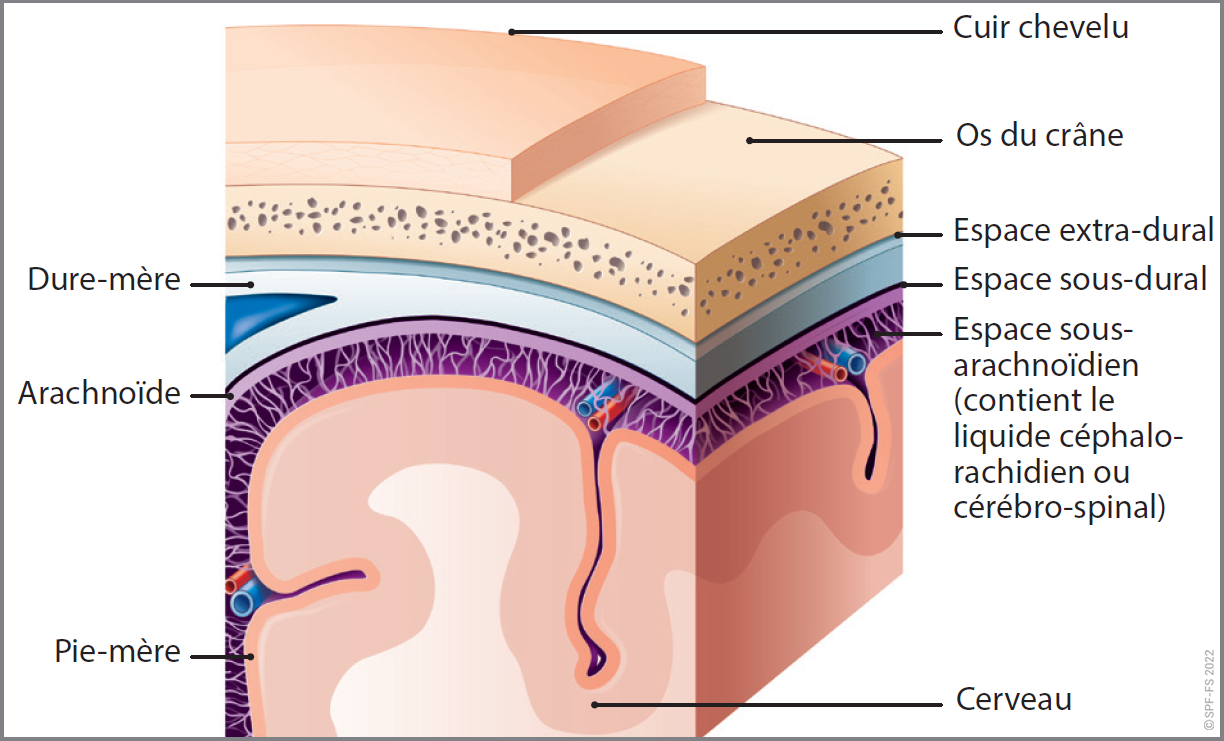
Les espaces crâniens
On détermine ainsi trois espaces crâniens :
- l'espace extra-dural entre la dure-mère et le crâne (cet espace est appelé péridural entre la moelle et le canal rachidien) ;
- l'espace sous-dural entre la dure-mère et l'archnoïde ;
- l'espace sous-arachnoïdien entre l'arachnoïde et la pie-mère. Cet espace contient le liquide céphalo-rachidien
Le liquide céphalo-rachidien est sécrété dans les cavités du cerveau, appelées ventricules. Son rôle est de :
- maintenir le système nerveux central dans un environnement à pression constante ;
- constituer un amortisseur de choc entre les os du crâne et le cerveau.
Il est sécrété et réabsorbé en permanence. Toute obstruction à sa libre circulation autour du cerveau et de la moelle (tumeur, hématome…) entraîne une augmentation de sa pression, une compression plus ou moins importante du cerveau, des maux de tête puis des troubles de conscience, un coma…
3. Le système nerveux périphérique
Les nerfs sont constitués par des faisceaux d'axones.
Le système nerveux périphérique est constitué de :
- nerfs rachidiens reliés à la moelle ;
- nerfs crâniens reliés au tronc cérébral.
La transmission de l'information (influx nerveux) dans un nerf ne se fait que dans un sens (du cerveau vers la périphérie ou inversement).
Les nerfs peuvent être de trois types fonctionnels différents .
- les nerfs moteurs, qui prennent naissance dans le cerveau, la moelle épinière ou les ganglions du système nerveux, et transmettent des influx aux organes ;
- les nerfs sensitifs, qui transmettent des informations de la périphérie vers la partie postérieure de la moelle puis vers les centres de la sensibilité du cerveau ;
- les nerfs mixtes qui acheminent des informations sensitives ou motrices. Ils ont un trajet particulier au niveau de la moelle.
Les nerfs
Les nerfs moteurs sont de deux types distincts :
- somatiques : impliqués dans la contraction volontaire ou réflexe des muscles du squelette ;
- autonomes (végétatifs) : impliqués dans la contraction du cœur, des muscles lisses, des viscères ou dans la sécrétion des glandes.
Les nerfs sensitifs transmettent de nombreuses informations :
- le chaud et le froid ;
- la douleur ;
- le toucher ;
- la sensibilité proprioceptive, qui renseigne sur le placement de chaque partie du corps dans l'espace.
Les nerfs rachidiens
Ils naissent au niveau de la moelle et sont au nombre de trente-et-une paires. À certains niveaux, ils se réunissent pour former des groupes de nerfs appelés plexus (cervical, brachial, lombaire, sacré, coccygien), puis sont redistribués pour innerver une région particulière.
Les nerfs crâniens
Ils naissent dans le tronc cérébral et sont au nombre de douze paires. Ils interviennent dans la motricité de la face, le mouvement des yeux, la déglutition, la sensibilité de la face et dans les fonctions sensorielles (vision, goût, odorat, ouïe). La 10e paire crânienne est particulière : il s'agit du nerf vague qui se dirige vers le cœur.
1. La peau
La peau recouvre toute la surface du corps et se continue par les muqueuses au niveau des orifices naturels. Elle comprend trois couches : l'épiderme, le derme et l'hypoderme.
L'épiderme
L'épiderme est la couche la plus superficielle de la peau, d'épaisseur variable selon la partie du corps.
Le derme
Le derme est la couche intermédiaire. Plus épaisse, elle est constituée de fibres de collagène et de fibres élastiques. Le derme comporte :
- des vaisseaux sanguins ;
- des vaisseaux lymphatiques ;
- des terminaisons nerveuses sensitives ;
- des glandes sudoripares et leurs canaux ;
- des poils et des glandes sébacées.
L'hypoderme
L'hypoderme est la 3e couche et la plus profonde. Il est essentiellement constitué de cellules graisseuses. L'ensemble de la peau et ses phanères (ongles, poils) se nomme les téguments. Sa surface varie en fonction du poids et de la taille du sujet : pour un sujet de 70 kg et 1,70 m, la peau représente environ 1,80 m2. Son épaisseur varie selon les points considérés, de 0,5 à 2 mm, à la paume des mains, et 3 mm à la plante des pieds.
Figure 2-53 : coupe de la peau
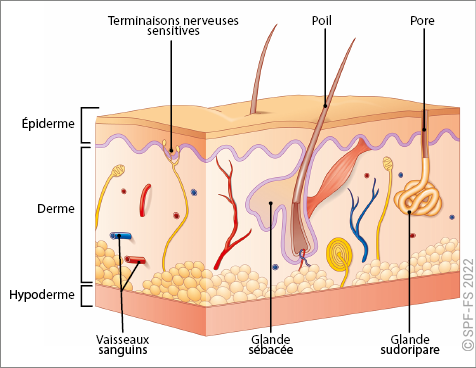
La peau a trois fonctions essentielles :
- protéger ;
- réguler la température ;
- informer l'organisme.
Elle constitue une couche relativement imperméable, protégeant les structures plus profondes. Elle protège en partie contre :
- l'invasion de germes (bactéries, virus, champignons);
- les produits chimiques ;
- les agents physiques (traumatismes légers), les rayons ultraviolets ;
- la déshydratation.
La relative étanchéité de l'épiderme permet d'éviter la fuite des liquides extracellulaires, qui suintent lorsque la peau est lésée. Cependant, certaines substances peuvent être absorbées, procédé utilisé pour l'administration de certains médicaments (patch de médicaments transdermique, crèmes). Malheureusement, certains produits toxiques peuvent aussi pénétrer par la peau. En cas d'agression de la peau, ses terminaisons nerveuses déclenchent une action réflexe d'éloignement.
La plus grande partie des pertes de chaleur de l'organisme se fait par la peau (de petites quantités le sont également dans l'air expiré, l'urine et les selles), et ce mode de régulation peut être seulement contrôlé par le système nerveux autonome. Si la température augmente, les petits vaisseaux contenus dans la peau se dilatent (vasodilatation*) et transportent la chaleur à la surface de la peau pour l'échanger avec l'air. L'évaporation de la sueur par les pores participe également à la déperdition de chaleur. Exposés au froid, les petits vaisseaux de la peau se contractent (vasoconstriction*), orientant ainsi la chaleur vers l'intérieur de l'organisme pour réduire la déperdition de chaleur. La peau perçoit les informations sur l'environnement extérieur : le toucher, la pression et la douleur, la sensation de chaud ou de froid… Ces perceptions sont récoltées par des capteurs situés dans la peau et transmises par l'intermédiaire des nerfs, puis de la moelle épinière, jusqu'au cerveau qui les interprète.
Les autres rôles de la peau
La peau joue également un rôle :
- de réservoir sanguin. Le derme possède un réseau de vaisseaux sanguins qui contient 10 % du sang d'un adulte. Si nécessaire, ces vaisseaux peuvent se contracter et favoriser ainsi une augmentation de l'apport sanguin aux organes et aux muscles prioritaires, au détriment des cellules de la peau ;
- dans la synthèse de la vitamine D. Durant l'exposition aux rayons ultraviolets transforme une substance lipidique de la peau en vitamine D qui est utilisée dans la formation et le maintien de l'os.
2. Le système urinaire
Le système urinaire est l'un des systèmes excréteurs de l'organisme. Il joue un rôle vital dans le maintien de l'équilibre de l'eau et dans l'élimination des déchets. Il est constitué par les reins, les uretères, la vessie et l'urètre.
Les reins
Les reins sont deux filtres, situés de part et d'autre de la colonne vertébrale, à hauteur des deux dernières vertèbres dorsales et des deux premières vertèbres lombaires au niveau des fosses lombaires et sont situées en arrière de la cavité péritonéale. Le rôle des reins est :
- d'épurer l'organisme des déchets produits lors de son fonctionnement (urée…) et de produire l'urine qui provient de la filtration du sang ;
- d'éliminer les liquides en excès ;
- de maintenir l'équilibre du sodium (Na), du potassium (K), du calcium (Ca), du pH ;
- de produire l'érythropoïétine (EPO) ;
- de produire de la rénine, qui joue un rôle essentiel dans la régulation de la pression artérielle.
L'unité fonctionnelle du rein s'appelle le néphron. Chaque rein en contient un million. Le sang y est filtré, entraînant la production d'urine.
Les uretères
Les uretères transportent l'urine produite par les reins vers la vessie.
La vessie
La vessie est un muscle creux situé dans la cavité pelvienne, qui sert de réservoir. Lorsqu'elle est pleine, le besoin d'uriner se fait ressentir. La vidange de la vessie, appelée miction, est un phénomène volontaire (à partir de deux ans environ), qui permet l'évacuation de l'urine par l'urètre vers l'extérieur au niveau du méat urinaire.
L'urètre
L'urètre conduit l'urine de la vessie vers le méat urinaire. Chez l'homme, il est plus long, puisqu'il passe dans le pénis, et sa partie haute est englobée par la prostate.
Figure 2-54 : le système urinaire
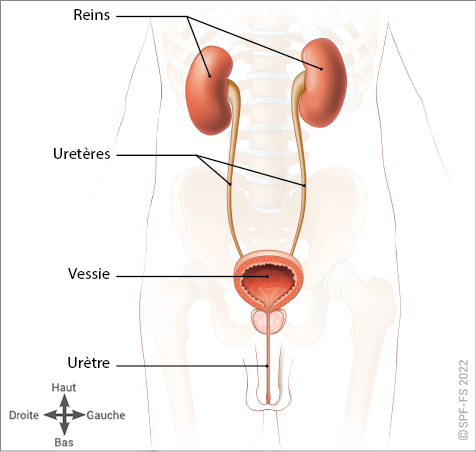
3. Le système digestif
Généralités
Le système digestif est constitué :
- d'une succession d'organes creux où circule le bol alimentaire et qui constituent le tube digestif (bouche, pharynx, œsophage, estomac, intestin grêle, côlon ou gros intestin, rectum et anus) ;
- d'organes pleins et de glandes disséminés le long du tube digestif qui participent à la digestion des aliments : il s'agit des glandes salivaires, du foie, (avec son réservoir : lavésicule biliaire) et du pancréas.
À part la bouche, le pharynx et l'œsophage, tous les organes digestifs sont situés dans la cavité abdomino-pelvienne.
Figure 2-55 : le système digestif
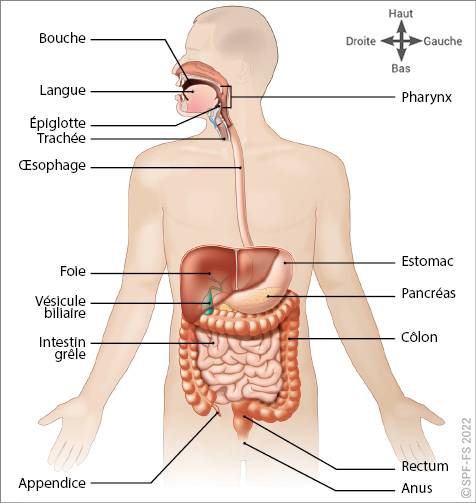
La cavité abdominale
La cavité abdominale (abdomen) est divisée en deux parties :
- la cavité péritonéale, en avant, qui contient l'estomac, les intestins, le foie et la vésicule biliaire ; le péritoine (membrane à deux feuillets) la délimite et en tapisse l'intérieur ainsi que chacun de ses organes ;
- la cavité rétro-péritonéale, en arrière, qui contient le pancréas ainsi que les reins et les gros vaisseaux (aorte et veine cave inférieure).
Figure 2-56 : la cavité abdominale
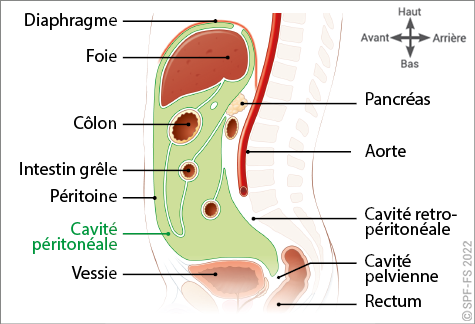
La cavité pelvienne
La cavité pelvienne est située en bas de l'abdomen dans un entonnoir formé par le bassin osseux. Elle contient le rectum. Les organes creux sont constitués de plusieurs couches dont :
- une couche musculaire qui, en se contractant rythmiquement, permet la progression des aliments ;
- une couche muqueuse qui participe à la sécrétion de substances nécessaires à la digestion (sucs) et à l'absorption des aliments.
Le tube digestif
Le tube digestif est constitué de : la bouche, le pharynx, l'œsophage, l'estomac, l'intestin grêle, le côlon, le rectum, le canal anal et l'anus.
La bouche
La bouche, ou cavité buccale, contient :
- les dents, qui permettent de couper et broyer les aliments ;
- la langue, qui participe à la déglutition et joue un rôle dans le goût.
La salive est déversée dans la bouche par six glandes salivaires situées derrière et sous la mandibule. Elle permet de lubrifier les aliments et de commencer la digestion des glucides (sucres) complexes.
Le pharynx
Le pharynx est formé de muscles qui permettent la déglutition réflexe des aliments vers l'œsophage.
L'œsophage
L'œsophage est un tuyau long d'environ 25 cm, situé dans le médiastin en arrière de la trachée, qui propulse le bol alimentaire par des ondes musculaires vers l'estomac (cette propulsion s'appelle le péristaltisme).
L'estomac
L'estomac, situé sous le diaphragme, est une poche musculeuse en forme de « J », qui mesure 25 cm sur 11 cm. Son volume maximal est de 2 litres. Il est relié à l'œsophage par le cardia, dans lequel existe un dispositif musculaire (sphincter) qui s'ouvre quand le bol alimentaire arrive puis se referme. Ce dispositif se comporte comme un système anti-retour.
L'estomac est constitué par des muscles lisses (muscles involontaires) qui permettent le brassage des aliments puis leur progression vers le duodénum. Il est relié à celui-ci par le pylore, dans lequel existe également un sphincter. Les parois de l'estomac contiennent des glandes qui produisent le suc gastrique, constitué entre autres d'eau et d'acide chlorhydrique (pH = 2). Ce suc permet la digestion des protéines en les cassant en molécules plus petites.
Figure 2-57 : l'estomac
L'intestin grêle
L'intestin grêle est l'organe principal de la digestion et également le plus long (environ 6 mètres). Il comprend trois parties :
- le duodénum qui fait suite à l'estomac en entourant la tête du pancréas et mesure 25 cm ;
- le jéjunum ;
- l'iléon.
Ses fonctions sont :
- la propulsion de son contenu vers le côlon par péristaltisme ;
- la digestion chimique des glucides, des protéines et des lipides ;
- l'absorption des nutriments ;
- la protection contre les infections car il contient des éléments du système immunitaire.
Figure 2-58 : l'intestin grêle
Figure 2-59 : l'intestin grêle, détail de paroi
Pour la digestion, l'intestin grêle sécrète le suc intestinal mais reçoit aussi :
- le suc pancréatique déversé dans le duodénum, qui aide à la digestion des lipides, des protides et des glucides ;
- la bile fabriquée par le foie, stockée dans la vésicule biliaire et déversée dans le duodénum ; elle contient les sels biliaires qui solubilisent les graisses permettant leur absorption.
L'absorption des nutriments se fait par la muqueuse qui est repliée sur elle-même, formant des plis appelés villosités qui augmentent considérablement la surface d'échanges. Ces villosités sont riches en capillaires sanguins.
Le côlon
Le côlon fait suite à l'intestin grêle et mesure environ 1,5 mètre. Il dessine un cadre, appelé cadre colique, autour de ce dernier.
Son rôle essentiel est l'absorption de l'eau contenue dans les aliments. Il permet également de faire progresser les matières fécales.
On note la présence d'une excroissance au début du côlon droit que l'on appelle l'appendice et qui contient des éléments du système immunitaire.
Le contenu du côlon est particulièrement septique en raison de la présence de nombreuses bactéries.
Figure 2-60 : le côlon
Le rectum
Le rectum est une zone du tube digestif faisant suite au côlon et se terminant dans le canal anal, qui le relie à l'anus. Il est habituellement vide. Quand il contient des selles, il se produit une défécation réflexe chez le nourrisson. Le contrôle volontaire du sphincter anal s'acquiert vers 2 à 3 ans, ce qui permet de différer l'émission des selles.
Les organes annexes
Le foie
Le foie est situé dans l'hypocondre droit, sous le diaphragme. Il pèse environ 1,5 kg, et est de couleur marron. Il fabrique la bile qui est stockée dans un petit sac situé dans la partie inférieure du foie, la vésicule biliaire. Déversée ensuite dans le duodénum, la bile se mélange au suc pancréatique pour aider à la digestion des graisses.
Le foie a d'autres fonctions :
- stockage du glucose sous forme de glycogène ;
- synthèse des facteurs de coagulation ;
- détoxification de l'organisme (alcool, médicaments…) ;
- production de chaleur.
Le foie est un organe vital dont la destruction entraîne rapidement la mort.
Figure 2-61 : le foie
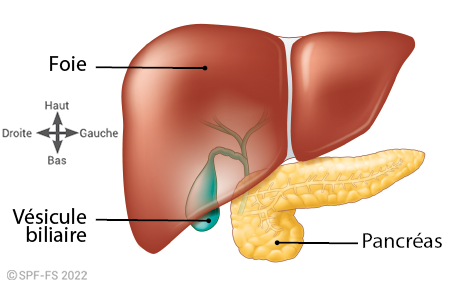
Le pancréas
Le pancréas est situé derrière la cavité péritonéale, devant l'aorte et la veine cave inférieure. Sa partie droite est entourée par le duodénum, sa partie gauche est située devant le rein gauche.
Il produit le suc pancréatique déversé dans le duodénum ainsi que des hormones : l'insuline et le glucagon, qui interviennent dans le métabolisme des glucides.
Figure 2-62 : le pancréas
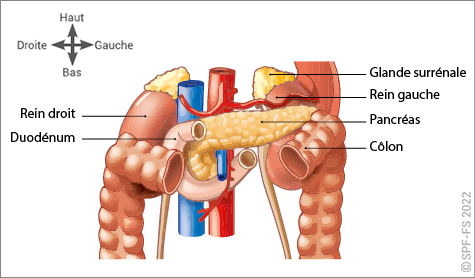
4. Les systèmes reproducteurs
Chez l'être humain, la reproduction est sexuée : l'homme et la femme fabriquent des cellules spécialisées, les spermatozoïdes et les ovules, dont les noyaux en fusionnant, lors de la fécondation, forment une nouvelle cellule (zygote ou œuf). En se divisant et en se spécialisant, cette cellule devient un embryon, puis un fœtus et un nouveau-né à la naissance.
Le système de reproduction féminin
Le système de reproduction féminin est composé d'organes génitaux externes (la vulve), internes (ovaires, trompes utérines, utérus et vagin) et des seins.
- La vulve est formée par : les grandes lèvres, les petites lèvres, le clitoris. Elle est située en avant du périnée et au-dessus de l'anus.
- Les ovaires sont situés dans la cavité pelvienne de part et d'autre de l'utérus. Ce sont deux glandes de 2 cm de côté environ. Leur rôle est de sécréter les hormones sexuelles féminines et de fabriquer les ovules.
- Les trompes utérines sont deux conduits d'environ 10 cm qui permettent le passage de l'ovule, de l'ovaire vers l'utérus. C'est le lieu de la fécondation.
- L'utérus est un muscle creux situé dans la cavité pelvienne. Il comprend un corps et un col. C'est l'organe dans lequel se fixe l'œuf et où se déroule la grossesse. Au terme de la grossesse, il se contracte violemment (c'est le travail) pour expulser le fœtus.
- Le vagin est un conduit fibro-musculaire situé entre la vulve et l'utérus. Il reçoit le pénis et les spermatozoïdes y sont déversés lors de l'éjaculation. Le fœtus le traverse lors de l'accouchement.
Figure 2-63 : le système de reproduction féminin
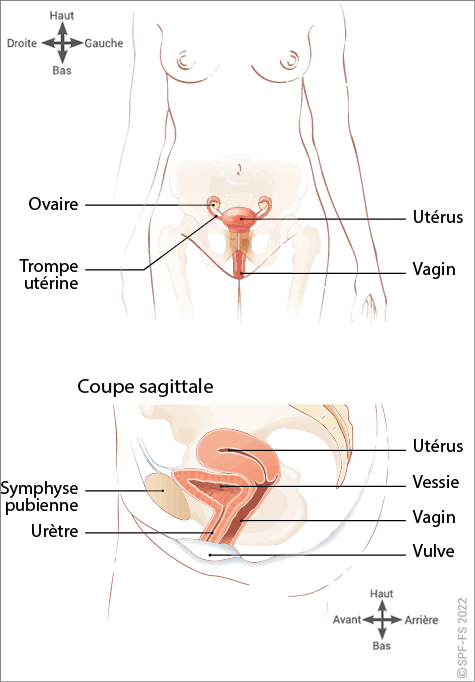
Le système de reproduction masculin
Certains organes sexuels masculins sont externes : testicules, pénis ; les autres sont internes : prostate et vésicules séminales.
- Les testicules sont contenus dans le scrotum, poche de peau située en dessous du pubis. Ce sont des glandes de 4,5 cm sur 3 cm environ, suspendues par les cordons spermatiques. Les testicules produisent les hormones sexuelles mâles et les spermatozoïdes. Ceux-ci sont expulsés par les canaux déférents qui remontent au niveau de la prostate.
- Le pénis contient l'urètre et des structures qui permettent l'érection en se gorgeant de sang : deux corps caverneux et un corps spongieux.
- L'urètre est situé dans le pénis et permet le passage du sperme et de l'urine. Le méat urinaire se trouve au niveau du gland.
- La prostate est une glande située sous la vessie qui englobe la partie haute de l'urètre. Elle fabrique un liquide laiteux qui participe avec le liquide séminal et les spermatozoïdes à la constitution du sperme. L'éjaculation libère 2 à 5 ml de sperme.
- Les vésicules séminales sont deux poches situées derrière la vessie qui se contractent pendant l'éjaculation et libèrent le liquide séminal.
- Les conduits éjaculateurs sont deux tuyaux formés chacun par la réunion d'un canal déférent et d'un conduit de vésicule séminale. Ils vont vers l'urètre à travers la prostate.
Figure 2-64 : le système de reproduction masculin
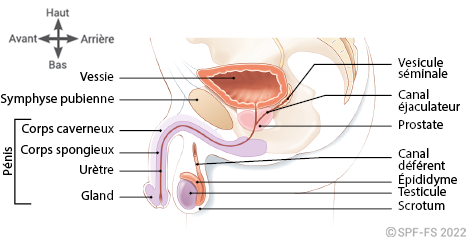
5. Le système immunitaire
L'organisme est en permanence soumis à des attaques potentiellement dangereuses par des microbes, des cellules cancéreuses, des cellules étrangères (organes greffés, transfusions), contre lesquelles il doit se défendre.
Il dispose de moyens de défense :
- non-spécifiques, c'est-à-dire qui ne dépendent pas de l'agresseur ;
- spécifiques à l'agresseur, que l'organisme a appris à reconnaître ; ils font appel au système immunitaire.
Figure 2-65 : le système lymphoïde
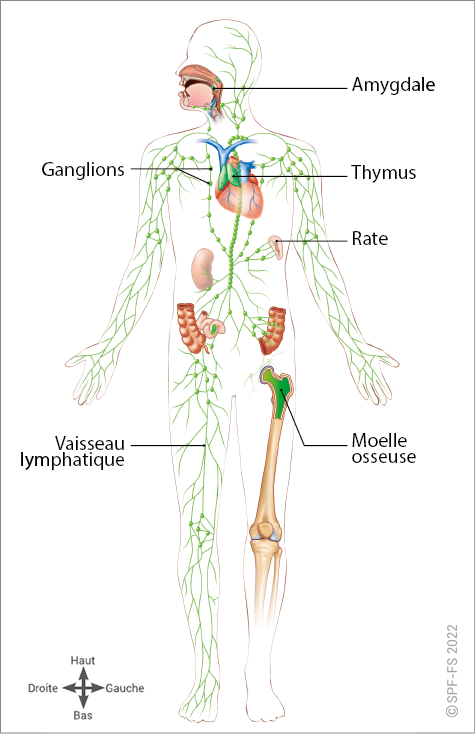
La défense non-spécifique
Le système de défense non-spécifique se compose de :
- la peau, les muqueuses, les poils de nez et les cils de l'arbre respiratoire ; à l'interface avec l'extérieur, ils forment la première barrière de protection ;
- certains globules blancs, qui sont attirés vers des corps étrangers et qui les incorporent pour les détruire (phénomène de phagocytose) ;
- certaines substances antimicrobiennes :
- le suc gastrique, qui contient de l'acide chlorhydrique permettant de tuer les microbes,
- les interférons, qui s'attaquent aux virus,
- certaines protéines appelées « protéines du complément » ;
- la réponse inflammatoire. C'est la réponse à toute agression, y compris traumatique, qui va se caractériser par : rougeur, chaleur, douleur et tuméfaction. Son but est d'apporter à la zone agressée des éléments de défense et de reconstruction.
La défense spécifique
L'organisme apprend à reconnaître certains microbes lors d'une première infection ou lors d'une vaccination. Il garde en mémoire cette rencontre, ce qui permet lors d'une réinfection de détruire l'agresseur et d'empêcher la maladie. On parle d'antigène pour caractériser la signature de l'agresseur.
Ces actions sont effectuées par certains globules blancs, les lymphocytes qui naissent dans la moelle osseuse.
Les lymphocytes et l'immunité
On distingue deux catégories de lymphocytes :
- les lymphocytes T qui circulent dans le sang ; il en existe plusieurs sortes et ils attaquent directement l'agresseur : c'est l'immunité cellulaire ;
- les lymphocytes B qui se trouvent dans les organes lymphoïdes (rate, ganglions...) ; il en existe également plusieurs sortes, mais ils attaquent l'agresseur par l'intermédiaire d'anticorps spécifiques, qui vont aller se lier à lui (l'antigène) pour le détruire : c'est l'immunité par anticorps.
L'immunité peut être :
- active (cellulaire ou par anticorps) : l'individu la développe :
- en rencontrant le microbe,
- en étant vacciné (on lui inocule une partie non dangereuse du microbe) ;
- passive (uniquement par anticorps) :
- le fœtus reçoit les anticorps de sa mère qui le protègent contre certaines maladies,
- l'individu reçoit des anticorps par injection d'un sérum.
Le système immunitaire peut être défaillant :
- par exacerbation de la réponse, ce qui provoque les allergies ;
- par détournement de la réponse contre soi, ce qui provoque les maladies auto-immunes et entraîne la destruction de ses propres organes ;
- par déficience congénitale (existant à la naissance) ou acquise (exemple du SIDA).
6. Le système endocrinien
Généralités
Certains organes, appelés glandes endocrines, ont pour fonction de produire des substances transportées par le sang, qui vont agir à distance sur un ou plusieurs organes cibles et qui participent au bon fonctionnement de l'organisme : les hormones.
Ces glandes sont disséminées dans l'organisme. Certaines ont des interactions entre elles, d'autres sont autonomes.
Figure 2-66 : le système endocrinien
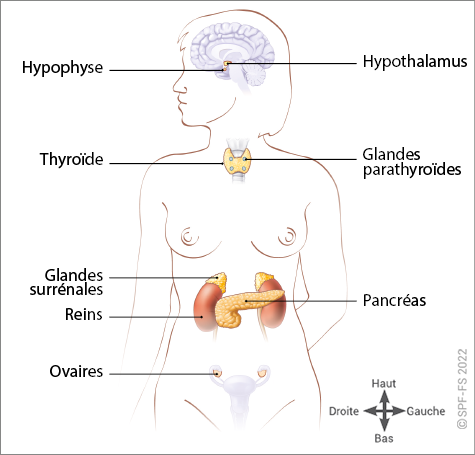
Les reins
En plus de la production d'urine, les reins ont aussi une fonction hormonale en sécrétant l'érythropoïétine (EPO), qui stimule la formation des globules rouges.
Les glandes surrénales
Les glandes surrénales, au nombre de deux, sont situées au-dessus des reins et sécrètent :
- l'adrénaline et la noradrénaline, qui sont des hormones de réponse au stress organique (douleur, hémorragie…) ou psychologique. Une augmentation de la sécrétion d'adrénaline entraîne pâleur, sueurs, faim, tremblements, tachycardie ;
- le cortisol, qui augmente la glycémie, la force de contraction cardiaque et la vasoconstriction* ; il a également un effet anti-inflammatoire et antiallergique ;
- l'aldostérone qui agit au niveau du rein en retenant le sel et l'eau, ce qui augmente la pression artérielle ;
- une petite quantité d'hormones sexuelles mâles.
Le pancréas
Certaines cellules groupées en îlots répartis dans le pancréas libèrent dans le sang :
- l'insuline, qui permet le métabolisme des glucides ;
- le glucagon, qui libère le glucose stocké dans le foie.
La baisse du taux de glucose dans le sang (hypoglycémie*), lors d'un jeûne, d'un effort ou d'un stress de l'organisme, entraîne dans un premier temps l'augmentation de la sécrétion d'adrénaline puis l'augmentation de la production de glucagon et l'inhibition de la production d'insuline. En cas d'hyperglycémie, c'est l'inverse. Le dysfonctionnement de ces îlots pancréatiques entraîne l'apparition d'un diabète.
Figure 2-67 : mécanisme de régulation de la glycémie
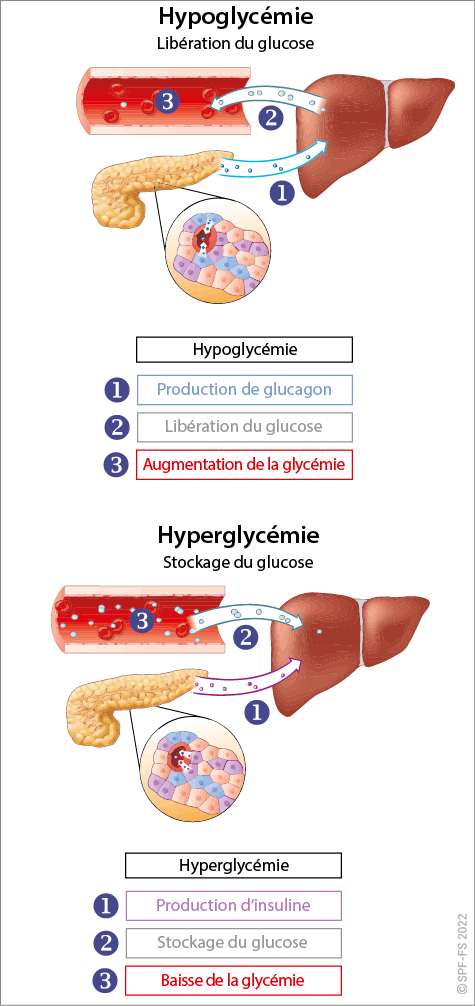
La thyroïde
La thyroïde est située à la partie antérieure du cou, de part et d'autre de la pomme d'Adam (cartilage thyroïde), devant le larynx et la trachée. La thyroïde sécrète plusieurs hormones qui agissent sur la croissance de l'enfant et le fonctionnement général de l'organisme.
L'iode
Les hormones thyroïdiennes contiennent de l'iode qui est prélevé dans le sang et stocké dans la thyroïde. En cas de contamination radioactive à l'iode 131, celui-ci se fixera sur la thyroïde qu'il va détruire. C'est la raison pour laquelle des pastilles d'iode sont distribuées aux personnes menacées en cas d'incident nucléaire, afin de saturer cette glande en iode non radioactif.
Les parathyroïdes
Les glandes parathyroïdes, au nombre de quatre, sont situées à côté de la thyroïde et sécrètent une hormone qui régule l'équilibre du calcium (rôle dans la contraction musculaire) et du phosphore en agissant sur l'intestin, les reins et surtout les os.
L'hypothalamus et l'hypophyse
L'hypothalamus et l'hypophyse sont deux glandes situées à la base du cerveau et reliées entre elles.
L'hypothalamus, situé au-dessus de l'hypophyse, agit sur cette dernière en contrôlant la production d'hormones hypophysaires.
L'hypophyse produit :
- l'hormone de croissance, qui agit sur la croissance de l'enfant et le fonctionnement général de l'organisme chez l'adulte ;
- l'hormone antidiurétique, qui intervient dans la régulation des liquides de l'organisme ;
- la prolactine, qui intervient dans la lactation ;
- l'ocytocine, qui intervient dans l'accouchement et l'allaitement.
Elle commande également le fonctionnement d'autres glandes : la thyroïde, les glandes surrénales, les ovaires et les testicules.
Les ovaires
Les ovaires, sièges de la fabrication des ovules, sont situés dans le pelvis. Ils sécrètent des hormones (œstrogènes et progestérone) qui :
- interviennent dans le développement des caractères sexuels secondaires : seins, répartition de la graisse sous-cutanée, poils pubiens ;
- participent au bon déroulement de l'ovulation et de la fécondation.
Les testicules
Les testicules, sièges de la fabrication de spermatozoïdes, sécrètent la testostérone qui intervient dans :
- la différenciation sexuelle mâle ;
- le développement des caractères sexuels secondaires mâles : pilosité, aspect physique, raucité de la voix ;
- la libido.
7. Le système sensoriel
Le système sensoriel est étroitement lié au système nerveux, qui assure le traitement des informations. Il regroupe :
- l'ouïe ;
- la vue ;
- l'odorat ;
- le goût ;
- le toucher.
On trouve dans les oreilles, les yeux, le nez, la bouche et sur la peau, des récepteurs sensoriels spécialisés, qui recueillent les informations. Celles-ci sont transmises à des zones spécialisées du système nerveux central. La perception de l'information sensorielle permettra, après analyse, l'adaptation du comportement. Seule l'anatomie et la physiologie de l'oreille et de l'œil seront détaillées dans ce chapitre.
L'oreille
L'oreille est divisée en trois parties distinctes : l'oreille externe, l'oreille moyenne et l'oreille interne.
L'oreille externe
L'oreille externe est divisée en deux parties : le pavillon et le conduit auditif externe :
- le pavillon de l'oreille est un tissu cartilagineux recouvert de peau. Dans sa partie inférieure, le lobe de l'oreille est richement vascularisé. Ceci explique que la cyanose soit visible à ce niveau, lors d'une détresse respiratoire, et qu'on puisse y mettre l'oxymètre de pouls ;
- le conduit auditif externe est un tube d'une longueur moyenne de 2,5 cm. Sa première partie est cartilagineuse, le reste est un canal dans l'os temporal. Il est recouvert de peau contenant des poils et des glandes sécrétant le cérumen (cire).
Le tympan
Le tympan, de forme ovale, sépare l'oreille externe de l'oreille moyenne.
L'oreille moyenne
L'oreille moyenne est une cavité contenant de l'air, qui se trouve dans l'os temporal. La trompe d'Eustache permet le passage de l'air entre cette cavité et le pharynx. L'oreille moyenne contient également la chaîne des osselets. Celle-ci est composée de trois très petits os : le marteau, l'enclume et l'étrier. Elle transmet les vibrations du tympan (les sons) aux récepteurs sensoriels de la cochlée.
L'oreille interne
L'oreille interne, ou labyrinthe, contient les récepteurs sensoriels de l'audition constituant la cochlée. Elle contient également l'organe de l'équilibre ; les canaux semi-circulaires.
Les fonctions de l'oreille
L'oreille intervient dans deux fonctions :
- l'audition ;
- l'équilibre.
Figure 2-68 : coupe de l'oreille
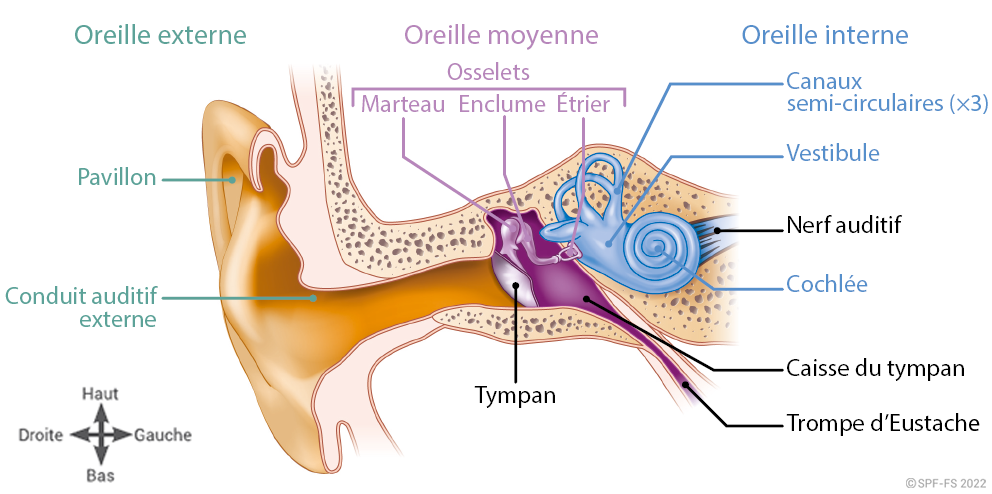
Audition et équilibre
Chaque son produit une vibration sonore. La forme du pavillon de l'oreille est destinée à récolter et concentrer les ondes sonores jusqu'au tympan. Celui-ci, en vibrant, transmet, par l'intermédiaire des osselets de l'oreille moyenne, l'information sonore aux récepteurs sensoriels auditifs. Cette information parvient au système nerveux central par des voies nerveuses spécifiques.
Les canaux semi-circulaires, bien que se trouvant dans l'oreille interne, ne participent pas à l'audition, mais à l'équilibre du corps. Ils sont au nombre de trois, disposés chacun dans un plan de l'espace.
Cette disposition particulière permet d'informer en permanence le système nerveux central de la position de l'individu. Dans l'oreille moyenne, la trompe d'Eustache est normalement fermée. Elle s'ouvre lors de la déglutition ou du bâillement pour permettre l'équilibre des pressions de part et d'autre du tympan (montée en altitude, plongée). La manœuvre de Vasalva permet également d'équilibrer ces pressions lorsque la pression du milieu extérieur augmente (descente lors de la plongée ou en avion). Elle consiste à injecter de l'air sous pression dans les trompes d'Eustache, en pinçant les narines et en soufflant, bouche fermée.
Cette communication entre le pharynx et l'oreille moyenne permet aussi le passage de bactéries ou de virus vers l'oreille moyenne expliquant ainsi la fréquence des otites à ce niveau.
L'œil
L'œil est l'organe de la vision, contenu dans l'orbite, entouré par du tissu graisseux (qui joue le rôle d'amortisseur lors des traumatismes) et protégé par la paupière. Il a une forme de sphère ovale de 2,5 cm de diamètre. Il se divise en deux parties :
- les parois de l'œil, composées de différentes couches ;
- les structures internes du globe oculaire.
La conjonctive est une membrane brillante et transparente avec de nombreux vaisseaux sanguins. Elle est richement vascularisée. Sa décoloration visible en abaissant la paupière inférieure, est synonyme d'une détresse mettant en jeu le système nerveux sympathique ou d'une détresse circulatoire par hémorragie.
Les parois de l'œil
Concernant les parois de l'œil, on distingue, de l'extérieur vers l'intérieur, les couches suivantes la sclère, la choroïde et l'iris.
- La sclère constitue le blanc de l'œil. Elle est faite de tissu fibreux qui assure également la protection de l'œil. Les muscles oculaires s'y insèrent, permettant les mouvements coordonnés des deux yeux. Elle se poursuit, en avant de l'œil, par la cornée, qui est transparente et laisse passer la lumière en direction de la rétine.
- La choroïde est la structure nourricière, riche en vaisseaux, de l'œil.
- L'iris est une structure circulaire, qui donne la couleur des yeux, et présente un orifice en son centre, la pupille. En se contractant ou en se décontractant, il joue le même rôle que le diaphragme de l'appareil photographique.
Les structures internes du globe oculaire
Les structures internes du globe oculaire sont, quant à elles, composées par le cristallin, le corps vitré et la rétine.
- Le cristallin est une structure fibreuse transparente, circulaire, située derrière l'iris. Il a un rôle de lentille pour obtenir une vision nette. La cataracte est une opacification du cristallin.
- Le corps vitré (appelé aussi communément humeur vitrée) est un gel transparent qui se trouve dans le globe oculaire derrière le cristallin. En cas de plaie du globe, s'il s'écoule vers l'extérieur, l'œil est perdu.
- La rétine est l'organe sensoriel de l'œil, composé d'une membrane très fragile, c'est la plaque sensible de l'appareil photographique.
La lumière entre dans l'œil par la pupille, traverse le cristallin, puis le corps vitré, pour arriver sur la rétine, c'est ainsi que se forme l'image sur la rétine. Le cristallin agit comme les lentilles de l'appareil photo : il va se déformer pour permettre la netteté de l'image sur la rétine, c'est l'accommodation. Cette image est ensuite transmise par le nerf optique jusqu'à la zone spécifique visuelle du cerveau.
Figure 2-69 : anatomie de l'œil

1. Le membre supérieur
Vue du dessus
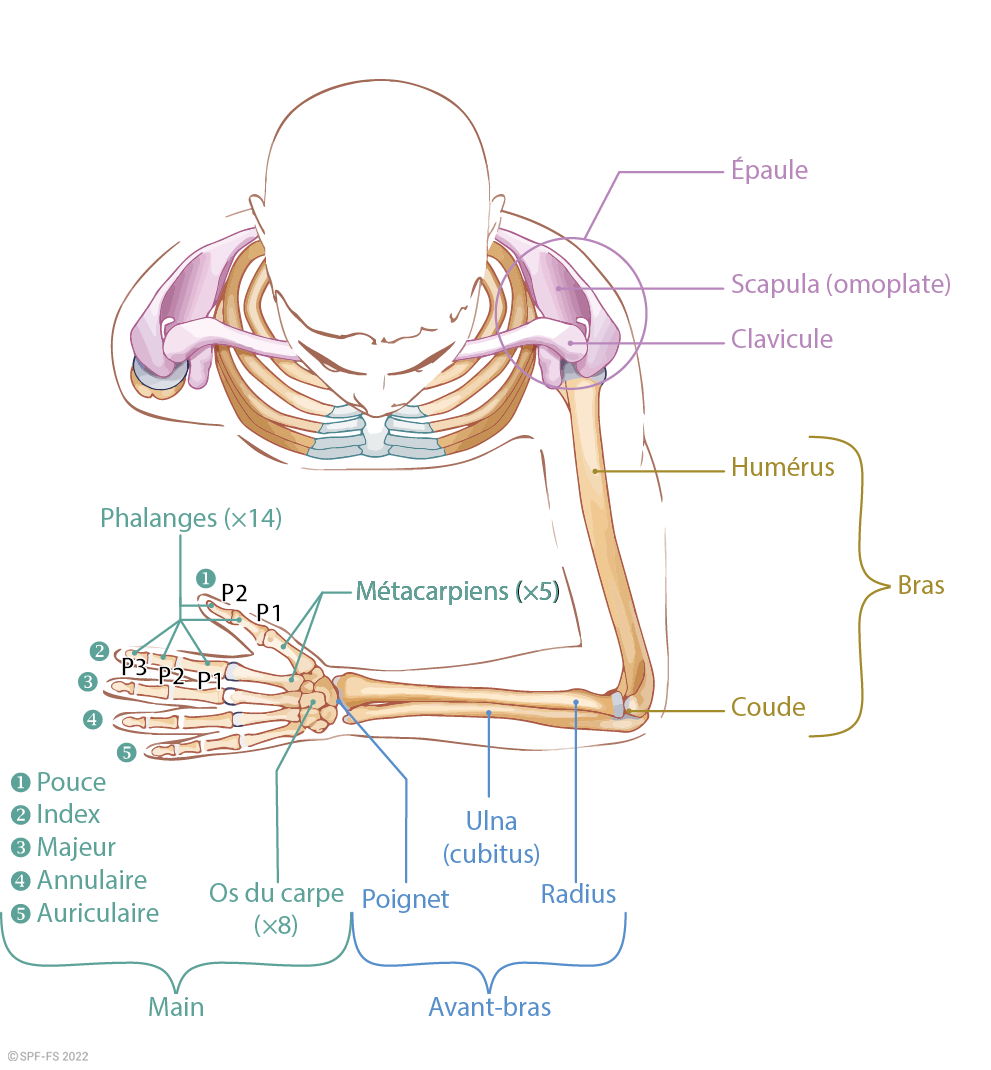
2. Le membre inférieur
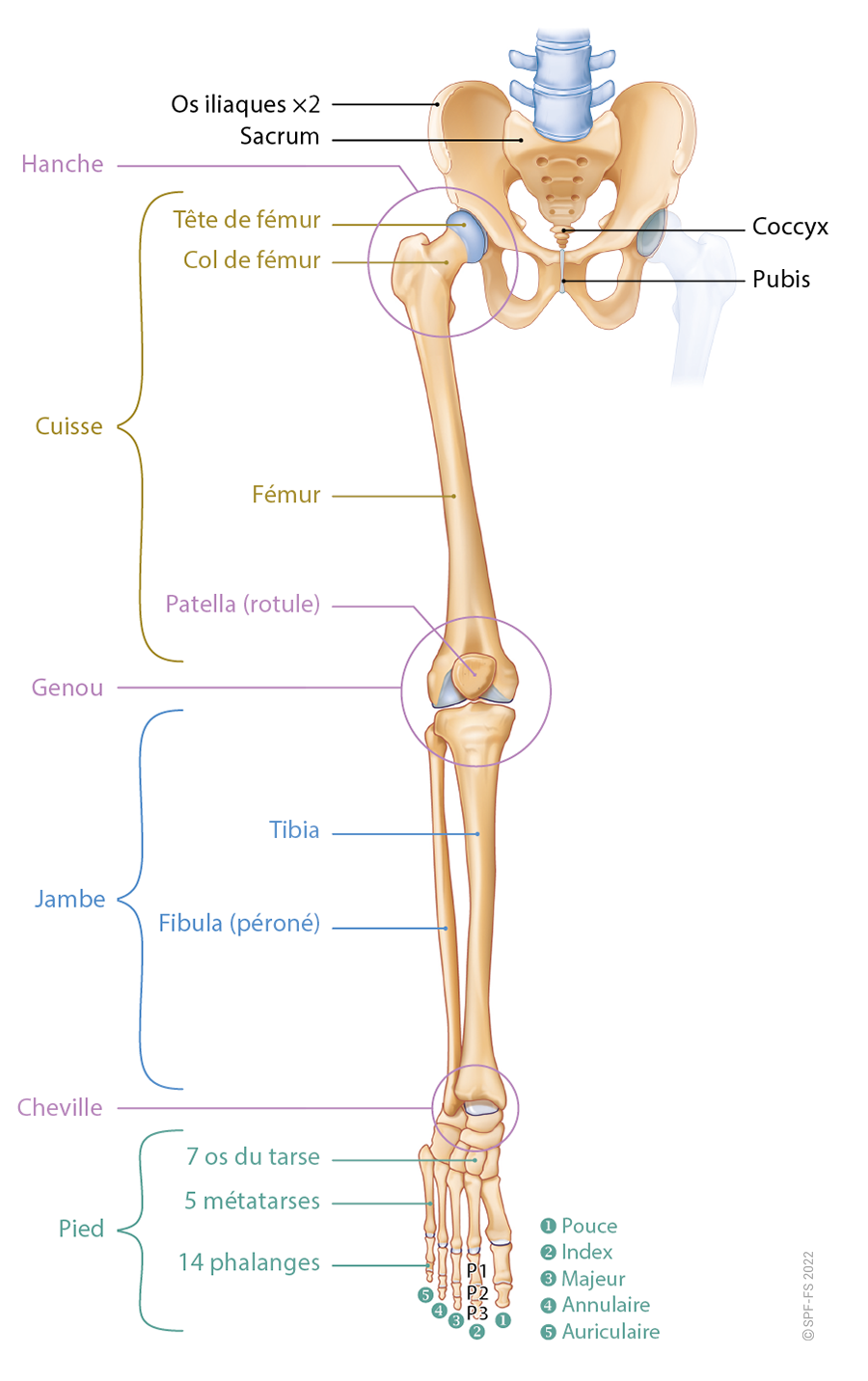
3. Les voies aériennes
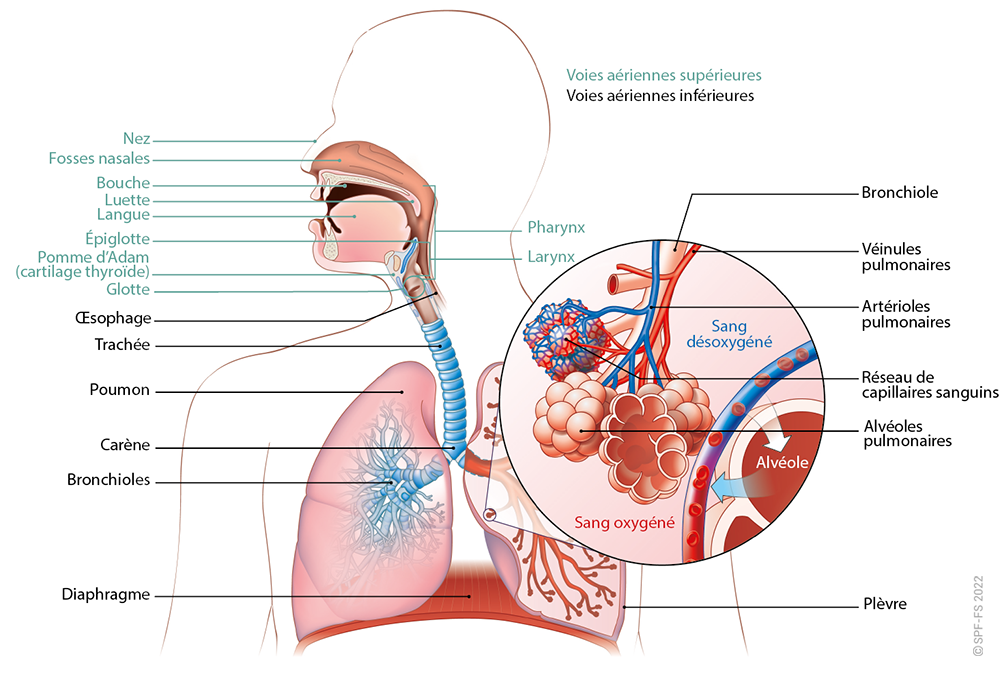
4. Le cœur et sa vascularisation
Coupe et vue de face
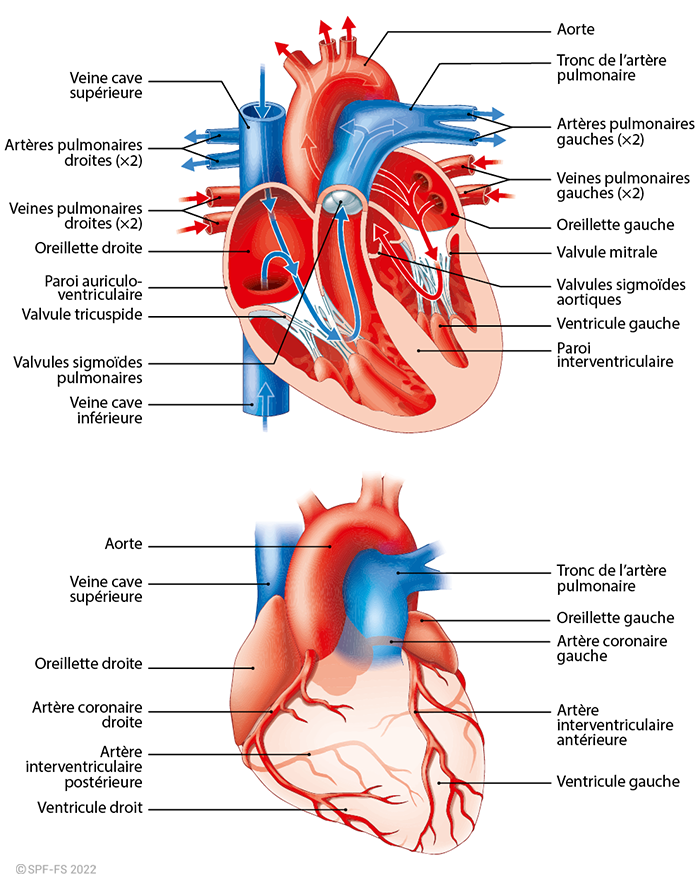
5. L'oreille / L'œil
Coupe
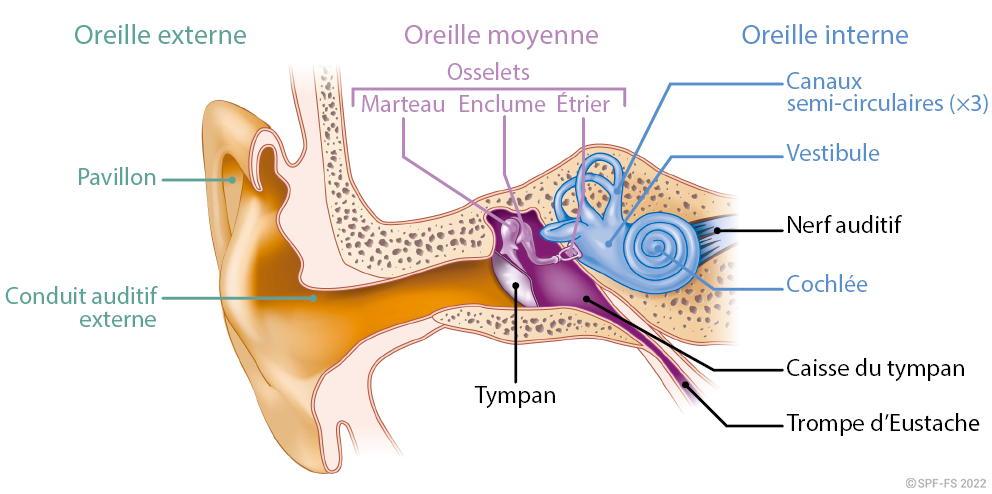
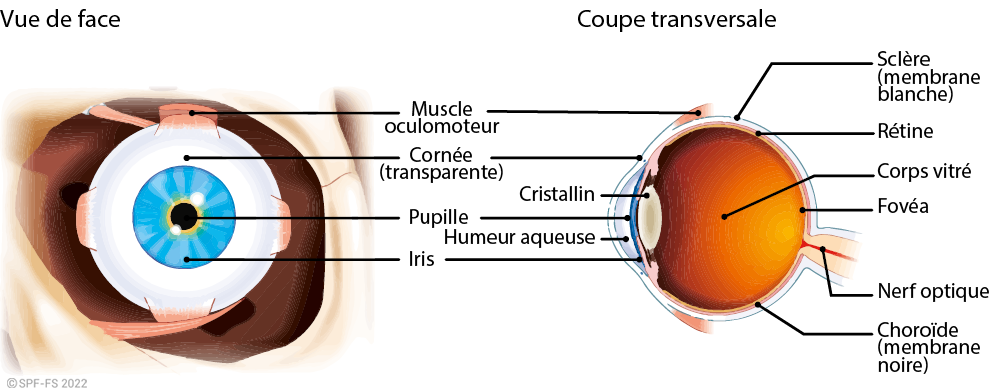
Chapitre 3
Sémiologie
3.0 Sémiologie
3.1 Sémiologie des signes respiratoires
1. Appréciation de la respiration
Fréquence
Amplitude
Rythme
Difficultés à parler ou compter
Signes d'accompagnement
2. Évaluation de la respiration
Critères cliniques
La saturation pulsée en oxygène
3. Signes spécifiques
3.2 Sémiologie des signes circulatoires
1. Appréciation de la circulation
Fréquence
Amplitude
Rythme
Signes d'accompagnemen
2. Évaluation de la circulation
Critères cliniques
La pression artérielle
3.3 Sémiologie des signes neurologiques
1. Appréciation de la conscience
Perte de connaissance et coma
Appréciation de la motricité et de la sensibilité
Réaction pupillaire
Les convulsions
2. Évaluation de la conscience
Évaluation de l'ouverture des yeux
Évaluation de la réponse verbale
Évaluation de la réponse motrice
3. Signes accompagnant les atteintes neurologiques
3.4 Analyse de la plainte
1. Anamnèse
2. Évaluation de l'intensité de la douleur
3. Évaluation d'une douleur abdominale
3.5 Température
Tableau 3.1 : synthèse de la sémiologie des différentes fonctions
Tableau 3.2 : signes de gravité des différentes fonctions
La sémiologie consiste à étudier les signes qui traduisent la présence ou non d'une détresse, d'un traumatisme ou d'une maladie. Le sapeur-pompier doit savoir reconnaitre ces signes, les comprendre, les évaluer et les interpréter correctement afin de permettre l'élaboration d'un bilan pertinant de l'état de la victime et d'adopter une conduite à tenir adaptée. Les différents signes abordés dans ce chapitre devront permettre au médecin régulateur d'établir son diagnostic lors du bilan. Ils ne sont pas exhaustifs et seuls les plus couramment rencontrés y figurent. Leur classification ne préjuge en aucun cas de leur importance.
Information importante
Les catégories d'âge
L'âge des victimes est un paramètre parfois important non seulement pour réaliser le bilan mais également pour adapter la conduite à tenir.
La puberté ne se définit pas par la recherche des signes extérieurs de celle-ci (voix, pilosité…). Elle se fait sur l'aspect général de la victime dès le premier regard : il s'agit manifestement d'un enfant ou manifestement d'un adulte (taille, poids…). Dès lors qu'il y a un doute, il sera considéré automatiquement comme un enfant.
Le nouveau-né à la naissance constitue également une catégorie particulière mais qui n'a lieu d'être que lors d'un accouchement inopiné car sa prise en charge présente des particularités.
|
Catégories |
Âges |
|
Adulte |
à partir de la puberté |
|
Enfant |
de 2 ans à la puberté |
|
Nourrisson |
de 29 jours à 2 ans |
|
Nouveau-né |
jusqu'à 28 jours |
1. Appréciation de la respiration
L'appréciation de la respiration est réalisée au cours du bilan primaire, après la libération des voies aériennes sur 10 econdes au maximum.
Elle a pour objectif d'apprécier la présence ou l'absence d'une ventilation efficace, à l'aide du plat de la main posée directement sur l'abdomen de la victime (Figure 3-1).
Au préalable, une victime consciente, manifestement en détresse respiratoire sera mise en position assise; une victime inconsciente sur le ventre sera retournée.
En cas de détresse, il est souhaitable de dénuder la partie antérieure du thorax afin d'observer les mouvements respiratoires. L'appréciation de la respiration est basée sur l'analyse :
- de la fréquence respiratoire ;
- de l'amplitude respiratoire ;
- du rythme respiratoire ;
- de l'aptitude à parler ou compter.
Figure 3-1 : technique d'appréciation de la respiration

Fréquence
La fréquence respiratoire est le nombre de cycles respiratoires (inspiration et expiration) par minute. Son appréciation (nombre de cycles par minute et régularité), faite au cours du bilan primaire, sera réalisée sur 10 secondes.
Les valeurs normales de la fréquence respiratoire chez une personne au repos sont reprises dans le tableau ci-contre.
Une victime, quel que soit son âge (sauf le nouveau-né à la naissance), sera considérée en arrêt respiratoire si sa fréquence est inférieure ou égale à 6 mouvements par minute ou si elle présente des pauses respiratoires supérieures ou égales à 10 secondes.
Tableau 3-1 : valeurs normales de la fréquence respiratoire
|
Tachypnée ou polypnée |
||||
|
Valeurs normales maximales de la fréquence respiratoire (en mvts/min) |
60 |
40 |
30 |
20 |
|
Catégories d'âge |
Nouveau-né |
Nourrisson |
Enfant |
Adulte |
|
Valeurs normales minimales de la fréquence respiratoire (en mvts/min) |
40 |
30 |
20 |
12 |
|
Bradypnée |
||||
La dyspnée
La dyspnée* est le signe principal de la détresse respiratoire. Celle-ci se caractérise en termes de fréquence et d'amplitude. On parle alors de :
- bradypnée* si la fréquence est plus lente ;
- tachypnée* s'il y a augmentation de la fréquence avec une conservation du volume courant* (cf. chapitre 2.4.2 : La structure interne du cœur). (Elle vise, par exemple, à compenser l'augmentation des besoins en oxygène lors d'un effort sportif) ;
- polypnée* s'il y a une augmentation de la fréquence mais avec une diminution du volume courant*. C'est une respiration rapide et superficielle, qui vise à corriger une hypoxie* ou une hypercapnie* (cf. chapitre 5). Elle aggrave souvent la dette en oxygène, car la diminution du volume courant* fait que l'air venant des alvéoles n'a pas la possibilité d'atteindre l'extérieur, et celui venant de l'extérieur d'atteindre les alvéoles. Tout est bloqué au niveau de ce que l'on appelle « l'espace mort », c'est-à-dire l'espace où il n'y a aucun échange possible avec le sang : les bronchioles et les bronches, la trachée et les voies aériennes supérieures.
Cette dyspnée* peut être :
- inspiratoire, lorsque la victime présente des difficultés lors de l'inspiration. Elle signe une origine haute du trouble, au niveau du larynx (obstruction par un corps étranger, laryngite, épiglottite*…) ;
- expiratoire, lorsque la victime présente des difficultés lors de l'expiration ; elle signe une origine basse du trouble, au niveau des bronches (asthme par exemple) ;
- aux deux temps, lors d'une trachéite.
Figure 3-2 : schéma des différents types de dyspnées
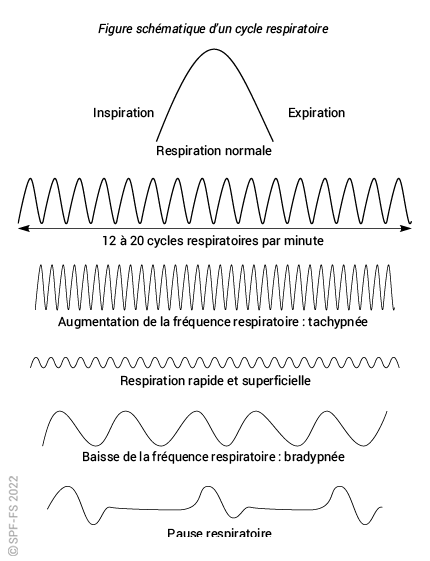
Amplitude
C'est l'importance du soulèvement du thorax à chaque cycle respiratoire ; il est d'environ 4 à 5 cm chez l'adulte.
En cas de polypnée*, l'amplitude des mouvements respiratoires est très faible, la respiration est dite superficielle et la parole devient difficile, voire impossible. Une bradypnée* peut s'accompagner de mouvements respiratoires de grande amplitude.
Rythme
C'est l'intervalle entre chaque mouvement respiratoire. Son étude se fait en même temps que la mesure de la fréquence, la main posée sur le ventre.
Une respiration normale est régulière. Toute irrégularité peut être le signe d'une détresse respiratoire.
On peut parfois observer des pauses dans le rythme respiratoire. Lorsque celles-ci excèdent 10 secondes, il convient alors de considérer la victime comme étant en arrêt respiratoire (cf. chapitre 6).
Difficultés à parler ou compter
Une personne qui a une respiration normale et efficace n'a aucune difficulté pour parler.
En présence d'une difficulté respiratoire, la victime ne peut pas compter jusqu'à 10 sans reprendre sa respiration.
Le sapeur-pompier pourra donc l'évaluer simplement en demandant à la victime de compter jusqu'à 10 sans reprendre sa respiration. On considère que :
- il n'y a pas de trouble, si elle peut compter jusqu'à 10 ou fait des phrases complètes ;
- il y a un trouble, si elle reprend une respiration entre 5 et 10 ;
- il y a une détresse si elle ne parvient pas jusqu'à 5 ou ne peut pas dire plus de cinq mots.
Cas particulier
Les gasps sont des mouvements inspiratoires brusques suivis d'une pause respiratoire de 30 secondes à 1 minute inefficaces, que l'on peut parfois observer chez une personne inconsciente, en train d'agoniser (un pouls peut encore être perçu à ce stade).
Les gasps peuvent précéder l'arrêt cardiaque et même persister après. Leur durée est très variable, de quelques minutes à plusieurs dizaines de minutes.
Signes d'accompagnement
- Le battement des ailes du nez est le premier signe qui se manifeste en cas de détresse respiratoire chez le nourrisson et l'enfant en bas âge. Il se caractérise par un mouvement d'ouverture et de fermeture des narines.
- Le tirage se caractérise par la mise en jeu des muscles respiratoires accessoires lors de l'inspiration, en complément de l'action extrême des muscles inspirateurs principaux. Lorsque l'organisme est en dette d'oxygène, il va mettre en jeu des muscles respiratoires accessoires dont la contraction est destinée à élever les côtes et augmenter le volume du thorax. La contraction des muscles du cou tire les clavicules vers le haut augmentant un peu plus le volume du thorax et ainsi le volume d'air inspiré. De même, les muscles intercostaux, en se creusant, écartent les côtes les unes des autres, augmentant le diamètre latéral du thorax pour faire pénétrer un peu d'air supplémentaire. Ils interviennent en complément de l'action extrême des muscles inspirateurs principaux.
Figure 3-3 : tirage des muscles du cou
- Les bruits anormaux traduisent l'encombrement ou l'obstruction partielle des voies aériennes. Ils peuvent être présents uniquement à l'inspiration, à l'expiration ou aux deux. Ils peuvent être entendus sous la forme de :
- sifflements qui sont des sons aigus dus à un rétrécissement des voies respiratoires (crise d'asthme par exemple) ;
- ronflements qui sont dus à une chute de la langue dans les voies aériennes généralement consécutive à un coma ou à un encombrement des voies aériennes ;
- râles (crépitants, gargouillements) qui traduisent un encombrement par un liquide des voies aériennes (OAP par exemple).
- Le balancement thoraco-abdominal correspond à la mise en jeu des muscles abdominaux. Alors que normalement, thorax et abdomen se gonflent et se dégonflent en même temps, on constate des mouvements paradoxaux : l'abdomen se creuse à l'inspiration et se gonfle à l'expiration.
Figure 3-4 : balancement thoraco-abdominal
- La cyanose traduit une diminution importante de la quantité d'oxygène transportée par le sang et donc l'inefficacité des échanges gazeux. Il s'agit d'une coloration bleutée que l'on peut observer au niveau des ongles, des lèvres, des ailes du nez, des lobes de l'oreille voire de la face dans ses manifestations extrêmes. Chez une personne de couleur, elle sera visible préférentiellement au niveau des ongles et des lèvres.
Figure 3-5 : cyanose
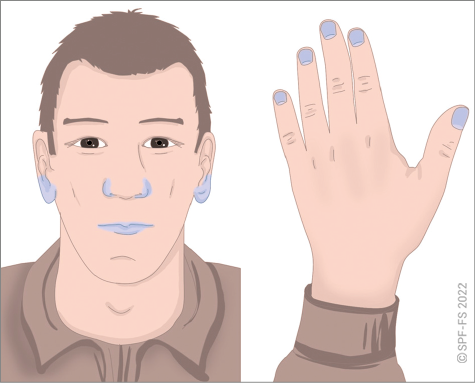
- Les sueurs et la moiteur traduisent la dilatation des vaisseaux sanguins provoquée par l'augmentation de la quantité de dioxyde de carbone dans le sang. Elles traduisent donc une inefficacité des échanges gazeux. Les sueurs apparaissent en premier lieu sur le front, et en cas d'aggravation, elles vont s'étendre sur la totalité du corps. À un stade beaucoup plus précoce, elles se manifestent par une simple moiteur. Non visible, celle-ci est facilement détectable par le toucher au niveau du front et des mains. Leur disparition indique une amélioration de l'état de la victime.
- Les signes d'épuisement apparaissent quand l'organisme est « fatigué » par sa lutte contre la détresse respiratoire et se manifestent par une somnolence qui traduit à la fois l'hypoxie* cérébrale et l'épuisement physique dû aux efforts d'hyperventilation. La somnolence peut également résulter de l'élévation du dioxyde de carbone chez l'insuffisant respiratoire chronique. La victime ne peut plus se maintenir seule en position assise. Si malgré le traitement entrepris, les signes d'épuisement, la cyanose et les sueurs persistent et que s'y associent une diminution de la fréquence respiratoire et des bruits anormaux, le sapeur-pompier doit les interpréter comme des signes d'extrême gravité.
2. Évaluation de la respiration
Critères cliniques
L'évaluation de la respiration s'effectue lors du bilan secondaire par l'analyse sur 1 minute de chaque critère apprécié lors du bilan primaire.
La saturation pulsée en oxygène
La saturation est le reflet de la concentration en oxygène dans les globules rouges et s'exprime en pourcentage (% SpO2 = saturation pulsée oxygène). Normalement elle est proche de 100 %. Sa mesure s'effectue au moyen d'un saturomètre ou d'un oxymètre à pouls (cf. fiche technique M.11). Il s'agit d'un examen complémentaire dont les résultats ne peuvent être interprétés que par la régulation médicale. La saturation en oxygène est considérée comme normale si elle est comprise entre 94 % et 100 %. Certaines personnes présentant une maladie respiratoire peuvent avoir une saturation en oxygène plus basse sans pour autant présenter de détresse respiratoire aiguë (Insuffisants respiratoires chroniques).
Une hypoxie* est objectivée par une baisse de la saturation pulsée en O2 (saturomètre) < 94 % ou < 89 % chez l'insuffisant respiratoire chronique.
En cas d'intoxication par le monoxyde de carbone (CO) comme par les fumées d'incendies, la SpO2 n'est plus forcément le reflet de la concentration d'oxygène. En effet la plupart des saturomètres ne sont pas capable de faire la différence entre le CO et l'oxygène fixés sur les globules rouges. Ainsi, une victime profondément hypoxique peut présenter une SpO2 normale. Dès lors, toute victime présentant une intoxication au CO ou fumée d'incendie sera systématiquement placée sous oxygène à haut débit (cf. chapitre 11).
3. Signes spécifiques
- La mousse aux lèvres, plus ou moins rosée, traduit l'existence d'une forme majeure de l'œdème aigu du poumon. Elle est le témoin d'une véritable « noyade interne ». Le plasma sanguin (avec quelques globules rouges) issu des capillaires pulmonaires a envahi la majeure partie des alvéoles.
- La présence de sang dans les crachats ou lors de toux (hémoptysie*), traduit souvent une atteinte pulmonaire grave.
- L'emphysème sous-cutané, le seul décelable par le sapeur-pompier, est la conséquence d'une blessure entraînant le passage d'air de l'arbre respiratoire (bronche, trachée, poumons) vers le tissu sous-cutané. Il se caractérise par la présence d'un gonflement très modéré de la surface de la peau, au niveau de la partie supérieure du thorax et de la face latérale du cou. Il provoque au toucher une sensation de « crépitation neigeuse » (comme si on enfonçait la main dans de la neige un peu gelée).
1. Appréciation de la circulation
L'appréciation de la circulation est réalisée au cours du bilan primaire, sur 10 secondes au maximum. Elle a pour objectif d'apprécier la présence ou l'absence de circulation. Chez la victime consciente, l'absence de pouls radial en présence d'un pouls carotidien permet de dépister une détresse circulatoire.
Contrairement à la détresse respiratoire très souvent évidente au premier abord, une détresse circulatoire peut être initialement peu apparente, et doit donc être systématiquement recherchée.
La contraction des ventricules éjectant le sang sous pression dans les artères génère une onde de choc appelée pouls. Il peut être perçu dans tous les endroits où une artère affleure la peau et où elle peut être comprimée doucement contre un plan dur sous-jacent : pouls radial, carotidien, fémoral, huméral, etc.
Le pouls permet d'apprécier à la fois la fréquence, l'amplitude et le rythme cardiaque.
Le pouls central est facilement perceptible sur le trajet des grosses artères :
- pouls carotidien, au niveau du cou,
- pouls fémoral, au pli de l'aine ;
Le pouls périphérique est perceptible sur le trajet des artères plus petites :
- chez l'adulte :
- pouls radial, au poignet, dans l'axe du pouce,
- pouls pédieux, sur le dos du pied ;
- chez le nouveau-né et le nourrisson :
- pouls fémoral.
Fréquence
La fréquence circulatoire est le nombre de battements cardiaques par minute. Son appréciation (nombre et régularité) est rapportée sur une minute.
Les valeurs normales de la fréquence circulatoire chez une personne au repos sont reprises dans le tableau ci-contre.
Tableau 3-2 : valeurs normales de la fréquence circulatoire
|
Tachycardie |
||||
|
Valeurs normales maximales de la fréquence circulatoire (en bpm) |
140 |
160 |
140 |
100 |
|
Catégories d'âge |
Nouveau-né |
Nourrisson |
Enfant |
Adulte |
|
Valeurs normales minimales de la fréquence circulatoire (en bpm) |
120 |
100 |
70 |
60 |
|
Bradycardie |
||||
Cette fréquence augmente normalement lors d'un effort, d'un état fébrile ou d'un stress. À l'inverse, elle se ralentit pendant le sommeil, lorsque la température du corps diminue, sous l'effet de l'entraînement sportif (certains sportifs peuvent avoir une fréquence cardiaque physiologique basse : 40 à 50 battements / min) ou sous l'effet de certains médicaments (bétabloquant).
Le nouveau-né, qui a un cœur faible, doit avoir une fréquence très élevée pour compenser. Une victime sera considérée en arrêt cardiaque si :
- aucun battement n'est perçu sur une durée de 10 secondes lors d'une prise de pouls carotidien ;
- ou chez le nouveau-né à la naissance si la fréquence cardiaque est inférieure à 60 battements par minute.
Amplitude
L'amplitude et la fréquence s'apprécient simultanément. L'amplitude permet d'apprécier la qualité de la contraction cardiaque.
Lorsque celle-ci est puissante, le pouls est facilement ressenti. Il est qualifié de bien frappé.
En cas d'altération de la circulation, le pouls devient difficilement perceptible. On dit alors qu'il est mal frappé, ce qui traduit une détresse circulatoire, associée à une baisse de la pression artérielle.
En l'absence de perception d'un pouls périphérique, il convient de l'apprécier au niveau central.
Rythme
C'est l'intervalle entre chaque battement cardiaque. Son étude se fait en même temps que la mesure de la fréquence, lors de la prise du pouls.
Un rythme cardiaque normal est régulier. Toute arythmie (irrégularité) peut être le signe d'une atteinte cardiaque.
Signes d'accompagnement
Coloration de la peau et des muqueuses
La peau, riche en capillaires, est un réservoir sanguin. Le sang qui y circule est responsable de la coloration et de la température de celle-ci.
Une décoloration de la peau et des muqueuses traduit souvent une altération importante de la circulation sanguine. Elle peut être la conséquence d'une détresse circulatoire proprement dite mais aussi de toute autre détresse (hypoglycémie* par exemple) qui met en jeu le système nerveux sympathique avec sécrétion d'adrénaline. Le sang est alors redistribué vers les organes prioritaires : cœur, poumons, cerveau.
Cette coloration se recherche aux extrémités : ongles, lobes des oreilles… Elle est également visible au niveau des muqueuses (évaluation plus aisée chez les sujets à peau pigmentée) et, surtout, au niveau des conjonctives (face interne des paupières inférieures) :
- La coloration de la peau du visage, normalement rosée, devient extrêmement pâle en cas de détresse.
- La coloration des conjonctives sera facilement évaluée en abaissant la paupière inférieure et en observant les conjonctives qui doivent être roses. En cas de détresse circulatoire, elles sont décolorées. Cette recherche est particulièrement importante chez les gens de couleur pour lesquelles la pâleur cutanée ne peut être appréciée.
Figure 3-6 : coloration des conjonctives

- Le temps de recoloration cutanée (TRC), lorsqu'il est supérieur à 2 secondes, peut témoigner d'une défaillance circulatoire. Il est évalué en mesurant le temps que met l'ongle à se recolorer après une compression de 2 à 3 secondes. Chez le nourrisson et l'enfant de moins de 6 ans, le TRC peut être recherché ailleurs que sur l'ongle en privilégiant une zone chaude si possible : sur la pulpe des doigts ou des orteils, sur la paume des mains, la plante des pieds, le front, le thorax ou l'abdomen. Le sauveteur appuie sur la zone avec un doigt pendant plus de 5 secondes. Cette zone doit se recolorer en moins de 2 secondes.
Figure 3-7 : mesure du temps de recoloration cutanée
Comprimer le lit de l'ongle.
Relâcher, l'ongle est blanc.
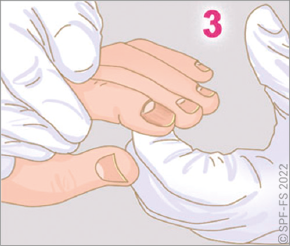
L'ongle reprend sa couleur initiale.
Les marbrures
Les marbrures sont liées à la stagnation du sang dans le réseau veineux, en particulier au niveau des genoux et de l'abdomen.
Elles se manifestent par l'apparition d'une coloration bleuviolacée rappelant la veinure d'un marbre et traduisent une altération très grave de la fonction circulatoire.
Figure 3-8 : marbrures

La sensation de soif
La sensation de soif traduit une diminution importante du volume sanguin circulant (hémorragie).
Les extrémités froides des membres
Les extrémités froides des membres traduisent une vasoconstriction* (resserrement extrême des vaisseaux) qui peut être le signe d'une détresse circulatoire en dehors de tout contexte d'hypothermie. Elle s'apprécie par une diminution nette de la température des deux mains de la victime par rapport à celle du sapeur-pompier qui l'examine.
Les sueurs abondantes et persistantes
Les sueurs abondantes et persistantes, lorsqu'elles ne sont pas associées à une détresse respiratoire, ni à un contexte d'effort ou de chaleur, sont le signe de la mise en jeu du système sympathique (lors d'une détresse circulatoire ou de toute autre détresse, hypoglycémie* par exemple). Ce sont alors des sueurs froides, associées à une pâleur.
2. Évaluation de la circulation
Critères cliniques
L'évaluation de la circulation s'effectue lors du bilan secondaire, par l'analyse sur 1 minute de chaque critère apprécié lors du bilan primaire (cf. tableau 3-2).
Troubles du rythme cardiaque
En présence d'une détresse circulatoire, le rythme cardiaque va se modifier. On parle alors de :
- tachycardie s'il y a augmentation de la fréquence (FC > 100 chez l'adulte) ;
- bradycardie, s'il y a une diminution de la fréquence (FC < 60 chez l'adulte). C'est un signe de gravité qui souvent précède l'arrêt cardiaque.
La pression artérielle
La pression artérielle est la résultante :
- de la contraction des ventricules ;
- du calibre des vaisseaux sanguins ;
- du volume de sang éjecté.
On note deux chiffres :
- la pression systolique (ou maxima) qui est la pression qui règne dans les artères au moment de la contraction des ventricules ;
- la pression diastolique (ou minima) qui est la pression qui règne dans les artères au moment où le cœur est au repos (elle n'est jamais nulle).
La différence entre la diastolique et la systolique s'appelle la pression différentielle.
Une pression artérielle à 120/80 correspond à une pression systolique de 120 mm de mercure (mmHg) et diastolique de 80 mmHg. Ce sont des chiffres moyens chez l'adulte.
Cette pression artérielle peut être évaluée (cf. fiche technique M.18)
- électroniquement à l'aide d'un brassard à tension à affichage électronique ;
- manuellement à l'aide d'un brassard à tension (sphygmotensiomètre ou sphygmomanomètre de Vaquez et Laubry) associé soit à un stéthoscope soit à la prise d'un pouls (dans ce cas, seule la maxima pourra être mesurée) ;
- de façon directe, en réanimation, par l'introduction d'un capteur dans une artère.
Cette pression artérielle varie :
- de façon physiologique en fonction du moment de la journée, de la position du corps, d'un effort ou d'un état de stress, de la fatigue, de l'âge et du sexe ;
- de façon pathologique :
- lors du vieillissement des artères qui perdent leur élasticité (artériosclérose*) et entraînent une hypertension,
- lors d'un état de choc qui se traduit par une hypotension, due à une insuffisance myocardique, une hypovolémie* (perte trop importante de volume sanguin) ou une vasoplégie* (dilatation des vaisseaux).
- sous l'effet de certains médicaments.
Hormis chez la femme enceinte (cf. chapitre 14.1), on parlera :
- d'hypertension artérielle, lorsque la pression artérielle systolique est supérieure à 160 mmHg au repos ;
- d'hypotension artérielle, lorsqu'elle est inférieure ou égale à 100 mmHg.
On parle d'hypertension artérielle chronique lorsque cette pression reste élevée au repos lors de plusieurs prises espacées dans le temps. C'est une maladie qui fragilise progressivement l'ensemble du système cardio-vasculaire.
La régulation de la pression artérielle
Lors des hypotensions, la régulation de la pression artérielle se fait essentiellement :
- en urgence, grâce à des capteurs (barorécepteurs) situés au niveau de la crosse de l'aorte ou des carotides qui alertent le système nerveux. Ceux-ci provoquent immédiatement la sécrétion d'adrénaline par les glandes surrénales, ce qui provoque une vasoconstriction* et une augmentation des contractions cardiaques ;
- secondairement, le cerveau provoque la sécrétion d'hormones qui accentuent la vasoconstriction* et s'opposent à la sortie d'eau en diminuant la sécrétion d'urine par le rein
Tableau 3-3 : valeurs minimales de la pression artérielle systolique (en millimètre de mercure, mmHg)
|
Valeurs minimales de la pression artérielle systolique (en mmHg) |
Catégorie d'âge |
|
|
Hypotension artérielle |
100 |
Adulte |
|
90 70 + (2 × âge) |
Enfant > 10 ans Enfant < 10 ans |
|
|
70 |
Nourrisson |
|
|
60 |
Nouveau-né |
Sémiologie des signes neurologiques
1. Appréciation de la conscience
L'appréciation de la conscience est réalisée en quelques secondes en posant une question simple à la victime et en lui demandant d'exécuter un ordre simple adapté à son état : « Comment ça va ? Ouvrez les yeux, serrez-moi la main, de quoi vous plaignez-vous ? ». Si la victime ne répond pas et n'obéit pas aux ordres simples, elle est inconsciente (coma). Si elle répond ou obéit aux ordres simples, elle est consciente. En cas de suspicion de traumatisme, aucun mouvement important ne doit lui être demandé, il faut donc lui demander serrer les mains sans mobiliser les bras.
Réalisée lors du bilan primaire, l'échelle CVDA permet de mesurer rapidement l'état de conscience d'une victime et ce d'autant plus qu'il existe une barrière de la langue ou de compréhension (enfants) qui peuvent rendre le score de Glasgow peu fiable. C'est une échelle simplifiée du score de Glasgow. Il n'y a que quatre scores possibles, du meilleur (C) au pire (A).
Signification des sigles :
C (Conscient) : bien éveillé : la victime a spontanément les yeux ouverts, répond et exécute un ordre simple ;
V (Voix) : la voix : nécessite une stimulation verbale pour répondre (pour ouvrir les yeux, ou pour parler, ou pour exécuter un ordre simple) ;
D (Douleur) : douleur : nécessite une stimulation douloureuse pour répondre ;
A (Aréactif) : aréactif : aucune réponse malgré une stimulation douloureuse.
Perte de connaissance et coma
En interrogeant la victime ou son entourage, le sapeur-pompier peut identifier une perte de connaissance. Sa durée doit être évaluée. Elle est toujours associée à une amnésie de l'épisode (malaise, traumatisme crânien…).
Un traumatisme crânien peut entraîner une perte de connaissance initiale (PCI), brève, directement liée au choc (« KO ») puis une reprise complète de la conscience.
Il peut également entraîner une lésion d'une des enveloppes du cerveau provoquant un saignement et un hématome. Tant que celui-ci ne comprime pas le cerveau, la victime reste consciente. Lorsque la compression devient plus importante, la victime perd connaissance. Cette perte de connaissance, secondaire au traumatisme, peut être progressive, brutale ou précédée d'une crise convulsive. Il s'agit d'une urgence neurochirurgicale.
L'intervalle libre est la durée qui sépare la survenue du traumatisme crânien (avec ou sans PCI) de la perte de connaissance secondaire. Il convient d'en apprécier la durée (de quelques minutes à plusieurs heures). Plus l'intervalle libre est court, plus la compression cérébrale est rapide. Les syncopes qui sont des pertes de connaissance brèves, d'origine non traumatiques, sont étudiées dans le chapitre 7. Si à l'arrivée des sapeurs-pompiers, la victime est inconsciente depuis plus de 5 minutes, on parle alors de coma.
Appréciation de la motricité et de la sensibilité
La recherche de la sensibilité et de la motricité doit être effectuée :
- lors du bilan primaire afin de suspecter une atteinte du Système Nerveux Central (SNC).
- lors du bilan secondaire : l'examen de la tête aux pieds sera d'autant plus précisé lors d'une suspicion d'un traumatisme de membre ;
Pour la motricité, on appelle :
- parésie* une diminution de la force motrice ;
- paralysie une absence de mouvement.
Pour la sensibilité, on recherche :
- des fourmillements (paresthésies) ;
- des sensations de décharge électrique ;
- une diminution ou une abolition de la sensibilité.
Suivant le type d'atteinte, la technique de recherche diffère.
Suspicion de traumatisme du rachis
La recherche de sensibilité et de motricité permet de savoir dans ce cas s'il existe une atteinte de la moelle épinière (compression ou section).
Pour cela, il convient de rechercher pour chacun des quatre membres :
- un trouble de la sensibilité en demandant à la victime si elle ressent de façon identique un effleurement effectué successivement sur chacun des membres inférieurs. En cas de déficit, cette recherche sera poursuivie sur l'abdomen et éventuellement sur le thorax et les membres supérieurs afin de déterminer le « niveau » de la lésion ;
- un trouble de la motricité en demandant à la victime allongée de bouger successivement chaque jambe puis chaque bras.
Ces troubles peuvent concerner :
- les membres inférieurs, on parle alors de paraparésie* (diminution de la force musculaire des membres inférieurs) ou de paraplégie* (paralysie totale des membres inférieurs) ;
- les quatre membres, on parle alors de tétraparésie* (diminution de la force musculaire des quatre membres) ou de tétraplégie* (paralysie totale des quatre membres).
Il faut réaliser ces examens avec prudence et délicatesse car ils peuvent aggraver un traumatisme existant.
Atteinte cérébrale
La recherche de sensibilité et de motricité permet dans ce cas de mettre en évidence l'importance de l'atteinte cérébrale et sa localisation.
Figure 3-9 : anomalie de l'extension des membres supérieurs
Élévation des membres supérieurs normale. Les deux bras bougent symétriquement.

Élévation des membres supérieurs anormale. L'un des deux bras ne bougent pas, ne s'élèvent pas autant que l'autre ou chute progressivement.

Pour cela il convient de rechercher :
- un trouble de la motricité des membres supérieurs en demandant à la victime :
- de serrer simultanément les mains du sauveteur ;
- de fermer les yeux et d'élever les bras devant elle pendant 10 secondes ;
- un trouble de la motricité des membres inférieurs en allongeant la victime et en lui demandant de maintenir les cuisses fléchies à 90°, jambes à l'horizontale (position identique à la position d'attente pour une plaie abdominale mais sans soutien des jambes) ;
- un trouble de la sensibilité en lui demandant si elle ressent de façon identique un effleurement effectué successivement sur chacun des membres.
Figure 3-10 : recherche d'un trouble de la sensibilité
La recherche de la sensibilité s'effectue en réalisant un effleurement sur chacun des membres.
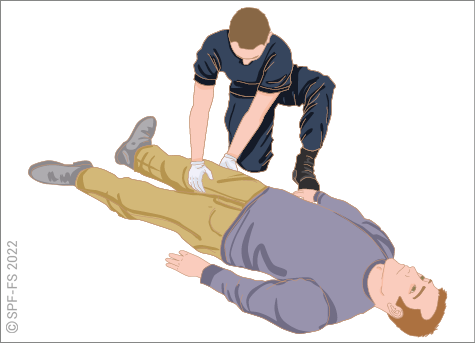
L'évaluation de ces troubles peut faire apparaître :
- une réaction normale :
- la pression exercée par les mains de la victime est identique,
- les deux bras tendus restent au même niveau,
- les deux jambes légèrement relevées restent au même niveau ou retombent de façon symétrique ;
- une réaction anormale :
- la pression exercée par les mains de la victime est différente,
- un des deux bras ne s'élève pas autant que l'autre, chute progressivement ou ne s'élève pas du tout,
- une des jambes redescend plus vite que l'autre ou retombe brutalement.
On aura donc soit :
- une monoparésie* ou une monoplégie* (quand un seul membre est concerné) ;
- une hémiparésie* ou une hémiplégie*, qui est une diminution ou une absence de motricité de la moitié droite ou gauche du corps.
Par ailleurs, il faut rechercher :
- une asymétrie au niveau de la face en demandant à la personne de montrer les dents ou de siffler ou de gonfler les joues. Lors d'une paralysie faciale, la bouche est toujours « attirée » vers le côté sain ;
- un trouble ou une abolition de la parole en lui faisant répéter une phrase simple : la parole peut être empâtée ou la victime ne répète pas les mêmes mots ou est incapable de parler (aphasie*).
En pratique, une tétraplégie* ou une paraplégie* sont le plus souvent la conséquence d'un traumatisme du rachis alors qu'une hémiplégie* est probablement liée à une atteinte du cerveau (traumatisme crânien, accident vasculaire cérébral…).
Figure 3-11 : anomalie de l'expression faciale
Expression faciale normale. Les deux côtés du visage bougent symétriquement.
Expression faciale anormale. L'un des deux côtés du visage ne suit pas l'autre dans ses mouvements. Le côté gauche ne bouge plus : paralysie faciale gauche.
Traumatisme de membre
Suite à un traumatisme de membre, la recherche de sensibilité et de motricité permet de savoir s'il existe une compression d'un nerf au niveau d'une fracture ou d'une luxation.
Pour cela, il convient de rechercher :
- un trouble de la motricité en demandant à la victime de bouger doucement les doigts ou les orteils ;
- un trouble de la sensibilité en lui demandant si elle ressent de façon symétrique un effleurement effectué sur le dos de sa main ou de son pied.
Néanmoins, la motricité et la sensibilité peuvent être perturbées simplement à cause de la douleur qu'engendre un mouvement du membre fracturé.
Réaction pupillaire
L'étude des pupilles, et particulièrement celle du réflexe photomoteur, doit être faite systématiquement au cours du bilan primaire. Elle peut apporter des informations capitales sur l'état de la victime lorsqu'elle présente :
- un traumatisme crânien ;
- des troubles neurologiques (coma, convulsions...) ;
- une intoxication ;
- un traumatisme de l'œil ;
- un arrêt cardiaque.
L'œil est le prolongement direct du cerveau. En dehors d'une atteinte de l'œil lui-même, il est un reflet fidèle de la santé de l'hémisphère cérébral qui se trouve derrière lui.
La pupille agit comme le diaphragme d'un appareil photographique, c'est le réflexe pupillaire. En pleine lumière, elle rétrécit de façon réflexe, c'est le myosis. Si la lumière baisse, elle s'agrandit, c'est la mydriase.
Figure 3-12 : réflexe pupillaire
Rétrécissement de la pupille lors de l'exposition à la lumière.
Il existe deux techniques de recherche de l'efficacité du réflexe pupillaire :
- technique de recherche au moyen d'une lampe. On dirige le faisceau lumineux d'une lampe adaptée (pas de faisceau lumineux concentré ou halogène) sur les yeux ouverts de la victime, ou que l'on maintient ouverts si elle est inconsciente, pendant quelques secondes et on note un rétrécissement éventuel de la pupille. Cette manœuvre doit être répétée trois fois de suite, pour confirmer l'existence d'une anomalie ;
- technique de recherche sans lampe. Cette technique ne peut être réalisée que si la luminosité du milieu ambiant est importante. Il faut alors demander à la victime de garder les yeux ouverts, ou les lui maintenir ouverts si elle est inconsciente. Le sapeur-pompier masque brièvement et successivement chaque œil à l'aide de sa main (ce qui provoque une dilatation de la pupille) et note un éventuel rétrécissement de la pupille après le retrait de cette main. Cette manœuvre doit également être répétée trois fois de suite.
Figure 3-13 : évaluation du réflexe pupillaire
Technique de recherche au moyen d'une lampe / Technique de recherche sans lampe
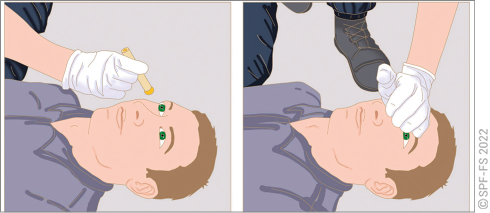
Au cours de l'observation des pupilles, il est important d'évaluer plusieurs paramètres :
- la réactivité à la lumière : on parle de pupilles réactives ou non (aréactives) ;
- la symétrie : les deux pupilles doivent avoir la même taille et doivent réagir de la même manière. On parle alors de pupilles symétriques ou asymétriques ;
- le diamètre : les pupilles peuvent être soit :
- de taille intermédiaire,
- dilatées (mydriase),
- resserrées (myosis).
La taille des pupilles est normale quand elle est adaptée à la luminosité. En cas d'asymétrie franche, il convient de préciser pour chaque pupille son diamètre et sa réactivité.
Une différence nette de la taille des pupilles (anisocorie*), l'une en mydriase aréactive et l'autre réagissant à la lumière, se retrouve :
- chez une victime parfaitement consciente lors d'un traumatisme de l'œil ou de l'utilisation d'un collyre (chez un patient qui sort d'un examen ophtalmologique) ;
- chez une victime qui présente des troubles de conscience importants ou un coma lors d'une souffrance grave de l'hémisphère cérébral.
Figure 3-14 : anomalies des pupilles
Pupilles intermédiaires et symétriques.

Pupilles asymétriques.

Pupilles en mydriase bilatérale.

Pupilles en myosis bilatéral.

Si la victime est inconsciente et que ses deux pupilles sont en mydriase aréactive, il s'agit d'une souffrance aiguë du cerveau voire de sa destruction, ou d'une intoxication par médicaments ou par drogue.
Une victime en arrêt cardiaque, sans massage cardiaque, est généralement en mydriase bilatérale. Si l'on constate, après la mise en œuvre de la réanimation cardio- pulmonaire, une diminution de diamètre des pupilles ou, mieux, une réaction à la lumière, cela signifie que :
- le cerveau n'est pas mort ;
- la réanimation est efficace.
Les convulsions
Elles sont la conséquence d'un dysfonctionnement cérébral dont les origines peuvent être très variées. Elles peuvent être dues à une épilepsie (le plus souvent), un traumatisme crânien, une fièvre (convulsions hyperthermiques chez l'enfant, coup de chaleur d'exercice chez le sapeur-pompier ou lors de compétitions sportives), une privation en oxygène ou en sucre du cerveau (obstruction des voies aériennes, hypoglycémie* grave, ACR), une tumeur… ou sans cause décelable.
Elles se manifestent le plus souvent par une perte de conscience brutale suivie par des contractions musculaires involontaires, localisées ou généralisées à l'ensemble du corps.
Chez l'enfant en bas âge, le système nerveux n'étant pas complètement structuré, la moindre excitation est parfois suffisante pour entraîner une réponse convulsive.
2. Évaluation de la conscience
La stimulation douloureuse
Lorsque la victime n'ouvre pas les yeux à la demande, ne parle pas et ne répond pas aux ordres simples, elle est inconsciente.
Dans ce cas-là et uniquement dans ce cas-là, l'appréciation de la profondeur du coma, qui sera réalisée après les gestes d'urgence, nécessitera une stimulation douloureuse entraînant ou non une réaction de sa part.
Le déclenchement de la douleur ne se fera que par le roulement appuyé d'un stylo sur le lit de l'ongle (à la base de l'ongle), à l'exclusion de toute autre méthode.
La stimulation douloureuse n'a pas pour objectif de réveiller la victime mais uniquement d'estimer la profondeur du coma en déclenchant éventuellement une réponse motrice ou verbale.
Figure 3-15 : stimulation douloureuse par roulement appuyé d'un stylo sur le lit de l'ongle
Évaluation de l'ouverture des yeux
Il convient aussi de vérifier si la victime « accroche » le regard du sauveteur ou si elle suit du regard, en particulier chez l'enfant. Ces questions sont souvent posées en complément du score par le médecin régulateur lors de la transmission du bilan.
Évaluation de la réponse verbale
Il faut poser des questions orientées afin de tester :
- la mémoire globale : « Quel est votre nom ? », « Quel est votre âge ? », « Quelle est votre adresse ? » ;
- l'orientation dans le temps : « Quel jour sommes-nous ? », « Quel mois sommes-nous ? » ;
- l'orientation dans l'espace : « Où nous trouvons-nous ? ».
La stimulation douloureuse n'est à pratiquer que si la victime ne répond pas aux ordres simples.
Une victime peut être bien orientée (V = 5), mais avoir présenté une perte de connaissance initiale. Cela ne dispense donc pas de la recherche de cette perte de connaissance qui se traduira par un « trou » dans la mémoire (ex : la victime se rappelle avoir vu arriver un véhicule sur elle et se réveille par terre entourée de passants, entre les deux événements, elle n'a aucun souvenir).
Évaluation de la réponse motrice
Il faut donner des ordres simples dépourvus d'ambiguïté, comme : « Serrez-moi la main… ». En l'absence de réponse aux ordres, procéder à une stimulation douloureuse de la victime.
La flexion des avant-bras ou l'extension des bras chez une personne dans le coma traduit la plupart du temps une atteinte cérébrale gravissime.
Figure 3-16 : flexion des avant-bras

Figure 3-17 : extension des bras

L'absence de réaction à la stimulation douloureuse (M1) correspond, soit à une atteinte importante du cerveau, soit à une intoxication grave par médicaments, drogues, CO…
3. Signes accompagnant les atteintes neurologiques
- La photophobie* est une intolérance à la lumière. La victime se cache les yeux et fuit systématiquement toute source lumineuse. Elle est souvent un des signes d'une atteinte méningée (la conséquence d'une atteinte du cerveau ou des méninges) ou un signe accompagnant certaines affections oculaires (inflammation, maladies…).
- Les céphalées* sont des maux de tête plus ou moins intenses qui sont souvent non spécifiques. Il convient de rechercher par l'interrogatoire de la victime ou de son entourage les circonstances de survenue, la rapidité d'installation, l'intensité et la localisation de la douleur, les antécédents migraineux, le caractère inhabituel de la crise ; l'ensemble de ces éléments pouvant constituer des signes de gravité potentielle.
- Les troubles de l'équilibre et les vertiges sont souvent les premiers signes d'une atteinte cérébrale. Ils peuvent s'aggraver lorsque la victime est en position debout ou qu'elle a les yeux fermés. Ces signes ne sont recherchés qu'en l'absence de suspicion de lésion du rachis ou d'autre pathologie contre-indiquant la station debout.
- Les troubles de la vigilance ou du comportement :
- la somnolence ou l'agitation peuvent traduire une souffrance cérébrale (intoxication par les médicaments, l'alcool ou le CO, hypoxie*, hypoglycémie*, hypo ou hyperthermie*, AVC, tumeur du cerveau, traumatisme…), ou une maladie psychiatrique. La somnolence donne l'impression au sauveteur que la victime est en train de s'endormir. Toutefois, celle-ci ouvre spontanément les yeux dès qu'on lui parle. En présence d'une détresse respiratoire, elle traduit à la fois l'hypoxie* cérébrale et l'épuisement physique. L'agitation est un état d'hyperactivité qui survient en dehors de toute situation de stress ou de douleur.
- la désorientation peut accompagner un traumatisme crânien, un état de démence, une diminution de la vascularisation cérébrale (AVC, vieillissement). Elle s'exprime par une perte des repères dans le temps (la victime doit faire des efforts pour donner la date du jour ou se trompe de jour) ou dans l'espace (la victime ne reconnaît pas le lieu où elle se trouve). Le langage reste cohérent.
- l'amnésie peut survenir brutalement (traumatisme crânien, AVC) ou évoluer sur un temps plus long (maladie d'Alzheimer). Elle s'exprime par une perte partielle ou totale de la mémoire, souvent temporaire, parfois définitive. Cette perte de mémoire peut toucher les événements récents (la victime connaît son nom, sa date de naissance, mais a oublié la date, le jour de la semaine, le mois, l'année…) ou les événements anciens (la victime ne connaît plus sa date de naissance, ne reconnaît plus les membres de sa famille).
- l'obnubilation est une altération de la conscience. La personne se fixe sur le même événement, en posant à quelques secondes d'intervalle la même question (« Qu'est-ce qui m'est arrivé ? »).
- Les saignements de l'oreille (otorragie*) associés à un traumatisme crânien sont généralement un signe de gravité. Ils doivent être recherchés après avoir nettoyé l'oreille avec une compresse pour vérifier si le sang vient bien de l'intérieur de l'oreille et non pas d'une hémorragie du cuir chevelu qui aurait coulé vers l'oreille.
- Les vomissements en jets et répétés accompagnent souvent un traumatisme crânien grave, une atteinte méningée… Ils traduisent une compression du tronc cérébral.
La victime consciente qui présente une maladie ou un traumatisme, exprime en général le ou les troubles qu'elle perçoit qu'il importe de recueillir. Si ce n'est pas le cas, ou s'il est nécessaire de compléter les informations données, le sapeur-pompier doit l'interroger au cours du bilan secondaire.
1. Anamnèse
Elle s'effectue à l'aide du « CCLID » :
- S [Sign] : Signes et Symptômes
De quoi se plaint la victime ? de douleurs ? de vertiges ? de difficultés respiratoires ?… Pour chaque signes et symptômes exprimés, et particulièrement pour la douleur, le sapeur-pompier doit demander à la victime de préciser :
- C = Circonstances : les circonstances de survenue et le ou les facteurs déclenchant ;
- C = Caractéristiques : brûlures, oppression… ;
- L = Localisation : sa localisation précise ;
- I = Intensité : qui doit être évaluée au moyen de l'échelle numérique (EN) et son évolution (cf. partie 3.4.2 et fiche technique G.01) ;
- D = Durée : depuis combien de temps dure la plainte, en précisant si possible l'heure du début de la plainte ou de la douleur et son évolution (disparition, atténuation), en précisant les facteurs aggravants ou calmants celle-ci.
Analyser une plainte revient donc à rechercher son « CCLID ». Il convient de ne pas interpréter ce que dit la victime, ni d'orienter ses réponses par des questions trop précises. Il faut demander, si possible, à l'entourage de confirmer ses dires.
- M : Maladie
Rechercher si la victime présente une ou des maladie(s) connue(s) ou si elle a déjà ressenti des malaises identiques ; les antécédents familiaux doivent également être recherchés (infarctus*, diabète, cancer…)
- H : Hospitalisation
Rechercher si la victime a déjà été hospitalisée et pourquoi (opération chirurgicale, problème cardiaque, œdème aigu du poumon…).
- T : Traitement
Rechercher si la victime a des traitements en cours (nom des médicaments, dosage et posologie), et en particulier si elle dispose de médicaments adaptés au trouble ressenti.
- A : Allergie
Rechercher les allergies connues que peut présenter la victime (médicamenteuses, alimentaires, autres).
- Noter l'heure de prise du dernier repas, notamment chez une victime devant se faire opérer.
- Que s'est-il passé ? Rechercher par l'interrogatoire ce qui a conduit à la plainte actuelle ou aux manifestations cliniques présentées par la victime.
- Rechercher certains facteurs de risques pouvant modifier l'état de la victime (consommation d'alcool, de drogues, etc.)
2. Évaluation de l'intensité de la douleur
La douleur est la sensation ressentie par une victime dont le système nerveux détecte un stimulus désagréable et qui peut être dangereux. Habituellement, elle correspond à un signal d'alarme de l'organisme pour signifier une remise en cause de son intégrité physique. Ce mot peut également désigner des souffrances d'ordre psychique.
La douleur peut être provoquée par un traumatisme ou une maladie mais aussi par un mauvais fonctionnement du système nerveux responsable de sa transmission (douleur persistante des membres amputés).
L'échelle de la douleur préconisée est l'échelle numérique (EN) : on demande à la victime (adulte ou enfant capable de s'exprimer) d'évaluer sa douleur en lui donnant l'explication suivante : « Vous allez donner une note de 0 à 10 à votre douleur. Zéro est l'absence de douleur et dix, la douleur maximum imaginable ». Les consignes doivent être claires et neutres (ne pas faire appel à l'imaginaire ou aux souvenirs du patient par exemple en comparant le niveau 10 à la pire douleur vécue). L'EN permet d'effectuer le suivi de l'évolution de la douleur, en fonction des gestes réalisés ou des médicaments antalgiques utilisés. (cf. fiche technique G.01)
Chez le petit enfant qui n'est pas en âge de s'exprimer, ou qui n'exprime pas sa douleur, le sapeur-pompier regarde s'il y a :
- des pleurs, des gémissements, des cris ;
- des grimaces ;
- une attitude antalgique ;
- un refus d'être touché au niveau de la zone douloureuse ;
- une prostration ;
- une agitation.
Si la douleur ne peut être évaluée (non compréhension de la langue…), le chef d'agrès le précisera dans son bilan et notera NE (non évaluée) sur sa fiche bilan.
Échelle d'évaluation de la douleur
Les équipes médicales hospitalières et pré-hospitalières évaluent la douleur au moyen de l'échelle visuelle analogique (EVA) : Elle demande l'utilisation d'une réglette qui comporte deux faces distinctes. Celle qui est présentée au patient représente une ligne sur laquelle le sujet va déplacer un curseur. Une extrémité de la ligne est notée « absence de douleur » alors que l'autre est notée « douleur maximale imaginable ». La face tournée vers le soignant affiche en correspondance une échelle graduée de 0 à 10. (Cf. fiche technique G.01)
3. Évaluation d'une douleur abdominale
L'évaluation de la souplesse associée à la douleur de l'abdomen peut permettre au médecin régulateur de diagnostiquer l'existence d'un problème abdominal aigu.
La présence anormale de sang ou de liquide dans la cavité abdominale provoque une réaction douloureuse par irritation de l'enveloppe qui entoure les organes abdominaux (péritoine) ainsi qu'un durcissement de l'abdomen par contraction des muscles.
La palpation de l'abdomen doit être systématiquement réalisée :
- en cas de douleur spontanée ;
- en l'absence de douleur spontanée s'il y a :
- une suspicion de traumatisme abdominal,
- une détresse circulatoire sans origine évidente.
Elle permet :
- de préciser la localisation de la douleur qui peut être diffuse ;
- d'évaluer l'intensité de la douleur ;
- d'apprécier la souplesse et son évolution dans le temps, par des examens répétés.
L'abdomen peut :
- être indolore, sensible à la palpation ou spontanément douloureux.
À la palpation, il peut :
- être souple ;
- se défendre : contraction musculaire à l'endroit palpé qui repousse la main de l'examinateur ;
- présenter une contracture généralisée : c'est le « ventre de bois » qui ne se laisse pas déprimer (enfoncer).
Exceptionnellement le sauveteur pourra constater un gonflement rapide de l'abdomen qui est le signe d'une hémorragie massive.
L'examen de l'abdomen se fait par une palpation douce, avec les deux mains superposées, posées à plat (Figure 3-18). Si possible, les mains doivent être réchauffées. Idéalement la palpation se fait après flexion des membres inférieurs de la victime, ce qui détend ses muscles abdominaux. Dans un contexte de traumatisme, la nécessité de ne pas mobiliser le patient peut empêcher cette position d'examen.
Figure 3-18 : la palpation de l'abdomen

On palpe successivement les quatre principales zones de l'abdomen (Figure 3-19) en commençant par la partie opposée à la douleur (Figure 3-20).
La localisation de la douleur peut être précisée en la situant dans l'un de ses neuf secteurs.
La palpation ne sera pas réalisée en présence d'un corps étranger.
En présence d'une plaie, seule la zone où elle est située ne sera pas palpée.
Règles générales de la palpation abdominale
Pour effectuer une palpation abdominale dans les meilleurs conditions, assurer vous de respecter les consignes suivantes :
- mains réchauffées ;
- palpation douce et progressive, de la superficie vers la profondeur ;
- débuter par une région non-douloureuse afin d'habituer le patient au contact de la main de l'examinateur. L'évolution vers la zone douloureuse doit être progressive ;
- la palpation peut s'effectuer avec les deux mains l'une sur l'autre (la main du dessus guidant la main du dessous) ou avec une seule main ;
- les 9 régions sont examinées (Figure 3-20).
Figure 3-19 : les quatre principales zones de l'abdomen
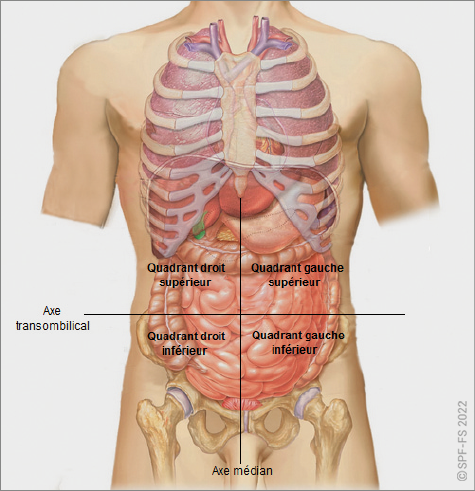
Figure 3-20 : les neuf régions de l'abdomen
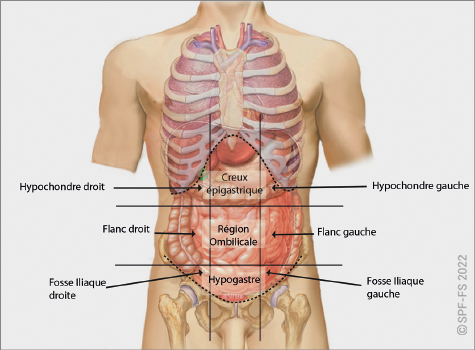
La mesure de la température s'effectue au moyen du thermomètre tympanique (cf. fiche technique M.20).
Chez l'être humain, la température normale moyenne au repos est de 37 °C. Cette température peut varier en fonction de l'activité physique, des conditions de température extérieure, au cours de la journée. La réaction des individus aux variations de température dépend de la sensibilité de chacun.
Un individu est en :
- hyperthermie* lorsque sa température est supérieure à 37,5 °C ;
- hypothermie* lorsqu'elle est inférieure à 35 °C.
L'hyperthermie
L'hyperthermie* se manifeste par une peau chaude, avec une vasodilatation* cutanée responsable de l'aspect habituellement rouge de la peau. Cette hyperthermie* est habituellement accompagnée de sueurs, qui peuvent être absentes, si la victime est déshydratée ou s'il existe une atteinte du système nerveux central.
Au-dessus de 42 °C, le pronostic vital est engagé.
L'hypothermie
En dessous de 28 °C la victime présente ou est susceptible de présenter à tout moment une fibrillation ventriculaire.
L'hypothermie* se manifeste par une peau froide, notamment au niveau des extrémités, en raison de la vasoconstriction* réflexe, et par des frissons destinés à lutter contre l'hypothermie* en produisant de la chaleur par le travail musculaire. Le frisson peut disparaître dans certaines circonstances (hypothermie* sévère < 31 °C, coma).
Tableau 3-5 : stades de classification de la température corporelle

Tableau 3.1 : synthèse de la sémiologie des différentes fonctions
|
Bilan primaire |
Bilan secondaire |
|
|
X |
|
|
|
A [Airways] |
|
|
|
B [Breathing] |
|
|
|
C [Circulation] |
|
|
|
D [Disability] |
|
|
|
E [Exposition] |
|
|
|
F [Family] |
|
Tableau 3.2 : signes de gravité des différentes fonctions
|
Signes de gravité |
|
|
A [Airways] |
|
|
B [Breathing] |
|
|
C [Circulation] |
|
|
D [Disability] |
|
|
E [Exposition] |
|
Chapitre 4
Bilans
4.1 Généralités
4.2 Bilan circonstanciel
1. Scène : déterminer la nature de l'intervention
2. Sécurité : identifier les risques et assurer la sécurité de la victime et de l'intervention
Identifier les risques prévisibles
Assurer la sécurité de la victime en réalisant un dégagement d'urgence si nécessaire
Sécuriser la zone d'intervention
3. Situation : évaluer le nombre, le type et l'état des victimes
4. Secours suffisants : demander des moyens de secours complémentaires
5. Corriger ou compléter les informations de départ
4.3 Bilan primaire
1. Principe général
Sauvegarde
Bilan XABCDE
2. Différents types de bilans primaires
Bilan primaire de la victime consciente
Bilan primaire de la victime inconsciente qui respire sans notion de traumatisme
Bilan primaire de la victime inconsciente qui respire avec notion de traumatisme
Bilan primaire de la victime en arrêt cardiaque (sauf le nouveau-né à la naissance)
4.4 Bilan secondaire
1. Généralités
2. Mesure des constantes B, C, D
3. Interrogatoire (CCLID MHTA) E, F
4. Examen complet de la tête aux pieds
4.5 Surveillance
4.6 Transmission du bilan
1. Généralités
2. Modalités de contact
3. Modes de transmission
4. Contenu du bilan transmis
4.7 Préparation à la (para)médicalisation
Procédure 4.1 : bilan circonstanciel
Procédure 4.2 : bilan primaire, évaluation de la criticité
Procédure 4.3 : bilan secondaire
Procédure 4.4 : récapitulatif du bilan
Le bilan est la phase de recueil, par les sapeurs-pompiers et en particulier par le chef d'agrès, d'informations permettant d'évaluer une situation et l'état d'une ou plusieurs victimes.
Ce bilan est constitué de 4 phases qui sont individualisées ci-dessous dans le but de faciliter leur assimilation. Dans les faits, elles s'imbriquent souvent les unes dans les autres et peuvent entraîner l'exécution immédiate de gestes de secours directement induits par les informations recueillies :
- le bilan circonstanciel permet d'apprécier la situationdans sa globalité, d'en évaluer les risques et de prendre les mesures adaptées, notamment en ce qui concerne la sécurité ;
- le bilan primaire a pour but de rechercher une détresse vitale qui menace immédiatement et à très court terme la vie de la victime et nécessite la mise en œuvre rapide de gestes de secours ;
- le bilan secondaire permet de compléter et d'affiner les données des deux précédents bilans. Il comprend la mesure des constantes, les données de l'interrogatoire et l'examen complet de la tête aux pieds. Il permet au médecin de la régulation médicale d'établir un diagnostic et de déterminer les modalités de prise en charge adéquate ;
- la surveillance permet de suivre l'évolution de l'état de la victime, l'efficacité des gestes de secours effectués et d'envisager, si nécessaire, une modification de sa prise en charge.
Le bilan débute dès la réception de l'ordre de départ et se poursuit pendant toute la durée de l'intervention. Il doit être rigoureux, structuré et suffisamment rapide pour ne pas retarder la mise en œuvre des gestes de secours.
Il convient de faire la différence entre :
- la réalisation du bilan, qui résulte de l'examen de la situation de la ou des victimes par les sapeurs-pompiers ;
- la transmission du bilan, qui est un échange verbal entre le chef d'agrès et la régulation médicale.
L'objectif du chef d'agrès est d'apporter clairement et de manière structurée tous les éléments pertinents qui permettent au médecin régulateur d'établir un diagnostic le plus précis possible pour une prise en charge optimale de la ou des victimes.
Figure 4-1 : les bilans
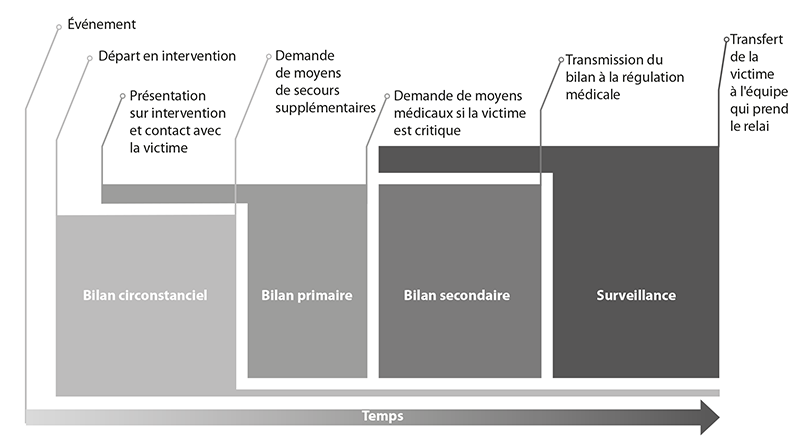
Le bilan circonstanciel constitue la première étape de l'action. Il est réalisé rapidement par le chef d'agrès ou un équipier désigné par lui. Il se résume à l'observation de la scène de l'intervention et au recueil des informations concernant la ou les victimes et leur environnement. Il s'agit d'une photo panoramique de la situation.
Le bilan circonstanciel permet de répondre aux questions suivantes :
- que s'est-il passé ?
- existe-t-il un danger ?
- combien y a-t-il de victimes ?
- les secours sont-ils suffisants pour le moment ?
- les informations initiales en ma possession sont-elles correctes ?
Ces informations permettent de :
- déterminer la nature de l'intervention ;
- identifier les risques éventuels et assurer si nécessaire la sécurité de la victime et de l'intervention (protection des lieux de l'accident, prévention du sur-accident, extraction d'une victime d'un milieu potentiellement hostile) ;
- évaluer rapidement le nombre et l'état apparent des victimes ;
- demander des moyens de secours complémentaires ;
- compléter et corriger les informations de départ.
1. Scène : déterminer la nature de l'intervention
Dès leur arrivée sur les lieux, les sapeurs-pompiers doivent :
- analyser la scène afin de se faire une première idée sur la nature de l'intervention ;
- rechercher succinctement les indices, en interrogeant la victime si elle est consciente mais aussi son entourage ou les témoins. Ils vont permettre de préciser ou de confirmer la nature de l'intervention (accident, maladie, intoxication…) et les circonstances de survenue.
Ces informations sont indispensables pour assurer, si nécessaire, la sécurité de l'intervention et la prise en charge de la ou des victimes. Même si les sauveteurs doivent accéder rapidement à la victime, les conclusions de cette évaluation doivent être connues avant de poursuivre le bilan.
À l'issue de cette recherche, des gestes de sauvegarde, détaillés dans le bilan primaire, peuvent être nécessaires (arrêt d'hémorragie, désobstruction des voies aériennes, maintien de tête…).
Les intervenants ne doivent toutefois pas tirer de conclusion trop hâtive avant d'avoir effectué un bilan secondaire : une chute d'une échelle peut très bien avoir été provoquée par un malaise.
Figure 4-2 : bilan circonstanciel

2. Sécurité : identifier les risques et assurer la sécurité de la victime et de l'intervention
Identifier les risques prévisibles
L'analyse de la situation permet d'identifier des risques évidents (véhicules accidentés, structure instable, situation violente, cinétique…) ou non (risque électrique, présence de substances toxiques…). Elle permet de prendre les mesures nécessaires pour protéger la victime et les intervenants mais aussi les témoins.
Assurer la sécurité de la victime en réalisant un dégagement d'urgence si nécessaire
Le dégagement d'urgence consiste en un déplacement rapide d'une victime par les sapeurs-pompiers pour assurer sa sécurité ou celle d'autres victimes. Cette manœuvre doit rester exceptionnelle car elle peut aggraver l'état d'une victime atteinte d'un traumatisme (cf. fiche technique G.20).
Sécuriser la zone d'intervention
Ces mesures visent à assurer la sécurité des victimes, des intervenants ou des témoins. Pour cela il est nécessaire de :
- porter une tenue de protection adaptée (cf. chapitre 18) ;
- éviter la création de risques supplémentaires (véhicules de secours correctement stationnés et signalés…) ;
- protéger la zone avec des moyens adaptés.
3. Situation : évaluer le nombre, le type et l'état des victimes
Le nombre, le type (enfants, adultes, personnes âgées…) et l'état approximatif des victimes sont déterminés lors de l'évaluation de la situation réalisée en arrivant sur l'intervention. Parfois, ils ne le sont qu'après une reconnaissance approfondie des lieux (victime éjectée, plusieurs victimes dans des lieux différents…).
L'examen individuel des victimes ne commence qu'à l'issue de cette évaluation et lorsqu'on a identifié les victimes dans l'état le plus critique.
En cas de multiples victimes, l'examen individuel ne commence qu'à l'issue de cette évaluation de la ou des victimes ayant été identifiées comme étant a priori les plus critiques.
Dans les situations où il y a plus de cinq victimes visuellement graves (allongées, inertes ou présentant des douleurs, brûlées…), et de principe lorsque les besoins en personnels ou matériels sont supérieurs aux moyens pour prendre en charge les victimes, les sapeurs-pompiers doivent appliquer les principes de base du triage (cf. chapitre 19).
4. Secours suffisants : demander des moyens de secours complémentaires
Les secours complémentaires doivent être demandés immédiatement, pendant le bilan circonstanciel, si les moyens engagés sont insuffisants (plusieurs victimes, présence d'un danger particulier…). Dans les situations à multiples victimes, cette demande de moyens complémentaires doit être effectuée même si le chef d'agrès n'a pas encore une idée exacte du nombre et de l'état des victimes.
5. Corriger ou compléter les informations de départ
Le chef d'agrès dispose, en se rendant sur intervention, d'un certain nombre d'informations telles que :
- l'adresse de l'événement ;
- la nature de l'intervention présumée ;
- le nombre de victimes.
Le bilan circonstanciel lui permet de corriger ces informations de départ et éventuellement de compléter des données qui sont insuffisantes ou erronées.
Bilan circonstanciel
- Déterminer la nature de l'intervention :
- analyser la scène ;
- rechercher et analyser tous les indices permettant de préciser la nature de l'intervention et les circonstances.
- Identifier les risques et assurer la sécurité de la victime et de l'intervention :
- identifier les risques prévisibles ;
- assurer la sécurité de la victime ;
- sécuriser la zone d'intervention.
- Déterminer le nombre, le type et l'état des victimes.
- Demander des moyens de secours complé- mentaires.
- Corriger ou compléter les informations de départ.
Le bilan primaire a pour but de rechercher une détresse vitale qui menace immédiatement la vie de la victime et qui nécessite la mise en œuvre rapide de gestes de secours. Par opposition au bilan circonstanciel, il s'agit d'un zoom sur la victime elle-même.
Figure 4-3 : bilan primaire

1. Principe général
Après avoir réalisé la sécurité de la zone d'intervention, le bilan primaire débute par l'observation rapide de la victime au cours de laquelle des mesures de sauvegarde immédiates peuvent être prises. Elle est suivie par une appréciation rapide des fonctions vitales, selon le principe XABCDE :
X [Hémorragie];
A [Airways] : appréciation des voies aériennes supérieures ;
B [Breathing] : appréciation de la ventilation ;
C [Circulation] : appréciation de la circulation ;
D [Disability] : appréciation de l'état neurologique ;
E [Exposition] : exposition adéquate et adaptée de la victime, au besoin en découpant les vêtements.
Au cours du bilan primaire le sapeur-pompier focalise son attention sur la victime elle-même et doit passer par deux étapes chronologiques et indispensables :
1la sauvegarde : observer la situation en focalisant son attention sur la victime pour se faire une idée générale de son état et prendre les premières mesures afin de la garder en vie ;
2le bilan XABCDE. Les items X, A, B, C, D et E sont successivement appréciés. Pour chacun, tout ou partie des gestes de survie adaptés sont initiés en cas de détresse vitale, avant de passer à l'item suivant.
Bilan primaire et gravité de la victime
À l'issue de l'évaluation rapide des fonctions vitales, le chef d'agrès doit catégoriser la victime en « Critique » ou « Non Critique » selon l'existence ou non d'au moins une détresse vitale (détresse ventilatoire, circulatoire ou neurologique).
En cas de victime « Critique », c'est à dire présentant au moins une détresse vitale, le chef d'agrès contacte immédiatement la régulation médicale pour demander un moyen de renfort (médical et/ou paramédical).
Pendant ce bilan primaire, les sapeurs-pompiers doivent anticiper les actions à venir et prévoir une éventuelle aggravation de l'état de la victime en préparant le matériel à mettre en œuvre et en envisageant les gestes à accomplir.
Sauvegarde
L'approche et un examen rapide de la victime permettent de noter rapidement :
- son apparence et le contexte dans lequel elle se trouve, ce qui permet le plus souvent de savoir s'il s'agit d'une personne consciente ou apparemment inconsciente, blessée ou victime d'un malaise ou d'une maladie ;
- l'existence d'une détresse vitale évidente comme :
- une obstruction totale ou quasi totale des voies aériennes supérieures : dans ce cas, il convient sans délai de mettre en œuvre les manœuvres de désobstruction adaptées à l'âge de la victime (cf. chapitre 5),
- une hémorragie : devant une hémorragie externe, il convient de réaliser immédiatement une technique d'arrêt du saignement (cf. chapitre 6) ;
- une suspicion de traumatisme du rachis dans le cas d'une victime blessée. De principe, l'abord de la victime se fait de face afin d'éviter que la victime ne tourne la tête vers le sauveteur. Dans ce cas un maintien de la tête est effectué immédiatement et systématiquement pour tout blessé, conscient ou inconscient. Il est précédé si nécessaire par une remise de la tête en position neutre. En cas de doute, on considère toujours que la personne peut présenter un traumatisme (cf. fiche technique G.14). Ce maintien de la tête n'est pas relâché sauf :
- après une immobilisation complète de la victime,
- en sous-effectif, si la victime est consciente, calme et coopérative lorsqu'on lui demande de ne pas bouger la tête,
- si des manœuvres de réanimation doivent être entreprises ;
- sa position, qui va permettre d'anticiper les actions à venir comme un retournement, une mise en PLS… ;
- son âge approximatif et son sexe.
Dans le cas particulier où la victime présente les caractéristiques d'un décès certain (cf. chapitre 1), aucun geste de secours n'est entrepris.
Bilan XABCDE
Étape X : Arrêt de l'hémorragie
Étape A (Airways) : prise en charge des voies aériennes supérieures et protection de la colonne cervicale
Les voies aériennes supérieures du patient sont évaluées pour vérifier qu'elles sont libres, c'est à dire dégagées et protégées, et qu'aucun risque d'obstruction n'est présent.
Si les voies aériennes supérieures sont obstruées, il sera alors pratiqué des manœuvres de libération (extraction digitale, aspiration de sang, de sécrétions et de corps étrangers si nécessaire, bascule prudente de la tête et élévation du menton). Une canule oropharyngée est mise en place, si besoin, chez la victime en arrêt cardiaque. L'intubation orotrachéale, permettant la sécurisation des voies aériennes, ne peut être pratiquée que par un médecin ou par un infirmier anesthésiste (cf. fiches techniques G.06 à G.08, M.03 et M.05).
Une attention particulière sera portée à l'existence de prothèses dentaires. Elles seront retirées si une détresse vitale est identifiée à l'issue du bilan primaire.
Protection de la colonne cervicale
Tout patient traumatisé, a fortiori inconscient, est suspect de lésions du rachis jusqu'à preuve du contraire. De ce fait, lors de la libération des voies aériennes supérieures, il importe de prendre en considération l'existence possible d'une fracture cervicale instable dont la mobilisation intempestive pourrait provoquer ou aggraver une compression de la moelle épinière cervicale. Ainsi, chez le patient traumatisé suspect d'une lésion rachidienne, le maintien de la tête en ligne est effectué durant les manœuvres de libération des voies aériennes supérieures (tête en position neutre (cf. fiche technique G.14) et subluxation de la mandibule (cf. fiche technique G.07)) et de ventilation.
Étape B (Breathing) : ventilation
Après libération des voies aériennes supérieures, la ventilation peut être appréciée qualitativement et quantitativement sur une durée de 10 secondes (cf. fiche technique G.09) :
- si la ventilation est inférieure ou égale à 6 mouvements par minute (nouveau-né à la naissance exclu), débuter une ventilation assistée à l'aide d'un insufflateur manuel avec oxygène.
|
Catégories d'âge |
Fréquence des cycles |
|
Adulte |
12 à 20 par minute |
|
Enfant |
20 à 30 par minute |
|
Nourrisson |
30 à 40 par minute |
|
Nouveau-né |
40 à 60 par minute |
- si la ventilation est supérieure à 6 mouvements par minute, estimer l'amplitude, le rythme des mouvements respiratoires, la difficulté à parler ou à compter jusqu'à 5 et les signes d'accompagnement de la détresse ventilatoire (tirage, battement des ailes du nez, bruits anormaux, balancement thoraco-abdominal, cyanose, sueurs/moiteur) (cf. chapitre 3).
Étape C (Circulation) : circulation
Les mesures de sauvegarde permettent le contrôle immédiat d'une hémorragie externe reconnue.
Le bilan primaire se poursuit ensuite par l'appréciation de l'état circulatoire de la victime. Ce dernier peut être apprécié en contrôlant le pouls, la couleur de la peau, sa température et le temps de recoloration cutanée.
- Le pouls (cf. fiche technique G.12)
- si la victime est inconsciente et ne respire pas, une recherche du pouls carotidien sur 10 secondes au plus est immédiatement effectuée.
- si la victime est consciente, la palpation rapide du pouls radial permet sans le chiffrer, d'apprécier globalement sa fréquence (à peu près normale, rapide ou lente), son rythme (régulier ou non) et sa qualité (bien ou mal perçu).
La prise du pouls permet également d'évaluer la pression artérielle : en effet, un pouls radial perçu correspond à une pression artérielle systolique supérieure à 70-80 mmHg. Un pouls carotidien perçu correspond à une pression artérielle systolique supérieure à 60 mmHg.
- La couleur de la peau
La perfusion (vascularisation) normale de la peau lui donne une couleur rosée. La peau devient pâle, grisâtre quand la perfusion est réduite. Une peau pigmentée peut rendre cette évaluation mal aisée. On peut contourner cette difficulté en examinant la couleur des ongles ou celle des muqueuses (lèvres, gencives).
- La température de la peau
Tout comme la couleur de la peau, sa température dépend des conditions ambiantes. Une peau froide peut être le témoin d'une perfusion diminuée. La peau est normalement tiède, ni chaude, ni froide.
- La sueur
Une peau sèche est le témoin d'une perfusion adéquate. Une peau moite peut signaler une mauvaise perfusion.
- Temps de recoloration cutanée (TRC)
Le temps de recoloration cutanée est vérifié en appuyant sur l'ongle, ce qui vide les capillaires visibles de leur sang. La rapidité avec laquelle le sang revient dans les capillaires lorsqu'on relâche la pression est une bonne façon d'estimer la qualité de la perfusion des extrémités. Un TRC supérieur à deux secondes signale une perfusion insuffisante des extrémités, signant une diminution locale ou générale du débit sanguin. Ainsi, le TRC peut être augmenté dans un état de choc (cf. chapitre 6). Néanmoins, d'autres facteurs peuvent augmenter le TRC indépendamment d'un état de choc : le froid, certains médicaments ou maladies des artères. De plus, le choc neurogénique (cf. chapitre 6) ne se traduit pas par une augmentation du TRC. Au total, le TRC garde toute sa place dans l'évaluation circulatoire du patient, mais il n'est pas suffisant pour diagnostiquer une diminution générale du débit sanguin.
Étape D (Disability) : déficit neurologique
L'appréciation de la conscience est réalisée en quelques secondes en posant une question simple à la victime et en lui demandant d'exécuter un ordre simple adapté à son état : « Comment ça va ? Ouvrez les yeux, serrez-moi la main, de quoi vous plaignez-vous ? ».
L'acronyme CVDA est utilisé pour décrire simplement l'état de conscience de la victime au cours du bilan primaire :
|
C |
[Conscient] / Vigilante, éveillée : la victime est-elle spontanément alerte et orientée dans le temps et dans l'espace ? |
|
V |
[Voix] / éponse à une stimulation verbale : pour une victime présentant des troubles de la conscience, répond-elle néanmoins à une stimulation verbale ? |
|
D |
[Douleur] / réponse à la douleur : pour une victime présentant des troubles de la conscience, répond-elle néanmoins à une stimulation douloureuse ? |
|
A |
[Aréactif] / inconsciente, ne répondant à aucun stimulus - pour une victime présentant des troubles de la conscience qui ne répond à aucune stimulation. |
Si la victime ne répond pas et ne réagit pas, elle est inconsciente (coma). Dans ce cas, le matériel de réanimation doit être immédiatement préparé et mis en œuvre, parallèlement à la poursuite du bilan primaire et aux gestes d'urgence à pratiquer.
Si la victime présente des convulsions, il importe de relever ses caractéristiques (cf. chapitre 7).
Si la victime répond ou réagit, elle est consciente, et les réponses qu'elle va donner permettront éventuellement d'identifier sa plainte principale. Il importe notamment de rechercher une perte de connaissance et d'en évaluer la durée.
Chez une victime consciente, la demande d'exécution d'un ordre simple et la réponse à certaines questions (« Bougez les bras, les jambes, vous sentez que je vous touche ? ») permettent de détecter un déficit sensitif ou moteur important, notamment en cas d'accident vasculaire cérébral ou de traumatisme médullaire (moelle épinière).
En cas de suspicion de traumatisme d'un membre, aucun mouvement important ne doit lui être demandé, il faut donc lui faire serrer les mains sans mobiliser les bras.
Enfin, le sapeur-pompier examine les pupilles (cf. chapitre 3) en appréciant :
- la taille : normale, dilatée (mydriase), serrée (myosis) ;
- la symétrie (taille identique des deux pupilles) ;
- la réactivité à la lumière.
Étape E (Exposition) : exposition / environnement
Au cours de son bilan, le sapeur-pompier doit rapidement écarter les vêtements de la victime, permettant une exposition adéquate des lésions éventuelles et un examen clinique de qualité. Sur le terrain, il importe de n'exposer que les parties essentielles afin de ne pas induire ou majorer une hypothermie.
C'est dans l'ambulance, au chaud, à l'abri des regards, que le déshabillage pourra être poursuivi, de façon adaptée à la situation clinique.
À l'issue de l'appréciation rapide des fonctions vitales selon le principe ABCDE, le chef d'agrès doit catégoriser la victime en « Critique » ou « Non Critique » selon l'existence ou non d'une détresse vitale. En cas de victime « Critique », c'est-à-dire présentant une détresse vitale, le chef d'agrès contacte immédiatement la régulation médicale pour demander un moyen de renfort (médical et/ou paramédical).
2. Différents types de bilans primaires
Bilan primaire de la victime consciente
Étape 1 : sauvegarde X - arrêt hémorragie
L'approche de la victime ne diffère pas du cas général.
Étape 2 : A - les voies aériennes supérieures du patient sont appréciées, et libérées le cas échéant.
Toute suspicion de traumatisme crânien ou rachidien doit entraîner un maintien de la tête (cf. fiche technique G.14) quelle que soit la position de la victime.
Si nécessaire, aider la victime à recracher tout corps étranger présent dans la cavité buccale.
Étape 3 : B - ventilation
1Faciliter la ventilation : desserrer ou dégrafer rapidement tout ce qui peut gêner la ventilation.
2Apprécier la ventilation (cf. fiche technique G.09) en notant :
- des difficultés évidentes pour répondre aux questions en enchaînant des phrases complètes ;
- une fréquence respiratoire très rapide, très lente ou irrégulière ;
- d'autres signes accompagnant la détresse respiratoire, visibles lors de ce premier contact : sueurs, cyanose, mains moites, tirage au niveau des muscles du cou.
3Mettre la victime en position (demi-)assise en présence d'une détresse respiratoire : une victime consciente présentant des signes de détresse respiratoire doit immédiatement être mise en position (demi-)assise, si elle n'a pas déjà adopté cette position d'elle-même et si cela est possible (absence de suspicion de fracture du bassin ou du rachis) ;
4Administrer de l'oxygène par inhalation si nécessaire (cf. fiche technique M.07).
Justification de la mise en position (demi-)assise
La position (demi-)assise améliore la respiration. En cas de détresse respiratoire évidente, la victime doit être maintenue dans cette position. Si elle présente simultanément une détresse circulatoire elle doit être installée en position demi-assise (tronc incliné à 45°). Une personne obèse est aussi installée en position demi-assise afin de libérer les mouvements du diaphragme.
Figure 4-4 : installer la victime en position assise et administrer de l'oxygène par inhalation

Étape 4 : C - circulation
1Apprécier la circulation (cf. fiche technique G.12) en notant :
- une pâleur cutanée ;
- une fréquence circulatoire (pouls) normale, très rapide, très lente ou irrégulière, perceptible au niveau de l'artère radiale ou seulement au niveau de l'artère carotidienne ;
- d'autres signes orientant vers une détresse circulatoire : douleur thoracique ou abdominale.
2Allonger immédiatement une victime présentant une détresse circulatoire évidente (pouls radial non perçu), en l'absence de détresse respiratoire. Cette position de repos améliore la circulation notamment au niveau du cerveau.
Dans le cas d'une victime consciente, le bilan ABCDE est quasiment réalisé simultanément et montre l'importance de la première prise de contact du chef d'agrès avec sa victime car elle conditionne bien souvent la suite de l'intervention.
L'appréciation de la qualité de la respiration et de la circulation ne consiste pas à les évaluer précisément mais uniquement à rechercher l'absence de la respiration ou de la circulation, ou les signes d'une détresse évidente qui sont souvent visibles lors de l'interrogatoire de la victime. Cela montre l'importance d'un contact physique avec les mains de la victime et l'observation de son visage car ils sont riches d'enseignements.
Étape 5 : D - détresse neurologique
Apprécier la conscience (CVDA) : une victime qui réagit ou répond aux ordres simples et adaptés à son état, est consciente.
Étape 6 : E - environnement
Protéger la victime contre le froid, la chaleur et les intempéries.
Étape 7 : demander un renfort médicalisé si la victime est critique.
Bilan primaire de la victime inconsciente qui respire sans notion de traumatisme
Une victime qui est immobile, qui ne répond pas aux questions et ne réagit pas à un ordre simple est inconsciente (coma).
Il faut préserver et améliorer sa respiration en assurant rapidement la liberté des voies aériennes supérieures, geste indispensable pour permettre le libre passage de l'air surtout si elle est allongée sur le dos. Une administration d'oxygène par inhalation est réalisée si besoin (cf. fiche technique M.07).
Étape 1 : sauvegarde X - recherche hémorragie
L'approche de la victime ne diffère pas du principe général. Son apparence laisse à penser qu'elle est inconsciente à cause d'un malaise ou d'une maladie, sans aucune notion de traumatisme.
Étape 2 : A et B - voies aériennes supérieures et ventilation
1Retourner la victime si elle est sur le ventre (cf. fiches techniques G.18 et G.19) afin :
- d'assurer la liberté des voies aériennes supérieures ;
- de rechercher avec certitude les signes de ventilation ;
- de réaliser les gestes d'urgence nécessaires.
2Libérer les voies aériennes supérieures (cf. fiches techniques G.06, G.08 et M.03).
3Apprécier la ventilation sur 10 secondes au plus (cf. fiche technique G.09). Si la poitrine se soulève, que d'éventuels bruits ou souffles sont perçus, la victime respire. Lorsqu'une ventilation efficace est détectée, la recherche doit s'interrompre immédiatement pour ne pas retarder la suite de la prise en charge. Il ne faut pas confondre les gasps avec des mouvements respiratoires. En cas de doute, seule la prise de pouls permet de faire la différence.
4Administrer de l'oxygène par inhalation si besoin (cf. fiche technique M.07).
5Surveiller attentivement et en permanence la respiration de la victime : la respiration de la victime doit être surveillée en continu si possible et au minimum toutes les minutes. Pour cela, le sauveteur doit :
- regarder le ventre et la poitrine de la victime se soulever ;
- écouter d'éventuels sons provoqués par la respiration ;
- sentir le soulèvement du thorax avec le plat de sa main.
Figure 4-6 : contrôle de la respiration d'une victime en PLS
Si l'état respiratoire de la victime s'aggrave :
- arrêt respiratoire ;
- fréquence inférieure à 6 mouvements par minute ;
- pause supérieure à 10 secondes.
Le sauveteur doit alors replacer rapidement la victime sur le dos et pratiquer les gestes qui s'imposent (cf. chapitre 6 et chapitre 7).
Figure 4-7 : aspiration des secrétions d'une victime en PLS

Étape 3 : C - circulation
1Apprécier la circulation sur 10 secondes (cf. fiche technique G.12).
2Administrer de l'oxygène par inhalation si besoin (cf. fiche technique M.07).
Étape 4 : D - détresse neurologique
Apprécier la conscience (CVDA) : la victime ne répond pas aux questions et ne réagit pas aux ordres simples, elle est inconsciente (coma).
Placer immédiatement la victime en position latérale de sécurité (cf. fiche technique G.15). Dans le cas d'une victime malade, la mise en PLS peut, même en équipe, être réalisée par un seul équipier.
Figure 4-5 : placer la victime en PLS
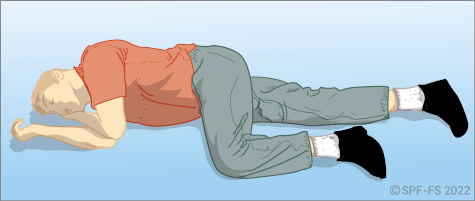
Étape 5 : E - exposition
Protéger la victime contre le froid, la chaleur et les intempéries.
Étape 6 : la victime est critique, demander un renfort médicalisé.
Cas du sauveteur isolé
Le sapeur-pompier isolé doit adapter cette conduite à tenir et en particulier réaliser :
- un retournement en urgence seul si nécessaire (cf. fiche technique G.19) ;
- une mise en PLS à un sauveteur (cf. fiche technique G.15).
Bilan primaire de la victime inconsciente qui respire avec notion de traumatisme
Chez toute victime inconsciente suspecte d'un traumatisme, tous les gestes de secours doivent être effectués en essayant de limiter l'aggravation d'une éventuelle lésion de la colonne cervicale.
Étape 1 : sauvegarde - recherche hémorragie
L'approche de la victime ne diffère pas du principe général.
Les circonstances et son apparence laissent à penser qu'elle est inconsciente et qu'elle semble victime d'un traumatisme. Dans le doute, ou lorsque les circonstances ne sont pas connues, toute victime inconsciente est considérée comme traumatisée.
Maintenir immédiatement la tête de la victime après une remise en position neutre si nécessaire (cf. fiche technique G.14). De principe, l'abord de la victime se fait de face afin d'éviter que la victime ne tourne la tête vers le sauveteur.
Étape 2 : A et B - voies aériennes supérieures, protection de la colonne cervicale et ventilation
1Retourner systématiquement la victime porteuse ou non d'un casque de protection lorsqu'elle est allongée sur le ventre (cf. fiches techniques G.18 et G.19). En équipe, le retournement s'effectue obligatoirement à deux sauveteurs.
2Retirer systématiquement le casque de protection. Ce retrait est obligatoirement réalisé à deux lorsque les sapeurs-pompiers interviennent en équipe (cf. fiche technique G.16) afin de limiter la mobilisation de la tête et de la nuque de la victime. S'il intervient seul, le sapeur-pompier doit également assurer ce retrait (cf. fiche technique G.17).
Figure 4-8 : retrait du casque

3Libérer les voies aériennes supérieures si nécessaire : dans ce cas, la bascule prudente de la tête en arrière est remplacée par une subluxation mandibulaire seule (cf. fiche technique G.07), afin de ne pas entraîner une extension du cou pouvant aggraver une fracture du rachis cervical. Le reste de la libération des voies aériennes est inchangé.
4Apprécier la ventilation sur 10 secondes au plus (cf. fiche technique G.09).
Lorsqu'une ventilation efficace est détectée, la recherche doit s'interrompre immédiatement pour ne pas retarder la suite de la prise en charge.
Figure 4-9 : appréciation de la respiration chez une victime inconsciente traumatisée
5Administrer de l'oxygène par inhalation si nécessaire (cf. fiche technique M.07).
6Surveiller attentivement et en permanence la respiration de la victime.
Étape 3 : C - circulation
L'appréciation de la circulation est réalisée sur 10 secondes.(cf. fiche technique G.12) (Si une recherche de pouls est pratiquée chez une victime ayant perdu connaissance et qui ne respire pas, elle doit être effectuée en même temps que la recherche d'une respiration.)
Étape 4 : D - déficit neurologique
1Apprécier la conscience (CVDA) : la victime ne répond pas aux questions et ne réagit pas aux ordres simples, elle est inconsciente (coma).
2Initier l'immobilisation sur MID.
Placer un collier cervical si nécessaire tout en assurant le maintien de la tête (cf. fiche technique I.01). À défaut de matériel ou par nécessité de poursuivre une subluxation de la mandibule, le maintien de la tête sera réalisé sans collier cervical.
Une victime inconsciente traumatisée cumule deux risques dont la gestion est a priori contradictoire dans les techniques mises en œuvre : l'inconscience (donc un risque pour la perméabilité et la protection des voies aériennes supérieures) et la suspicion de lésion rachidienne instable.
Ainsi, le principe général est de laisser toute victime inconsciente traumatisée, immobilisée sur un MID à plat dos, sous la surveillance permanente de deux secouristes disposant d'un aspirateur de mucosités efficace immédiatementprêt à être utilisé (cf. fiche technique M.03).
À défaut de pouvoir mettre en ouvre cette technique (secouristes en nombre insuffisant ou non formés, pas de MID, pas d'aspirateur de mucosités efficace à proximité immédiate, victimes multiples etc.), la victime sera mise en PLS dans le respect des principes suivants. Le secouriste effectue une palpation sommaire (afin d'apprécier tout traumatisme évident permettant de déterminer le côté de la mise en PLS). La mise en PLS s'effectue systématiquement à 2 secouristes ou plus (sauf en présence de nombreuses victimes où la technique est réalisée seule), en stabilisant +/- restriction du rachis cervical (si la restriction par collier cervical s'était avérée nécessaire, alors ne pas retirer celui-ci par la suite).
Figure 4-10 : mise en PLS d'une victime avec suspicion de traumatisme

Étape 5 : E - exposition
Protéger la victime contre le froid, la chaleur ou les intempéries.
Étape 6 : demander un renfort médicalisé
Cas du sauveteur isolé
Le sapeur-pompier isolé doit adapter cette conduite à tenir et en particulier réaliser :
- un retournement en urgence seul (cf. fiche technique G.19) ;
- un retrait du casque seul (cf. fiche technique G.17) ;
- la libération des voies aériennes supérieures se fera au moyen d'une élévation du menton seul qui sera maintenue durant l'appréciation de la respiration. À l'issue de cette appréciation, le maintien de la tête pourra être relâché pour la mise en PLS de la victime ;
- une mise en PLS à un sauveteur (cf. fiche technique G.15).
Bilan primaire de la victime en arrêt cardiaque (sauf le nouveau-né à la naissance)
Étape 1 : sauvegarde
L'approche de la victime ne diffère pas du cas général. Il faut effectuer un maintien de la tête s'il existe une notion de traumatisme. Dans le doute ou lorsque les circonstances ne sont pas connues, toute victime inconsciente est considérée comme traumatisée.
Étape 2 : A et B - voies aériennes et ventilation
1Retourner la victime lorsqu'elle est allongée sur le ventre (cf. fiches techniques G.18 et G.19).
2Retirer systématiquement le casque de protection (cf. fiche technique G.16).
3Libérer les voies aériennes supérieures (cf. fiches techniques G.06 à G.08).
4Apprécier la ventilation sur 10 secondes au plus (cf. fiche technique G.09). Après ce laps de temps, si la poitrine (ou le haut de l'abdomen) ne se soulève pas, aucun bruit ou souffle n'est perçu, elle est donc en arrêt respiratoire. Il ne faut pas confondre les gasps avec des mouvements respiratoires.
5Pratiquer cinq insufflations s'il s'agit d'un nouveau-né, d'un nourrisson, d'un enfant ou d'un noyé, en étant particulièrement attentif aux réactions éventuelles de la victime (mouvement, toux, reprise de la ventilation) (cf. fiche technique M.08).
Étape 3 : C - circulation
1Apprécier la présence du pouls carotidien sur 10 secondes au plus (cf. fiche technique G.12). Si après ce laps de temps, aucun pouls certain n'est perçu, la victime est en arrêt cardiaque. Dans la plupart des cas, le travail en équipe permet une prise de pouls simultanée à la recherche de respiration afin de raccourcir le délai de mise en œuvre de la RCP.
2Débuter immédiatement une réanimation cardio- pulmonaire (cf. chapitre 6.2).
Étape 4 : Demander un renfort médicalisé.
Étape 5 : D - détresse neurologique
La victime est inconsciente.
Apprécier l'état des pupilles (cf. chapitre 3).
Cas du sauveteur isolé
Le sapeur-pompier isolé doit adapter cette conduite à tenir et en particulier réaliser :
- un retournement en urgence seul si nécessaire (cf. fiche technique G.19) ;
- un retrait du casque seul (cf. fiche technique G.17);
- une alerte immédiate dès la découverte de l'arrêt cardiaque sauf dans les cas particuliers du noyé, de l'enfant, du nourrisson et du nouveau-né (cf. chapitre 6 et chapitre 12)
Figure 4-11 : bilan primaire

1. Généralités
Le bilan secondaire est effectué uniquement après le bilan circonstanciel et le bilan primaire, une fois que les lésions menaçant la vie ont été identifiées et traitées, et que les manœuvres de réanimation ont été initiées.
Le bilan secondaire est effectué :
- pour permettre au médecin régulateur d'évaluer l'état de gravité de la victime, et si possible de poser un diagnostic lorsque les bilans circonstanciels et primaires ne permettent pas de le faire. En ceci, le bilan secondaire permet également d'identifier des détresses vitales qui ne seraient pas apparues au cours du bilan primaire ;
- en attendant un moyen médicalisé, une fois les gestes de secours d'urgence réalisés, afin d'affiner et de compléter les données recueillies au cours des bilans circonstanciel et primaire.
Il permet :
- une prise en charge adaptée de la victime ;
- la préparation d'une éventuelle aide à la médicalisation des secours.
La demande d'un moyen médicalisé ne dispense en aucun cas de la réalisation d'un bilan secondaire.
Le bilan secondaire comporte la mesure des constantes vitales, l'interrogatoire approfondi (CCLID MHTA) et l'examen complet de la tête aux pieds.
2. Mesure des constantes B, C, D
Si le bilan primaire permet une appréciation des constantes vitales, ces dernières seront mesurées précisément lors du bilan secondaire.
- Il faut systématiquement mesurer :
- la saturation pulsée en oxygène (cf. fiche technique M.11) ;
- la fréquence ventilatoire sur 1 minute (cf. fiche technique G.09) ;
- la pression artérielle : la mesure de la pression artérielle aux deux bras sera privilégiée par l'utilisation d'un tensiomètre électronique. (cf. fiche technique M.18). Cette mesure est plus fiable que la mesure manuelle. En cas de dysfonctionnement de l'appareil, la mesure de la pression artérielle est effectuée au moyen d'un tensiomètre manuel ;
- la fréquence cardiaque sur 1 minute ;
- CVDA
- Selon les circonstances, il convient de mesurer :
- la température corporelle (cf. fiche technique M.20) en présence de :
- victime non traumatique critique,
- peau chaude avec un aspect rougeâtre,
- suspicion d'hypothermie (séjour prolongé au sol, exposition au froid) ;
- la glycémie : elle doit être mesurée (cf. fiche technique M.19) chez toute victime présentant :
- un trouble ou une détresse neurologique,
- un trouble du comportement,
- une alcoolisation,
- un malaise,
- un diabète connu ;
- l'échelle numérique de la douleur : elle doit être évaluée pour toute victime présentant une douleur (cf. chapitre 3.4) ;
- l'HbCO : la mesure (cf. fiche technique M.12) est exprimée en % d'HbCO. Il est recherché lors de suspicion d'intoxication au CO (malaises collectifs…), d'inhalation de fumée (cf. chapitre 11) ;
- la température corporelle (cf. fiche technique M.20) en présence de :
3. Interrogatoire (CCLID MHTA) E, F
L'interrogatoire est réalisé. Il comprend les données suivantes :
|
C |
[Circonstances] |
|
C |
[Caractéristique du trouble ressenti] |
|
L |
[Localisation] |
|
I |
[Intensité] |
|
D |
[Douleur] |
|
|
|
|
|
|
|
|
|
|
M |
[Maladie] |
|
H |
[Hospitalisation] |
|
T |
[Traitement] |
|
A |
[Allergie] |
L'analyse de la plainte peut déjà avoir été partiellement réalisée lors du bilan circonstanciel lorsque le chef d'agrès demande ce qui s'est passé et ce qui a motivé la demande de secours.
La recherche d'allergies, des traitements pris et des facteurs de risque a un impact direct sur la détection, l'appréciation de la sévérité et la prise en charge médicale de la victime.
4. Examen complet de la tête aux pieds
La recherche s'effectue en examinant et en palpant doucement la victime de la tête aux pieds, afin de mettre en évidence les signes particuliers suivants :
- des déformations ou des douleurs spontanées ou provoquées par la palpation au niveau du crâne, de la face, de la colonne vertébrale, des membres supérieurs, du thorax, de l'abdomen, du bassin et des membres inférieurs ;
- des signes de traumatisme de membre ou d'articulation :
- une impotence fonctionnelle,
- fractures fermées, ouvertes, déplacées ou non, luxation…,
- une perte de motricité ou de sensibilité,
- une disparition d'un pouls,
- une diminution de la température, pâleur de l'extrémité ;
- des saignements au niveau du nez, de la bouche, de l'intérieur de l'oreille ;
- des hématomes ;
- des plaies plus ou moins profondes (attention aux plaies du thorax et de l'abdomen qui peuvent paraître insignifiantes et qui sont souvent pénétrantes) ;
- des brûlures.
La présence d'un ou de plusieurs signes doit entraîner la recherche des signes spécifiques de l'atteinte suspectée.
Tous ces éléments de bilan sont détaillés dans le chapitre sémiologie.
La surveillance permet de suivre l'évolution de l'état de la victime, l'efficacité des gestes de secours effectués et d'envisager, une éventuelle adaptation de sa prise en charge. Le chef d'agrès est responsable de la surveillance de la victime. Il l'assure lui-même ou la fait assurer par un de ses équipiers si l'état de la victime le permet en spécifiant quels signes ou paramètres sont prioritaires et doivent impérativement être surveillés. Elle débute dès la fin du bilan primaire et doit être assurée de façon permanente jusqu'à la fin de sa prise en charge (présence d'une équipe médicale ou transfert vers la structure des urgences d'accueil).
Elle doit être permanente et d'autant plus stricte qu'il existe un potentiel d'aggravation (cinétique violente d'un accident de circulation sans lésion immédiatement décelable, intoxication médicamenteuse récente avec un CVDA).
De façon générale, le sapeur-pompier doit durant cette phase :
- parler à la victime, en lui expliquant ce qui se passe pour la réconforter ;
- rechercher une modification de ses plaintes ;
- contrôler la qualité de la fonction respiratoire et circulatoire ;
- apprécier l'aspect de sa peau et de ses conjonctives ;
- apprécier son état de conscience ;
- contrôler l'évolution des signes particuliers relevés lors du bilan.
Une attention particulière doit être apportée après les opérations de brancardage, avant le début du transport et pendant celui-ci, car ces étapes peuvent être génératrices d'aggravation pour la victime.
Un relevé des paramètres vitaux (fréquence respiratoire, SpO2 , fréquence cardiaque, pression artérielle, CVDA, échelle numérique) doit être effectué régulièrement et noté sur la fiche bilan :
- avant le début du transport ;
- pendant le transport ;
- avant de confier la victime au personnel de la structure d'accueil afin de lui transmettre un état actualisé du bilan.
En cas d'aggravation de l'état de la victime, le chef d'agrès doit de nouveau effectuer, soit un bilan succinct si la détresse est évidente (arrêt cardiaque), soit un bilan complet dans les autres cas, accompagné des gestes adaptés, avant de recontacter rapidement la régulation médicale.
Si cette aggravation se produit durant le transport, le chef d'agrès effectue le bilan et les gestes adaptés nécessaires et recontacte sans délai la régulation médicale quelle que soit la distance qui le sépare de la structure d'accueil de destination. Le médecin régulateur, en fonction du type d'aggravation, décide alors des suites à donner.
Le moniteur multiparamétrique assure une surveillance régulière de différents paramètres vitaux de la victime.
Il permet de mesurer la tension artérielle, l'oxymétrie de pouls et de surveiller en temps réel le rythme et la fréquence cardiaque. Selon les appareils, il peut également fournir la fréquence respiratoire de manière continue.
La surveillance électrocardoscopique permet à l'équipage VSAV de repérer très rapidement tout changement de la fréquence cardiaque (bradycardie ou tachycardie) et/ou de repérer toute évolution du rythme cardiaque (pouls irrégulier par exemple). Pour que cette surveillance soit efficace, il faut que le brassard à tension, le capteur d'oxymétrie et les électrodes soient correctement positionnées (cf. fiche technique M.25).
Parallèlement à l'utilisation de ce matériel, l'équipage VSAV doit continuellement surveiller la victime afin de repérer les évolutions que l'appareil ne peut pas mesurer (dégradation de l'état de conscience, cyanoses, pâleurs, apparitions de douleurs…).
Figure 4-12 : la surveillance

1. Généralités
Après l'examen de la situation et de la ou des victimes, les sapeurs-pompiers doivent systématiquement transmettre un bilan à la régulation médicale. Il s'agit d'un échange verbal entre le chef d'agrès et la régulation médicale qui a pour but :
- d'apporter un avis médical ;
- de définir les modalités de la prise en charge de la victime ;
- de disposer d'un conseil technique ;
- d'effectuer un contrôle de la prise en charge.
Le bilan ne présente un intérêt que s'il est transmis au moment de la prise en charge de la victime et non après que celle-ci a été transportée. Il ne doit donc pas être transmis au moment où la prise en charge est déjà achevée (victime déjà conditionnée dans le VSAV). Il ne correspondrait alors qu'à une simple formalité dépourvue de sa finalité principale.
Lorsque des circonstances exceptionnelles ne permettent pas au chef d'agrès de transmettre un bilan dans un délai raisonnable au regard de la situation, l'intervention est alors effectuée au mieux des intérêts et de la sécurité du patient. Le bilan est transmis dès que possible à la régulation médicale.
Le bilan est normalement transmis par le chef d'agrès. Dans le cadre de la formation permanente de ses subordonnés, le chef d'agrès peut, exceptionnellement et quand la situation le permet, en confier la transmission sous sa surveillance à un équipier qui doit alors se présenter comme tel à la régulation médicale. Le chef d'agrès conserve toutefois la responsabilité des informations transmises.
Lors d'une (para)médicalisation et indépendamment du message d'ambiance ou des renforts éventuellement demandés à l'issu du bilan primaire, le bilan à la régulation médicale est transmis par le médecin ou l'infirmier de sapeur-pompier.
À l'issue de la transmission, la victime :
- est laissée sur place si :
- son état ne nécessite pas de soins particuliers,
- ne nécessitant pas d'hospitalisation, un médecin est dépêché sur place,
- elle est confiée à un autre service (forces de l'ordre…),
- elle refuse son transport en milieu hospitalier, contre l'avis du médecin régulateur,
- elle est décédée ;
- est hospitalisée :
- avec un VSAV,
- avec un moyen médicalisé ou paramédicalisé,
- contre son gré,
- exceptionnellement par un moyen personnel.
2. Modalités de contact
Selon la nature de la situation rencontrée par le chef d'agrès, le bilan est transmis selon les modalités normale ou urgente définies au paragraphe suivant. En cas d'impossibilité de contacter la régulation médicale, une demande de moyen médicalisé peut être exprimée directement au CTA-CODIS.
Les bilans sont le plus souvent reçus par un assistant de régulation médicale (ARM) sous la supervision directe d'un médecin régulateur. Lorsque le bilan ne présente pas de difficulté particulière, la décision proposée par l'ARM est validée par le médecin. Lorsqu'il est de nature plus complexe, l'ARM transfère le bilan au médecin régulateur qui peut, s'il le juge utile, s'entretenir directement avec le patient pour l'interroger lui-même.
À tout moment, le chef d'agrès peut demander, s'il le juge nécessaire, d'être mis directement en contact avec le médecin régulateur.
3. Modes de transmission
Le bilan est transmis à la régulation médicale préférentiellement par radio, éventuellement par téléphone.
- par radio via la fréquence SSU. Il existe deux procédures :
- normale (défaillance du réseau téléphonique) : « SAMU, de VSAV de [CS], parlez ». Lorsque le chef d'agrès a l'autorisation de la régulation, il transmet alors son bilan ;
- urgente : « URGENT, URGENT, URGENT ! SAMU, de VSAV de [CS], parlez ». Lorsque le chef d'agrès a l'autorisation de la régulation, il poursuit selon le message suivant : « SAMU, de VSAV de [CS] demande une médicalisation pour [homme, femme, enfant, nourrisson] [âge approximatif] pour [État : arrêt cardiaque, coma, traumatisé sévère…] suite à [motif] ».
4. Contenu du bilan transmis
Le chef d'agrès est, sur intervention, les « yeux et les oreilles » du médecin régulateur. Lors de la transmission de son bilan, il doit, au-delà de la simple énumération des paramètres qu'il a évalués, s'attacher à présenter une synthèse du bilan effectué en adéquation avec la pathologie de la victime et faire ressortir à son interlocuteur le processus logique qu'il a suivi durant son intervention.
Le bilan transmis suit le plan de la fiche bilan.
Les items transmis sont, en fonction du type d'intervention :
- le nom de l'engin, CS d'appartenance ;
- l'adresse et le motif figurant sur son ordre de départ ;
- le bilan circonstanciel s'il apporte des informations pertinentes pour l'analyse du bilan par le médecin régulateur ;
- le bilan primaire ;
- le bilan secondaire :
- la mesure des constantes vitales ;
- l'interrogatoire complet ;
- l'examen de la tête aux pieds.
- les renseignements concernant les gestes de secours réalisés ou en cours d'exécution.
Les différents items du bilan secondaire doivent être recherchés, hiérarchisés et transmis en fonction du trouble ou de la détresse principale. Ces derniers, ainsi que toute constante anormale, doivent être décrits ou signalés en priorité lors de la transmission du bilan.
Hormis la diffusion d'un certain nombre d'informations, la transmission du bilan doit également être un échange factuel, franc et non orienté qui doit permettre à la personne qui le reçoit de se faire sa propre opinion sur l'état de la victime. Il doit également permettre au médecin de se faire une idée de l'état de la victime et éventuellement de poser un diagnostic.
Étant enregistré, cet échange doit rester professionnel et aucun avis personnel sur la ou les victimes ne doit y figurer s'ils n'apportent pas d'intérêt dans la compréhension du bilan.
La fiche bilan est horodatée. L'original de la fiche bilan est transmis avec le patient, après signature du personnel de la structure d'accueil ou du médecin receveur.
Le duplicata est transmis au Service de Santé et de Secours Médical.
L'aide à la prise d'un médicament
Dans certaines circonstances, les équipes de secours peuvent aider le patient à prendre un médicament soit pour traiter un symptôme (douleur, détresse respiratoire), soit pour éviter l'aggravation en attendant les secours médicalisés.
Il faut dans tous les cas que le médicament :
- soit prescrit au patient (ordonnance à son nom) ou administré à la demande sur avis du médecin régulateur ;
- soit adapté aux troubles observés ;
- corresponde à la forme, la dose et le mode d'administration prescrits ;
- ne soit pas périmé.
Il faut en outre :
- que ce médicament soit administré dans des circonstances précises, normalement connues du patient ;
- qu'il ait un délai d'action rapide (quelques minutes) ;
- que l'administration (nom et posologie) soit notée sur la fiche bilan ;
- et que les effets sur la victime soient particulièrement surveillés (amélioration, aggravation) et notés sur la fiche bilan.
L'oxygène médical est le seul médicament, possédé par les équipes de prompt secours, qui peut être administré sans avis préalable du médecin régulateur en cas de détresse vitale.
Il s'agit d'une étape importante dans la prise en charge du patient car elle permet à l'équipe (para)médicale de gagner du temps, surtout quand les pathologies nécessitent un transport rapide vers la structure d'accueil (infarctus* du myocarde, hémorragie, traumatismes sévères…).
En présence d'une détresse imposant la (para)médicalisation et après avoir effectué les gestes d'urgence qui s'imposent, le chef d'agrès effectue les actions suivantes.
Avant l'arrivée de l'équipe (para)médicale
1Faire de la place pour que l'équipe (para)médicale puisse travailler et déplacer rapidement la victime si l'endroit est trop exigu, en particulier pour l'arrêt cardiaque ;
2Envoyer un équipier attendre l'équipe (para)médicale en cas d'accès difficile, et systématiquement si des personnels sont inemployés.
À l'arrivée de l'équipe (para)médicale et pendant la phase de conditionnement
1Transmettre le bilan à l'équipe (para)médicale.
2Anticiper le mode de brancardage (chaise, matelas coquille…) en accord avec le médecin ou l'infirmier sur place. Prévoir également des moyens techniques complémentaires (EPA, BEA, GRIMP, escorte…) si l'état de la victime et les difficultés de brancardage l'impose.
Lors de l'évacuation de la victime
Si le transport n'est pas médicalisé, le médecin ou l'infirmier transmet les consignes spécifiques de surveillance au chef d'agrès. Après le départ du personnel médical, le chef d'agrès redevient seul responsable de la surveillance de la victime (cf. chapitre 1.4).
Si le transport est (para)médicalisé, le médecin et/ou l'infirmier prennent place dans la cellule du VSAV.
Rédaction de la fiche bilan
La rédaction d'une fiche bilan est une obligation médico-légale.
Cette fiche bilan est remplie de façon exhaustive pour toute victime y compris lorsque la victime est laissée sur place (hors particularité d'un plan NOVI (cf. chapitre 19)).
Elle doit indiquer les résultats des bilans successifs, horodatés, ainsi que les actions menées. Elle est transmise (original ou copie) à la structure d'accueil de la victime. En cas de non-transport, elle peut être laissée à la victime secourue. La fiche (original ou copie) doit être conservée par le service de secours.
La rédaction de la fiche bilan ainsi que la transmission du bilan de la victime sont sous la responsabilité du chef d'agrès du VSAV.
En cas de renfort par :
- le SSSM : le MSP ou l'ISP participant à l'intervention a la responsabilité de transcrire les faits et gestes entrepris sur une fiche bilan, que ce soit celle du VSAV ou une fiche complémentaire. Dans ce cas les deux fiches seront associées pour être transmises ;
- un SMUR : la présence d'un SMUR sur les lieux ne dispense pas le chef d'agrès de rédiger la fiche bilan. Il ne s'agit pas pour lui de recopier la fiche bilan du SMUR mais bien de noter le bilan, les faits et gestes réalisées par les sapeurs-pompiers.
Procédure 4.1 : bilan circonstanciel
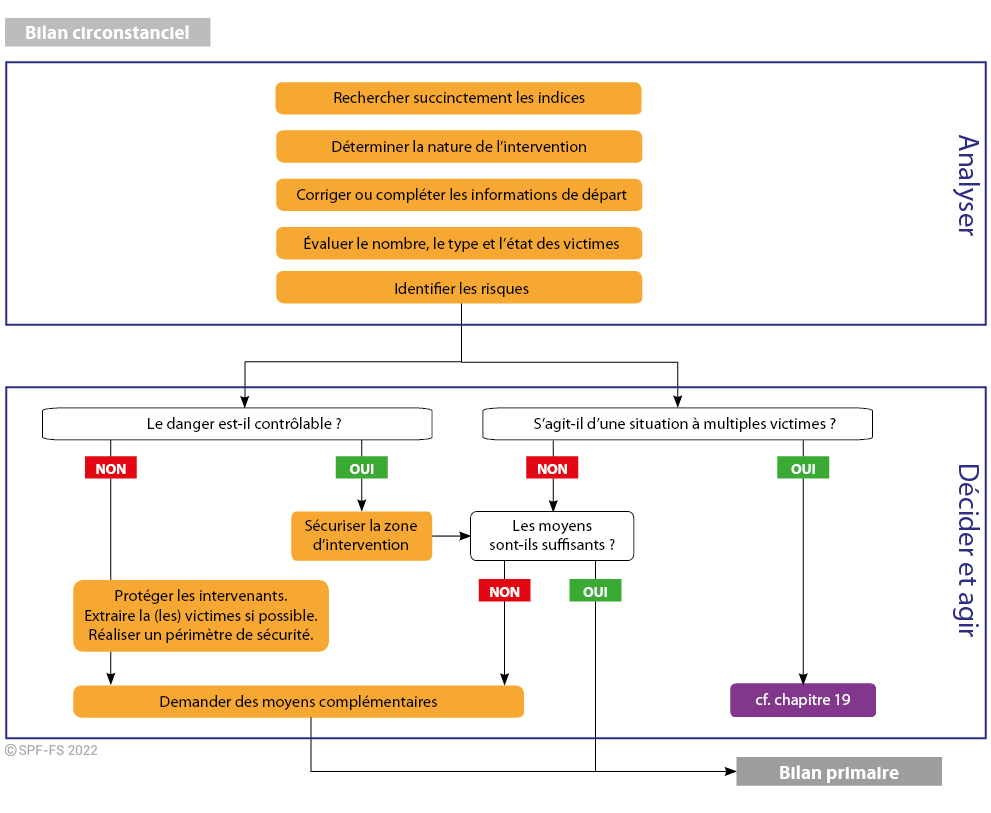
Procédure 4.2 : bilan primaire, évaluation de la criticité
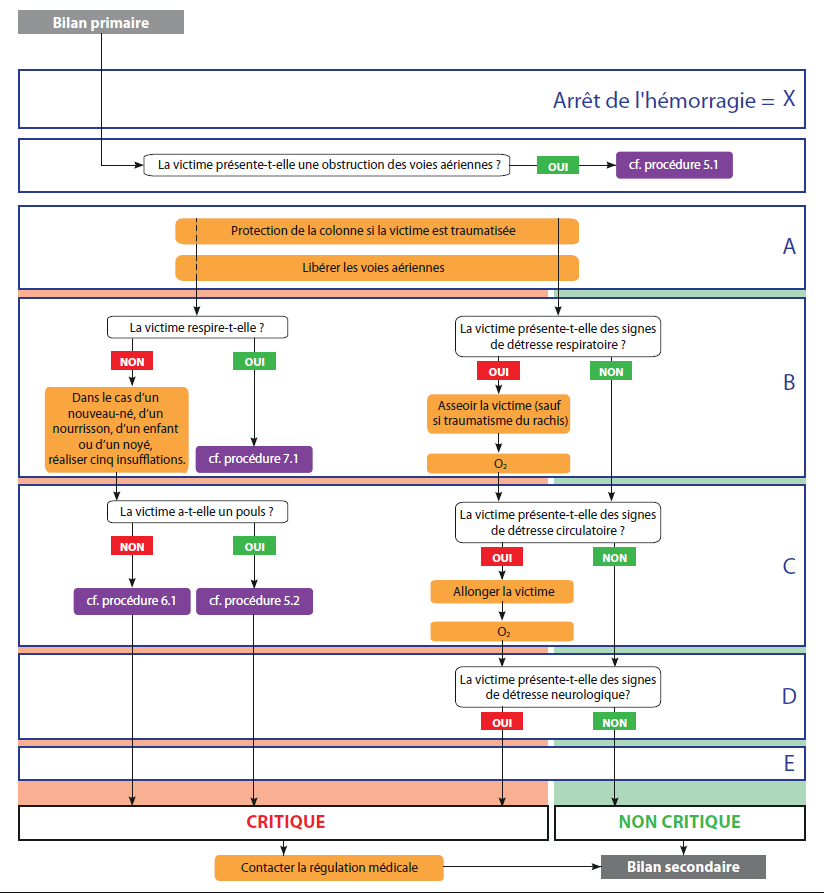
Procédure 4.3 : bilan secondaire
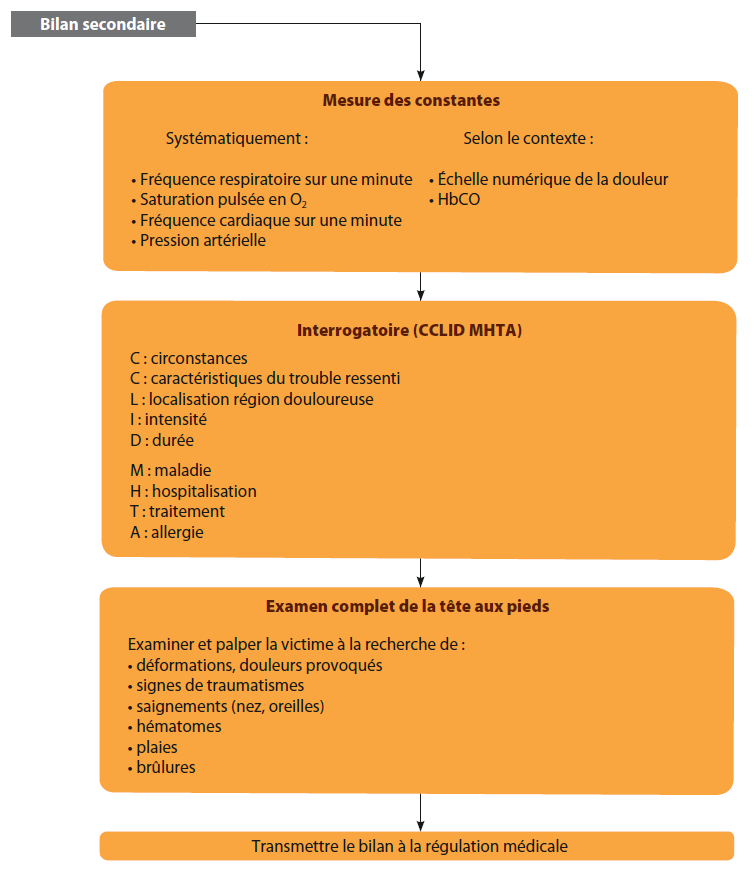
Procédure 4.4 : récapitulatif du bilan
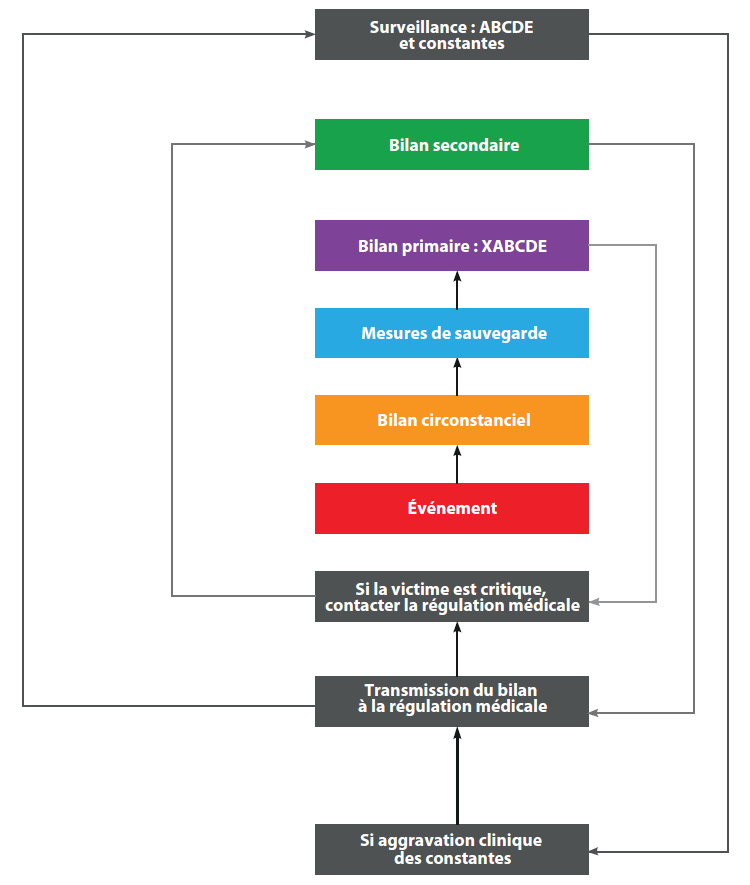
Chapitre 5
Troubles et détresses respiratoires
5.1 Généralités
1. Définitions et causes
2. Signes généraux des troubles et des détresses respiratoires
3. Conduite à tenir générale
5.2 L'obstruction brutale des voies aériennes par un corps étranger
1. Généralités
2. L'obstruction complète
Généralités et causes
Signes spécifiques
Conduite à tenir
3. L'obstruction partielle
Généralités
Signes spécifiques
Conduite à tenir
5.3 L'arrêt respiratoire
1. Généralités
2. Signes spécifiques
3. Conduite à tenir
5.4 Les principales pathologies respiratoires
1. L'asthme
Généralités
Signes spécifiques
Conduite à tenir
2. L'œdème aigu du poumon
Généralités
Signes spécifiques
Conduite à tenir
3. La décompensation d'une insuffisance respiratoire chronique
Généralités
Signes spécifiques
Conduite à tenir
4. L'œdème des voies aériennes supérieures
Généralités
Signes spécifiques
Conduite à tenir
5. Les autres pathologies respiratoires
Le pneumothorax, l'hémothorax
La dépression des centres nerveux respiratoires
L'inhalation du contenu de l'estomac
Procédure 5.1 : prise en charge d'une victime présentant une obstruction brutale des voies aériennes
Procédure 5.2 : prise en charge d'une victime présentant un arrêt respiratoire
1. Définitions et causes
On appelle détresse respiratoire une atteinte de la fonction respiratoire dont l'évolution peut affecter, à court terme, les autres fonctions vitales de l'organisme (fonction circulatoire, fonction neurologique) et conduire au décès de la victime.
Si l'arrêt respiratoire est une détresse respiratoire majeure qui relève de gestes de secours immédiats, il existe un certain nombre de situations où une victime peut présenter des signes visibles de détresse respiratoire sans qu'elle soit, pour autant, en arrêt respiratoire.
Les trois fonctions vitales sont étroitement liées et une altération de la fonction respiratoire entraîne, plus ou moins rapidement, une perturbation des autres.
De très nombreuses situations peuvent entraîner une détresse respiratoire :
- une insuffisance d'oxygène dans l'air inspiré :
- inhalation de fumées d'incendie,
- confinement dans un local non ventilé,
- hypoxie* d'altitude… ;
- une insuffisance du débit d'air dans les poumons :
- crise d'asthme grave, décompensation d'une insuffisance respiratoire chronique,
- traumatisme du thorax,
- ablation* pulmonaire chirurgicale,
- obstruction des voies aériennes par inhalation d'un corps étranger ou chute de la langue en arrière, traumatisme du cou, réaction allergique, épiglottite*… ;
- une perturbation des échanges gazeux alvéolaires :
- infection pulmonaire,
- noyade,
- œdème du poumon,
- embolie pulmonaire,
- inhalation de produits suffocants… ;
- une perturbation des échanges gazeux cellulaires :
- intoxication par le monoxyde de carbone,
- intoxication par les fumées d'incendie… ;
- une atteinte des commandes nerveuses de la respiration :
- accident vasculaire cérébral,
- traumatisme crânien,
- intoxication par certains médicaments ou drogues (overdose).
2. Signes généraux des troubles et des détresses respiratoires
La quasi-totalité des détresses respiratoires se manifeste par des signes communs qui peuvent être présents de façon isolés ou associés et dont la recherche doit être systématique.
Lorsque la victime est consciente, les signes de détresse respiratoire sont repérés par le secouriste, grâce aux dires de la victime si elle parle, mais aussi à ce qu'il voit et à ce qu'il entend.
- Ce que la victime dit (plaintes) :
- je suis gêné ou j'ai du mal à respirer ;
- j'étouffe ;
- j'ai mal quand je respire.
- Les signes respiratoires :
- polypnée*, respiration rapide et superficielle ;
- bradypnée* ;
- impossibilité ou difficulté à parler qui peut être évaluée par la capacité de la victime à compter jusqu'à dix sans reprendre sa respiration (très grave si inférieur à cinq) ;
- battements des ailes du nez ;
- tirage ;
- balancement thoraco-abdominal ;
- bruits respiratoires anormaux ;
- baisse de la saturation en oxygène.
- L'aspect de la peau :
- cyanose ;
- sueurs ;
- moiteur.
- Les autres signes dus à l'interaction des grandes fonctions vitales :
- signes cardio-vasculaires associés : tachycardie, hypertension artérielle (signes de tentatives de compensation du système circulatoire), douleur thoracique évoquant une souffrance myocardique due à l'hypoxie* ;
- signes de souffrance cérébrale : anxiété, agitation, somnolence, coma.
- signes de fatigue, épuisement.
3. Conduite à tenir générale
La conduite à tenir générale sur les détresses respiratoires consiste à :
1Libérer les voies aériennes supérieures.
2Apprécier la fonction ventilatoire (cf. fiche technique G.09).
3Mettre impérativement en position (demi-)assise toute victime consciente et ne jamais l'allonger.
4Laisser au repos strict, interdire tout effort
5Administrer de l'oxygène, si nécessaire (cf. fiche technique M.07).
6Évaluer les autres fonctions vitales.
7Protéger la victime contre le froid ou les intempéries.
8Calmer et rassurer la victime.
Figure 5-1: position d'attente de la détresse respiratoire
1. Généralités
Un corps étranger peut passer accidentellement dans les voies respiratoires à l'occasion d'une inspiration ou d'une fausse route.
Les corps étrangers qui sont le plus souvent à l'origine d'une obstruction des voies aériennes sont les aliments (noix, cacahuète, carotte…) ou des objets (aimants de magnets, jouets…). L'obstruction, particulièrement fréquente chez l'enfant, se produit le plus souvent lorsque la personne est en train de manger, de boire ou de porter un objet à la bouche.
L'obstruction des voies aériennes peut être :
- complète : la respiration n'est plus efficace voire impossible. La quantité d'oxygène atteignant les poumons est nulle ou insignifiante. C'est une urgence qui peut entraîner la mort de la victime en quelques minutes si aucun geste de secours n'est réalisé immédiatement ;
- partielle : le passage de l'air dans les voies aériennes est perturbé mais n'est pas interrompu. Elle peut évoluer vers une obstruction totale et avoir les mêmes conséquences.
2. L'obstruction complète
Généralités et causes
Le corps étranger peut être bloqué au niveau du pharynx, du larynx ou, plus grave, au niveau de la trachée. Sans désobstruction immédiate, l'organisme est très rapidement privé d'oxygène, la victime devient cyanosée, perd connaissance et le cœur s'arrête en quelques minutes.
Des facteurs de risques exposent à la survenue d'une obstruction brutale des voies aériennes (OBVA) et peuvent entraîner une détresse respiratoire, tels que :
- des maladies neurologiques qui diminuent ou altèrent la déglutition ou la toux ;
- la démence ;
- la prise de médicaments, alcool ou drogues ;
- une mauvaise dentition.
Figure 5-2 : obstruction complète des voies aériennes
Signes spécifiques
La victime est consciente, présente une détresse vitale immédiate et elle :
- ne peut plus parler ni faire un signe « oui » de la tête lorsqu'on lui demande si elle s'étouffe ;
- ne peut pas crier s'il s'agit d'un enfant ;
- aucun son n'est audible hormis, parfois, le bruit de l'effort respiratoire (obstruction quasi-totale) ;
- garde la bouche ouverte ;
- ne peut pas tousser ;
- ne peut pas respirer ou présente une toux inefficace associée à des signes de fatigue.
Figure 5-3 : signographie d'une obstruction complète des voies aériennes

La victime :
• Ne peut plus parler
• Ne peut pas crier (enfant)
• Aucun son n'est audible
• Ne peut pas tousser
• Ne peut pas respirer
• Cyanose
• Garde la bouche ouverte
• Présente des signes de fatigue
Il faut agir immédiatement, sans compléter le bilan.
En l'absence d'efficacité des manœuvres, la victime :
- se cyanose. Ce phénomène est encore plus rapide chez l'enfant ;
- ne respire plus ou très difficilement ;
- s'épuise et perd connaissance.
Conduite à tenir
Le sapeur-pompier doit, en fonction de l'état de la victime, mettre en œuvre les manœuvres de désobstruction nécessaires pour expulser le corps étranger bloqué, afin de restaurer le libre passage de l'air dans les voies aériennes.
Chez une victime consciente
Chez l'adulte et l'enfant :
1Demander à la victime si elle s'étouffe.
2Laisser la victime dans la position où elle se trouve, en général debout ou assise.
3Donner de une à cinq « claques » vigoureuses dans le dos (cf. fiche technique G.02).
Figure 5-4 : « claques » dans le dos

4Réaliser une à cinq compressions abdominales (manœuvre de Heimlich) (cf. fiche technique G.03), en cas d'inefficacité des « claques » dans le dos.
Figure 5-5 : compressions abdominales
(manœuvre de Heimlich)

5Vérifier l'efficacité des manœuvres de désobstruction par :
- le rejet du corps étranger ;
- l'apparition d'une toux chez l'adulte et de cris ou de pleurs chez l'enfant et le nourrisson ;
- la reprise de la respiration.
En cas d'inefficacité d'une série de cinq claques dans le dos et de cinq compressions abdominales, vérifier que le corps étranger n'est pas dans la bouche de la victime. S'il est visible et accessible, le retirer délicatement.
Si l'obstruction persiste, il faut réaliser à nouveau les manœuvres de désobstruction décrites ci-dessus (« claques » vigoureuses dans le dos puis compressions abdominales).
Ces manœuvres seront :
- arrêtées en cas de désobstruction ;
- modifiées si la victime devient inconsciente.
6Calmer et rassurer la victime en lui parlant, après rejet du corps étranger.
7Administrer de l'oxygène, par inhalation si nécessaire (cf. fiche technique M.07).
8Contacter la régulation médicale.
Cas particuliers
Chez une victime obèse (lorsqu'il est impossible d'encercler son abdomen) ou une femme enceint (derniers mois de grossesse)
Les compressions abdominales seront remplacées par des compressions thoraciques (cf. fiche technique G.05).
Figure 5-6 : compressions thoraciques
chez la femme enceinte

Chez le nourrisson et le nouveau-né
Les compressions abdominales seront remplacées par des compressions thoraciques (cf. fiche technique G.04) identiques à celles de la réanimation cardio-pulmonaire mais réalisées plus lentement et plus profondément. La souplesse du thorax du nourrisson améliore l'efficacité de la désobstruction. De petits corps étrangers peuvent passer dans les voies aériennes et dans les poumons, et provoquer des complications secondaires. Les manœuvres de compressions thoraciques ou abdominales, même lorsqu'elles sont réalisées correctement peuvent entraîner des lésions internes.
Figure 5-7 : compressions thoraciques chez le nourrisson
Chez une personne alitée ou difficilement mobilisable
Les compressions seront réalisées au niveau thoracique.
Chez une victime devenue inconsciente
Chez une victime devenue inconsciente il faut :
1Allonger la victime sur le sol.
2Demander un renfort médicalisé dès que possible.
3Débuter la réanimation cardio pulmonaire (cf. fiche technique G.13) en commençant par :
- trente compressions thoraciques chez l'adulte ;
- cinq insufflations chez l'enfant, le nourrisson et le nouveau-né.
4Rechercher dans la bouche la présence du corps étranger après chaque série de compressions thoraciques. Le cas échéant le retirer avec les doigts.
3. L'obstruction partielle
Généralités
Le corps étranger est bloqué, mais n'entrave que partiellement l'arrivée de l'air. La dette en oxygène est moins importante, mais une obstruction partielle peut, à tout moment, se transformer en obstruction complète.
Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de son entourage :
- les circonstances ;
- la taille et la nature du corps étranger.
La victime :
- parle ou crie s'il s'agit d'un enfant ;
- tousse vigoureusement ;
- respire difficilement et bruyamment, avec le plus souvent un sifflement inspiratoire ;
- reste parfaitement consciente. Rechercher simultanément les signes généraux d'une détresse ou d'un trouble respiratoire.
Conduite à tenir
Il faut :
1Installer la victime dans la position où elle se sent le mieux (souvent assise).
2Encourager la victime à tousser pour expulser le corps étranger tout en la rassurant.
3Administrer de l'oxygène par inhalation si nécessaire (cf. fiche technique M.07).
4Réaliser un bilan secondaire.
5Contacter la régulation médicale.
6Surveiller la respiration de la victime, en permanence.
7Préparer la médicalisation de la victime, si nécessaire.
8Transporter la victime en milieu hospitalier, systématiquement.
Dans le cas où une prothèse dentaire serait déplacée et accessible, il conviendra de l'ôter complètement.
Enfin, si la toux devient inefficace et que la victime montre des signes de fatigue, il faut appliquer la conduite à tenir devant une obstruction complète.
1. Généralités
L'arrêt respiratoire est une situation assez rare, qui, en l'absence de prise en charge immédiate, évoluera de façon inéluctable vers un arrêt cardiaque.
Hormis dans les cas d'obstruction totale des voies aériennes par un corps étranger, il peut :
- résulter d'une intoxication par médicaments ou par drogue ;
- être la complication d'une insuffisance respiratoire due à une maladie ;
- provenir d'une atteinte de la commande cérébrale (traumatisme crânien, accident vasculaire cérébral…) ;
- survenir lors d'une noyade.
2. Signes spécifiques
Décrit dans le bilan primaire, il se fait sur l'association de trois signes principaux :
- l'arrêt de la respiration ;
- la présence d'un pouls carotidien encore perceptible ;
- l'inconscience de la victime, parfois précédée de convulsions.
L'association de ces trois signes doit immédiatement entraîner la mise en œuvre d'une ventilation artificielle et d'une surveillance permanente du pouls.
Dans certains cas, l'arrêt respiratoire peut être précédé de signes annonciateurs, en particulier une diminution de la fréquence et de l'amplitude de la respiration.
Une fois les manœuvres de ventilation artificielle débutées et les moyens de renfort demandés, rechercher :
- le(s) facteur(s) déclenchant(s) : fausse route, noyade, prise de drogue, de médicaments, effort… ;
- les antécédents : maladie respiratoire, cancer… ;
- le traitement en cours ;
- les symptômes précédant l'arrêt respiratoire (dyspnée*…) ;
- la température corporelle particulièrement en cas de suspicion d'hypo ou d'hyperthermie* (noyade, intoxications, hyperthermie maligne d'effort, surinfection pulmonaire).
3. Conduite à tenir
Après avoir appliqué la conduite à tenir définie dans le bilan primaire (cf. chapitre 4.2) :
1Sauvegarde.
2Libération des voies aériennes supérieures (cf. fiches techniques G.06 à G.08).
3Respiration : la victime ne respire pas ou fréquence respiratoire ≤ 6/min(cf. fiche technique G.09).
4Circulation : la victime présente un pouls (cf. fiche technique G.12).
5Simultanément à la demande d'un renfort médicalisé, réaliser des cycles d'insufflations.
|
Catégories d'âge |
Fréquence des insufflations |
|
Adulte |
12 par minute |
|
Enfant |
20 par minute |
|
Nourrisson |
30 par minute |
|
Nouveau-né |
40 par minute |
Si les insufflations n'entraînent pas de soulèvement de la poitrine, le sapeur-pompier doit avant sa prochaine tentative :
- ouvrir et contrôler la bouche de la victime et retirer tout corps étranger visible ;
- s'assurer que la tête est bien basculée en arrière (hors contexte traumatique) et que le menton est tiré vers le haut.
Figure 5-8 : insufflations lors d'un arrêt respiratoire
6En équipe, la surveillance du pouls devra être permanente durant ces insufflations.
7Contrôler simultanément la présence d'un pouls carotidien et d'une respiration à l'issue des cycles d'insufflations et adopter la conduite à tenir adaptée :
- en l'absence de pouls et de respiration, adopter la conduite à tenir devant un arrêt cardiaque avec mise en œuvre immédiate du DAE ;
- en présence de pouls et en absence de respiration, renouveler le cycle insufflation - contrôle pouls/respiration, jusqu'à évolution de la situation ou l'arrivée de l'équipe médicale ;
- en présence d'une respiration efficace, placer la victime dans une position adaptée à son état de conscience, sous oxygène, et en maintenant une surveillance permanente.
Cas du sauveteur isolé
Le sapeur-pompier isolé doit adapter cette conduite à tenir et en particulier :
1Faire alerter immédiatement les secours si un témoin est présent.
2Alerter lui-même les secours s'il est isolé :
- dès la constatation de l'arrêt respiratoire chez l'adulte ;
- après cinq insufflations chez le noyé, l'enfant et le nourrisson.
Le sapeur-pompier est un personnel entraîné, il prend le pouls même en sauveteur isolé et est donc en mesure de faire la différence entre un arrêt respiratoire et un arrêt cardiaque, et d'adopter la conduite à tenir adaptée.
1. L'asthme
Généralités
L'asthme est une maladie inflammatoire des voies aériennes, fréquente chez l'enfant, mais qui peut apparaître à n'importe quel âge. La muqueuse et les couches musculaires des bronches s'épaississent, rétrécissant le flux aérien dans les voies respiratoires. Il évolue sous forme de crises pendant lesquelles se produisent, en plus de l'inflammation :
- un rétrécissement du diamètre des bronchioles ou « bronchoconstriction », par contraction des fibres musculaires contenues dans sa paroi ;
- une sécrétion excessive de mucus bronchique qui rétrécit encore plus la voie aérienne.
Figure 5-9 : coupe d'une bronchiole lors d'une crise d'asthme
Pendant la crise d'asthme, l'inspiration est normale mais l'expiration n'est que partielle, créant une distension des poumons et entraînant une dyspnée* sévère, sifflante et forcée, au cours de l'expiration. La crise peut durer de quelques minutes à quelques heures et parfois plusieurs jours (état de mal).
Dans les crises sévères, la détresse respiratoire devient majeure. Il s'agit alors d'un asthme aigu grave, qui nécessite une prise en charge médicale rapide. Sans traitement, des troubles de conscience apparaissent et le décès peut survenir à tout moment par asphyxie.
Le malade utilise en général un médicament sous forme de spray pour faire cesser la crise.
La maladie est souvent d'origine allergique (acariens, poils d'animaux, pollen, etc.). Les crises sont aussi favorisées par une infection, une contrariété, un effort, la fumée, le froid, certains médicaments, l'arrêt accidentel (plus rarement volontaire) du traitement de fond de l'asthme.
En dehors des périodes de crises, l'asthmatique mène une vie tout à fait normale.
Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- les antécédents : date d'apparition de la première crise, asthme aigu grave, autres maladies ;
- les hospitalisations antérieures en particulier les séjours en réanimation ;
- les traitements habituels ;
- les allergies ;
- le(s) facteur(s) déclenchant(s) ;
- l'heure de début de la crise et éventuellement son caractère inhabituel en longueur ou intensité ;
- la fréquence des crises pendant l'année et la période des dernières crises ;
- le traitement entrepris et ses effets.
Rechercher ou apprécier :
- les signes généraux d'une détresse ou d'un trouble respiratoire ;
- un sifflement et un effort à l'expiration ;
- des pauses respiratoires, avec disparition du sifflement lorsque l'effort expiratoire et l'épuisement deviennent très importants. L'arrêt respiratoire peut alors survenir à tout instant ;
- les signes généraux des troubles et des détresses circulatoires ou neurologiques.
Un asthme aigu grave peut engager rapidement le pronostic vital.
Médicaments fréquemment rencontrés pour l'asthme
|
Nom du médicament |
Principe actif |
|
Ventoline®, Airomir® |
salbutamol |
|
Bricanyl® |
terbutaline |
|
Foradil®, Formoair® |
formotérol |
|
Serevent® |
salmétérol |
|
Atrovent® |
bromure d'ipratropium |
|
Bronchodual® |
fénotérol, ipratropium |
|
Bécotide®, Qvar® |
béclométasone |
|
Pulmicort® |
budénosine |
|
Flixotide® |
fluticasone |
|
Symbicort® |
budénosine, formotérol |
|
Sérétide® |
fluticasone, salmétérol |
Conduite à tenir
En parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
1Soustraire la victime aux facteurs qui pourraient avoir déclenché la crise (atmosphère enfumée, polluée, poussière).
2Mettre impérativement en position assise une victime consciente. Ne jamais l'allonger.
3Laisser au repos strict, interdire tout effort.
4Administrer de l'oxygène, par inhalation si nécessaire (cf. fiche technique M.07).
5Aider à l'administration du spray bronchodilatateur* du patient après avis médical (cf. fiche technique M.23). Il s'agit d'un médicament qui permet de dilater les bronches. L'efficacité des sprays est diminuée en cas de crise grave du fait des difficultés d'inhalation.
6Tenter de calmer et rassurer la victime.
7Permettre à la victime de se pencher en avant, en cas d'épuisement, tout en s'appuyant, si besoin, sur un support tel une table.
8Prendre la température corporelle (cf. fiche technique M.20).
9Demander un renfort médicalisé dès la constatation des signes de gravité.
Figure 5-10 : position d'attente pour une crise d'asthme

Lors du transport ou du transfert à la structure d'accueil, il faudra éviter tout choc thermique (inhalation d'air froid) et proscrire tout effort (risque de spasme bronchique).
La prise en charge médicale de la victime
Elle permet la mise en place d'un traitement pour lutter contre le bronchospasme et l'inflammation bronchique associant :
- l'inhalation de médicaments bronchodilatateurs* par un aérosol sous oxygène ;
- l'injection intraveineuse de médicaments bronchodilatateurs* et anti-inflammatoires ;
- dans les cas extrêmes, l'intubation et la ventilation artificielle de la victime après anesthésie générale ;
- les corrections des défaillances circulatoires engendrées par la détresse respiratoire.
2. L'œdème aigu du poumon
Généralités
L'œdème aigu du poumon (OAP) est une détresse le plus souvent d'origine cardiaque : la pompe cardiaque n'arrive plus à expulser le sang des ventricules vers l'aorte, soit par atteinte du muscle cardiaque lui-même, (infarctus* du myocarde, intoxication médicamenteuse, trouble du rythme…), soit par augmentation brutale de la pression artérielle.
Ceci va entraîner une augmentation rapide des pressions dans l'oreillette gauche puis dans les capillaires pulmonaires qui entourent les alvéoles. Le liquide composant le sang (plasma) passe alors dans les alvéoles pulmonaires et perturbe les échanges gazeux en réalisant une véritable « noyade interne ». Ce type d'OAP survient souvent la nuit.
L'OAP peut également être d'origine lésionnelle suite à une destruction des alvéoles par des produits chimiques ou à l'occasion d'une infection sévère.
L'OAP est, avec la fausse route alimentaire, une des principales causes de détresse respiratoire aiguë chez la personne âgée.
Figure 5-11 : œdème aigu du poumon (OAP)
Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- les antécédents du malade : insuffisance cardiaque, OAP, hypertension artérielle, infarctus* du myocarde ;
- les hospitalisations et éventuels séjours en réanimation ;
- les traitements habituels ;
- le traitement déjà entrepris et ses effets ;
- le(s) facteur(s) déclenchant(s) : effort, arrêt d'un traitement anti-hypertenseur, prise exagérée de sel (huîtres), arythmie récente, infection pulmonaire dans les jours précédents ;
- une douleur thoracique dont on précise l'heure d'apparition (cause ou conséquence de l'OAP) ;
- l'horaire de début et l'évolution de la crise.
Rechercher ou apprécier :
- les signes généraux d'une détresse ou d'un trouble respiratoire ;
- une toux ;
- des crépitants ou ronflements, parfois des sifflements respiratoires ;
- la présence de mousse aux lèvres avec écume blanchâtre ou rosée, signe majeur de gravité ;
- une hypertension artérielle ou, en cas de gravité extrême une hypotension ;
- la régularité du rythme cardiaque par la prise du pouls ;
- la température corporelle ;
- les signes des troubles ou des détresses circulatoire ou neurologique.
Médicaments fréquemment rencontrés pour l'OAP
|
Nom du médicament |
Principe actif |
|
Lasilix® |
furosémide |
|
Natispray® |
trinitrine |
Conduite à tenir
En parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
1Mettre impérativement en position (demi-)assise, jambes pendantes, toute victime consciente, ce qui diminue la quantité de sang qui revient au cœur et donc le travail de ce dernier.
2Laisser au repos strict, interdire tout effort.
3Administrer de l'oxygène, par inhalation si nécessaire (cf. fiche technique M.07).
4Aider à la prise du traitement, après avis du médecin régulateur (cf. fiche technique M.23).
Figure 5-11 : position d'attente de l'OAP
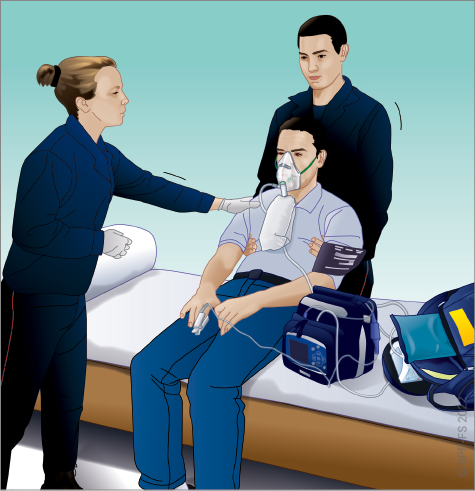
Comparaison entre l'asthme et l'OAP
Le tableau ci-dessous apporte des éléments de comparaison entre ces deux pathologies relativement fréquentes.
|
Asthme |
OAP |
|
|
Âge de la victime |
Plutôt jeune |
Plutôt âgée |
|
Antécédents |
Asthme ou allergies |
Insuffisance cardiaque, OAP ou infarctus* du myocarde |
|
Signes respiratoires |
Respiration sifflante, à l'expiration |
Crépitants ou ronflements avec crachats mousseux rosés |
|
Traitement habituel |
Traitement de fond et traitement de la crise (corticoïde, Ventoline…) |
Traitement de fond et traitement de la crise (Lasilix ou furosémide) |
Ces critères ne concernent que les crises les plus typiques. En pratique, il est parfois difficile de faire la distinction entre ces deux pathologies chez les personnes âgées.
3. La décompensation d'une insuffisance respiratoire chronique
Généralités
L'insuffisance respiratoire chronique (IRC) survient à la suite de maladies qui ont détruit une partie importante des surfaces d'échange respiratoire (obstruction bronchique par cancer, infections, maladies respiratoires notamment post-tabagiques ou professionnelles), d'ablations* pulmonaires chirurgicales ou d'un traumatisme thoracique. Ces patients possèdent un nombre limité d'alvéoles pulmonaires fonctionnelles et vivent en permanence avec une saturation en oxygène plus basse que la normale, et un taux sanguin de dioxyde de carbone au-dessus de la normale.
Certains malades requièrent même un apport supplémentaire d'oxygène à domicile, de façon intermittente ou permanente (bouteilles, extracteur d'oxygène).
Lorsqu'un événement vient dérégler cet équilibre respiratoire fragile, on parle de décompensation d'une IRC. Ce dérèglement peut survenir devant toute cause d'insuffisance respiratoire mais apparaît en général à la suite d'une infection, d'un effort inhabituel, d'un mauvais suivi du traitement, d'une rupture de l'apport régulier d'oxygène au domicile ou d'une simple fracture de côte.
Cette décompensation respiratoire chez un malade déjà en dette d'oxygène est donc plus grave et d'évolution plus rapide que chez toute autre victime soumise à la même cause. On parle alors d'une insuffisance respiratoire aiguë chez un insuffisant respiratoire chronique.
Les échanges gazeux deviennent brutalement insuffisants pour couvrir les besoins de base de l'organisme en oxygène. Il apparaît alors une souffrance des cellules en général et, en particulier, des cellules nerveuses et myocardiques.
La broncho-pneumopathie chronique obstructive (BPCO)
L'une des maladies responsables des IRC, la broncho-pneumopathie chronique obstructive (BPCO), souvent post-tabagique, se manifeste au début par une toux avec des glaires le matin. Cette bronchite chronique s'aggrave progressivement, notamment en cas de poursuite du tabagisme, jusqu'à conduire à un essoufflement au moindre effort puis à une IRC. Une oxygénothérapie à domicile devient alors nécessaire.
Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- les antécédents du malade : respiratoires et leur ancienneté, tabagisme ancien ou qui dure, cardiaques… ;
- les hospitalisations et éventuels séjours en réanimation ;
- le traitement habituel et notamment l'apport d'oxygène à domicile : débit, durée journalière ;
- le(s) facteur(s) déclenchant(s) : en particulier une infection pulmonaire dans les jours précédents ou une rupture d'approvisionnement en oxygène ;
- l'horaire de début et l'évolution de la crise ;
- le traitement déjà entrepris et ses effets, en particulier l'amélioration ou non en augmentant le débit d'oxygène.
Rechercher ou apprécier :
- les signes généraux de la détresse ou d'un trouble respiratoire ;
- la saturation en oxygène basse (inférieure à son taux habituel) ;
- une augmentation de la toux et des crachats ;
- la température ;
- les signes des troubles ou des détresses :
- circulatoire : hypertension artérielle,
- neurologique : en particulier une agitation, une somnolence ou un coma, signes non seulement de l'hypoxie* cérébrale mais aussi de l'excès de dioxyde de carbone dans le sang.
Médicaments couramment prescrits pour l'IRC
|
Nom du médicament |
Principe actif |
|
Atrovent® |
bromure d'ipratropium |
|
Bricanyl® |
terbutaline |
|
Bécotide® |
béclométasone |
Conduite à tenir
En parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
1Mettre impérativement la victime en position (demi-)assise si elle est consciente.
2Laisser au repos strict, interdire tout effort.
3Administrer de l'oxygène par inhalation si nécessaire (cf. fiche technique M.07).
Le médecin régulateur pourra demander une adaptation du débit d'oxygène en fonction de la saturation qui lui sera transmise.
Si la ventilation devient inefficace, il faut pratiquer une ventilation artificielle.
On meurt de dette en oxygène, jamais du contraire
On entend souvent dire qu'il ne faut pas donner plus de trois litres par minute d'oxygène à un insuffisant respiratoire chronique car il risque de ne pas le supporter. Cela n'est vrai qu'en dehors d'une phase de décompensation. Très sensibles à l'oxygène, les centres nerveux de ces malades réagissent à l'augmentation brutale et non motivée du taux d'oxygène sanguin en diminuant la fréquence respiratoire jusqu'à l'arrêter (effet paradoxal de l'oxygène). Lors d'une insuffisance respiratoire aiguë, la dette en oxygène est telle qu'il faut de forts débits pour lutter contre la mauvaise qualité des échanges gazeux pulmonaires.
4. L'œdème des voies aériennes supérieures
Généralités
Un œdème dangereux, réduisant le diamètre des voies aériennes supérieures et donc le passage de l'air, peut se produire dans certains cas :
- allergie, on parle alors d'un œdème de Quincke ;
- infection (épiglottite*, laryngite) ;
- piqûres d'insecte dans la région de la bouche, du pharynx ou du larynx ;
- brûlures par des gaz chauds ;
- traumatisme.
Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- des antécédents allergiques ;
- les circonstances de survenue ;
- le traitement habituel ;
- le facteur déclenchant.
Rechercher ou apprécier :
- les signes généraux d'une détresse ou d'un trouble respiratoire ;
- un sifflement à l'inspiration ;
- une toux incessante ;
- une modification de la voix qui devient rauque ;
- une urticaire ou des gonflements (œdème, en particulier au niveau de la face, des lèvres, de la langue, de la luette) en cas d'allergie ;
- des suies au niveau de la bouche et du nez en cas d'inhalation de fumées d'incendie ;
- des traces de strangulation ;
- les signes des troubles ou des détresses circulatoire et neurologique.
Conduite à tenir
En parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
1Mettre impérativement en position assise la victime consciente qui présente une détresse respiratoire. Une allergie peut entraîner une détresse circulatoire sans signe de détresse respiratoire évidente (se référer à la conduite à tenir du chapitre 7).
2Laisser au repos strict, interdire tout effort.
3Administrer de l'oxygène par inhalation si nécessaire (cf. fiche technique M.07).
En cas d'œdème d'origine allergique, lorsque la victime possède un traitement sous forme de seringue auto-injectable, il faudra l'aider à se l'administrer après avis du médecin régulateur (cf. chapitre 4.5).
Chez le nourrisson et le petit enfant, l'épiglottite* (infection de l'épiglotte) est une atteinte grave des voies aériennes supérieures. L'enfant est assis, épuisé, abattu. Il présente une respiration bruyante, une fièvre élevée. Il crache, bave car il ne peut plus avaler sa salive. Il ne faut jamais examiner sa gorge, ni l'allonger mais le garder strictement assis sous peine d'entraîner un arrêt cardiaque immédiat ! Le contact à la régulation doit être fait en urgence.
5. Les autres pathologies respiratoires
Le pneumothorax, l'hémothorax
Ces deux pathologies sont très souvent d'origine traumatique (cf. chapitre 15.4). Cependant le pneumothorax peut survenir spontanément chez des individus jeunes, grands et maigres ou porteurs d'un emphysème pulmonaire.
Figure 5-12 : hémothorax
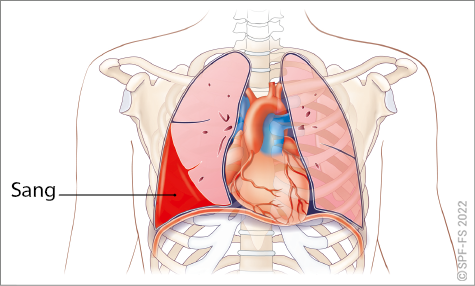
Figure 5-13 : pneumothorax
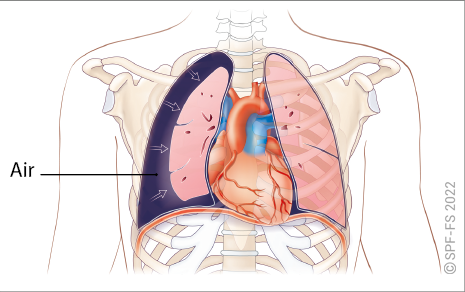
La dépression des centres nerveux respiratoires
Les centres nerveux respiratoires qui commandent l'amplitude et la fréquence des mouvements respiratoires, peuvent être atteints à l'occasion par exemple :
- d'une intoxication ou d'un surdosage de somnifères, de stupéfiants ou d'alcool ;
- d'un accident vasculaire cérébral ;
- d'un traumatisme crânien. Les muscles respiratoires n'étant plus commandés, la respiration devient insuffisante et une hypoxie* voire une anoxie* cérébrale s'installe. En l'absence d'une oxygénation rapide, les cellules cérébrales souffrent et meurent.
Ces pathologies et la conduite à tenir sont traitées dans les chapitres correspondants.
L'inhalation du contenu de l'estomac
Les vomissements chez une personne inconsciente peuvent entraîner une obstruction des voies aériennes ou être à l'origine d'une inhalation. Le contenu gastrique, très acide, est extrêmement caustique pour les voies respiratoires et les poumons. Son inhalation est source de nombreuses complications (OAP lésionnel, infectieuses…) et peut, à elle seule, entraîner la mort d'une victime. Le risque d'inhalation est majoré par le déplacement de la victime.
C'est la justification de la mise en position latérale de sécurité d'attente de toute personne inconsciente qui ventile.
Protéger les voies aériennes : une priorité
Un des premiers gestes effectués par les secours médicalisés chez une personne comateuse consiste à mettre dans la trachée un tube muni à son extrémité d'un ballonnet gonflable. Une fois le tube en place et le ballonnet gonflé, tout l'air qui pénètre ou sort des poumons passe par ce tube. Le ballonnet assure l'étanchéité autour du tube, ce qui fait qu'en cas de vomissements ou de saignement, rien ne pourra pénétrer dans les bronches. Ceci permet aussi de ventiler artificiellement, en toute sécurité, les victimes en arrêt respiratoire. Ce geste s'appelle l'intubation trachéale.
Procédure 5.1 : prise en charge d'une victime présentant une obstruction brutale des voies aériennes

Procédure 5.2 : prise en charge d'une victime présentant un arrêt respiratoire

Chapitre 6
Troubles et détresses circulatoires
6.1 Généralités
1. Définition et causes
Tableau de choc cardiogénique
Tableau de choc hypovolémique
Tableau de choc distributif
2. Signes généraux des troubles et des détresses circulatoires
3. Conduite à tenir générale
6.2 L'arrêt cardiaque
1. Généralités
2. Signes spécifiques
3. Conduite à tenir
La réanimation cardio-pulmonaire en équipe avec matériel
La réanimation cardio-pulmonaire sans matériel (sauveteur isolé)
6.3 Les hémorragies
1. Généralités
2. Les hémorragies externes
Signes spécifiques
Conduite à tenir face à une hémorragie externe
3. Les hémorragies internes extériorisées
Signes spécifiques
Conduite à tenir face à une hémorragie interne extériorisée
4. Les hémorragies internes
6.4 Les principales pathologies circulatoires
1. Les insuffisances coronariennes
Généralités
Éléments spécifiques du bilan
Conduite à tenir
2. L'embolie pulmonaire
Généralités
Éléments spécifiques du bilan
Conduite à tenir
3. La dissection aortique
Généralités
Signes spécifiques
Conduite à tenir
4. Les troubles du rythme
Généralités
Signes spécifiques
Conduite à tenir
Procédure 6.1 : prise en charge d'une victime présentant un arrêt cardiaque
Procédure 6.2 : prise en charge d'une victime présentant une hémorragie externe (sauf thoracique et abdominale)
1. Définition et causes
Les détresses circulatoires sont la deuxième cause de mortalité en France. Leurs origines sont multiples et leurs conséquences particulièrement graves.
Les conditions nécessaires au bon fonctionnement du système circulatoire reposent sur un cœur et des vaisseaux en bon état ainsi qu'un volume de sang circulant en quantité suffisante.
L'altération de l'un de ces trois paramètres entraîne une défaillance circulatoire aiguë. Sa conséquence est une hypotension artérielle. La persistance de cette hypotension artérielle va être à l'origine d'une hypoxie* tissulaire qui entraîne une souffrance puis une défaillance des organes vitaux : c'est l'état de choc. En l'absence de traitement, l'arrêt cardiaque peut survenir rapidement.
Dans un souci de clarté et de simplification, on assimilera l'état de choc à une baisse brutale, importante et prolongée de la pression artérielle dans l'organisme. Celle-ci est due à la défaillance de l'un au moins des trois paramètres générateurs d'une pression artérielle normale (cœur, vaisseaux sanguins et quantité de sang). L'état de choc est la conséquence grave d'une pathologie portant atteinte au système circulatoire.
Il ne constitue pas une maladie en soi mais constitue la véritable détresse circulatoire.
Il existe de nombreuses causes susceptibles d'entraîner ces défaillances. On peut les regrouper en trois grands « tableaux cliniques ».
Tableau de choc cardiogénique
Il s'agit d'une défaillance de la pompe cardiaque seule qui peut être due à :
- un « vieillissement » du myocarde ;
- la destruction d'une partie du myocarde (infarctus* ou maladie) ;
- l'absorption de médicaments pouvant être toxiques pour le cœur (antidépresseurs, anti-arythmiques) ;
- une atteinte traumatique du cœur ;
- un trouble du rythme cardiaque.
Tableau de choc hypovolémique
Il s'agit d'une perte importante des liquides circulant dans l'organisme suite à :
- une hémorragie interne ou externe ;
- une brûlure étendue ;
- une déshydratation aiguë.
Tableau de choc distributif
Il s'agit d'une dilatation anormale des vaisseaux sanguins pouvant se retrouver dans les tableaux suivants.
Tableau de choc anaphylactique
Il s'agit d'une vasodilatation* générale déclenchée par la libération d'histamine lors d'une réaction allergique qui entraîne :
- une vasodilatation* (peau rouge et chaude) avec une augmentation de la perméabilité des capillaires sanguins avec une fuite de liquide vers les tissus et l'apparition d'œdèmes ;
- une baisse de la pression artérielle.
Figure 6-1 : effets d'une hémorragie sur l'organisme
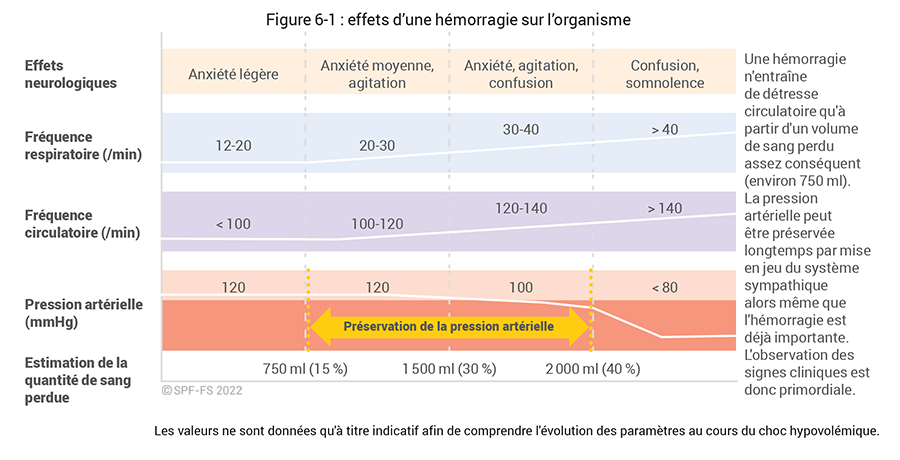
Tableau de choc neurogénique
Il s'agit d'une complication classique d'un traumatisme médullaire impliquant généralement le rachis cervical ou dorsal haut (fracture) se traduisant par l'interruption de l'innervation sympathique sous la lésion. Il est caractérisé par :
- une vasodilatation* (peau rouge et chaude) ;
- une bradycardie secondaire.
Tableau de choc septique
Il s'agit de la conséquence cardio-vasculaire de la libération de toxines microbiennes lors d'une infection sévère, qui entraîne :
- une dilatation de tous les vaisseaux sanguins entraînant une baisse de la pression artérielle. Elle est souvent associée à une paralysie des muscles lisses des vaisseaux sanguins qui empêchent la vasoconstriction* spontanée ou provoquée par l'injection de médicaments (ce phénomène est appelé vasoplégie*) ;
- une augmentation de la perméabilité des capillaires sanguins avec une fuite de liquide vers les tissus et l'apparition d'œdèmes ;
- une atteinte du myocarde qui a du mal à se contracter.
L'hypotension artérielle
L'hypotension artérielle est une baisse de la pression artérielle qui devient insuffisante pour assurer une perfusion correcte des organes (pression artérielle systolique < 90 mmHg chez l'adulte, ou baisse de plus de 30 % de la pression artérielle systolique chez un hypertendu connu). Le pouls est difficile à prendre. Il peut être imperceptible en périphérie (pouls radial), mais présent en carotidien. La pression artérielle est alors inférieure à 80 mmHg.
Normalement, l'organisme réagit à cette baisse de pression et cherche à préserver les organes les plus importants : cerveau, cœur, poumons, au détriment des autres organes, en particulier la peau qui devient froide et pâle. En effet, le sang des capillaires de la peau est redistribué vers ces organes. En l'absence de traitement, l'évolution est souvent défavorable.
2. Signes généraux des troubles et des détresses circulatoires
La quasi-totalité des troubles ou des détresses circulatoires se manifestent par des signes communs qui peuvent être présents de façon isolée ou être associés et dont la recherche doit être systématique :
- signes circulatoires (exprimant la défaillance de l'appareil circulatoire) :
- tachycardie, bradycardie, arythmie,
- pouls mal frappé, voire imperceptible, d'abord au niveau radial puis au niveau carotidien (arrêt circulatoire),
- pression artérielle basse,
- temps de recoloration cutanée allongé,
- sensation de soif ;
- aspect de la peau (évocateur d'une vasoconstriction*) :
- pâleur cutanée,
- froideur cutanée en particulier des extrémités,
- marbrures,
- conjonctives décolorées,
- sueurs ;
- autres signes dus à l'interaction des grandes fonctions vitales :
- signes respiratoires associés : respiration rapide et superficielle (signes de tentatives de compensation du système respiratoire),
- signes de souffrance cérébrale : angoisse, agitation, troubles de la conscience, coma.
3. Conduite à tenir générale
En parallèle de la réalisation d'un bilan complet et après avoir exécuté les gestes d'urgence immédiats (arrêt d'hémorragie, RCP), la conduite à tenir générale devant un trouble ou une détresse circulatoire consiste à :
1Allonger la victime, sauf cas particuliers et laisser au repos strict, interdire tout effort.
La position horizontale
La position horizontale :
- facilite la circulation notamment au niveau du cerveau ;
- retarde les conséquences de l'hémorragie sur les fonctions vitales ;
- facilite la réalisation des gestes de secours
2Évaluer les autres fonctions vitales.
3Administrer de l'oxygène si nécessaire (cf. fiche technique M.07).
4Protéger la victime contre les conditions météorologiques.
5Rassurer la victime. La douleur, le froid, l'angoisse ou la peur, s'ils ne sont pas déclenchants, sont des facteurs aggravants et doivent être pris en compte. L'hypothermie grave favorise entre autre la survenue de dysfonctionnements myocardiques, de troubles du rythme cardiaque, de troubles de la coagulation, d'une vasoconstriction*, qui diminuent les chances de survie du patient.
6Ne pas donner à boire (risque lors d'une éventuelle anesthésie ultérieure).
Risque lors du brancardage
La détresse circulatoire altère les capacités de l'organisme à s'adapter aux changements de positions. Ainsi le déplacement de la victime induit un risque majeur d'aggravation pouvant aller jusqu'à l'arrêt cardiaque.
Les situations les plus à risque sont :
- inclinaison de la victime avec les jambes plus basse que la tête ;
- les phases d'accélération et de décélération.
Dès lors, il est rappelé la nécessité absolue de transmettre un bilan à la régulation médicale avant tout déplacement de la victime et l'obligation de surveillance des paramètres vitaux après chaque déplacement de la victime.
La prise en charge médicale
La prise en charge médicale débute souvent par la mise en place d'une perfusion soit :
- pour assurer un remplissage vasculaire afin de compenser une hypovolémie* (avec des solutés adaptés, voire du sang) ;
- pour l'injection de médicaments à visée cardiaque ou vasculaire ;
- en prévision d'une aggravation ultérieure.
La suite de la prise en charge médicalisée dépend de la cause du collapsus (choc cardiogénique, choc septique…). Dans le cas du choc dû à une hémorragie interne, seule la chirurgie en urgence permettra de contrôler le saignement.
1. Généralités
L'arrêt cardiaque (AC) se caractérise par la cessation de toute activité mécanique efficace du cœur, confirmée par l'absence de conscience, de ventilation et de pouls carotidien. La circulation du sang n'est plus assurée, l'organisme est alors soumis à une privation d'oxygène ; en particulier au niveau du cerveau. Il peut survenir de manière inopinée ou être précédé de signes d'alerte.
Les origines les plus fréquentes sont :
- cardiaque ou circulatoire :
- altération de la pompe cardiaque ou troubles du rythme cardiaque provoqués par :
- un infarctus* myocardique,
- une insuffisance cardiaque,
- une intoxication par des produits à toxicité cardiaque,
- d'autres pathologies cardiaques (tamponnade, malformation cardiaque, myocardite…),
- des atteintes traumatiques du cœur,
- une électrisation ;
- altération des vaisseaux ou de leur contenu provoquée par :
- une hypovolémie* majeure à l'origine d'un « désamorçage » de la pompe cardiaque (hémorragie),
- une embolie pulmonaire massive,
- une dissection aortique ;
- altération de la pompe cardiaque ou troubles du rythme cardiaque provoqués par :
- respiratoire :
- évolution d'une pathologie respiratoire aiguë,
- évolution d'une obstruction totale des voies aériennes, suite à des manœuvres de désobstruction inefficaces,
- intoxication (CO, fumées d'incendie, médicaments, alcool, drogues, produits industriels ou ménagers…),
- noyade, électrisation, pendaison…,
- traumatisme thoracique ;
- neurologique :
- certains accidents vasculaires cérébraux,
- traumatisme rachidien ou crânien grave.
Chez l'enfant et le nourrisson, l'arrêt cardiaque est le plus souvent d'origine respiratoire. Il est la conséquence d'un manque d'oxygène. On le rencontre particulierement en cas :
- d'étouffement (sac plastique) ;
- de strangulation (jeux) ;
- d'une obstruction complete des voies aériennes ;
- de noyade.
L'AC d'origine cardiaque chez l'enfant et le nourrisson est beaucoup plus rare que chez l'adulte. Il survient le plus souvent à cause d'une maladie ou d'une anomalie cardiaque, souvent non connue. Dans ce cas, il se manifeste, comme chez l'adulte, de facon brutale, et entraine une chute de l'enfant alors qu'il en train de jouer ou de pratiquer une autre activite. Il peut aussi survenir à la suite d'une hémorragie importante, d'une électrocution ou d'une atteinte traumatique grave (traumatisme du crâne, du rachis ou du thorax).
Au niveau physiologique, l'AC peut correspondre à trois situations différentes, dont l'une, la fibrillation ventriculaire, peut être traitée par la délivrance d'un choc électrique.
Les différents types d'arrêts cardiaques
Les rythmes chocables (défibrillables)
La fibrillation ventriculaire
80 % des AC débutent par une fibrillation ventriculaire (FV). La durée de cette FV est variable. Elle peut être de longue durée en cas d'hypothermie, d'électrisation et de noyade.
Il s'agit de contractions anarchiques des fibres myocardiques se traduisant par une activité électrique désordonnée, incapable de générer une contraction efficace du cœur. Ce rythme est identifié par le défibrillateur automatisé externe (DAE), qui va ordonner la délivrance d'un choc électrique afin de resynchroniser les fibres myocardiques. Le cœur peut alors reprendre une activité mécanique efficace.
On distingue plusieurs types de FV :
La FV à grandes mailles

Elle caractérise un cœur encore tonique. Les ondes électriques (mailles) sont amples. C'est dans cette configuration que le choc électrique externe (CEE) sera le plus efficace. Une oxygénation correcte du cœur par des manœuvres de réanimation cardio-pulmonaire (RCP) permet de prolonger ce type de fibrillation.
La FV à petites mailles

Elle fait souvent suite à une FV à grandes mailles non choquée ou non massée. Les ondes électriques (mailles) sont de faible amplitude. Pour le sapeur-pompier, la prise en charge de ces deux types de FV est strictement identique.
La tachycardie ventriculaire sans pouls
La tachycardie ventriculaire survient lorsque l'impulsion prend naissance au niveau du muscle d'un des deux ventricules et non pas des oreillettes. La contraction ventriculaire est alors désorganisée et inefficace et l'éjection du sang dans les organes devient compromise.

Les rythmes non chocables
L'asystolie*

C'est un arrêt électrique et mécanique total du cœur. Il n'y a plus aucune activité du myocarde, le tracé électrocardiographique est plat. Elle peut survenir d'emblée, mais elle est le plus souvent précédée par une FV plus ou moins longue. Au stade d'asystolie*, le CEE ne sert à rien et n'est d'ailleurs pas délivré par le DAE. Seule l'utilisation de médicaments, comme l'adrénaline pourrait permettre la reprise d'une activité des fibres cardiaques. Cette reprise d'activité électrique cardiaque se traduit par un rythme cardiaque normal ou une FV susceptible de bénéficier d'un CEE, ou une activité électrique sans pouls.
L'activité électrique sans pouls (ou dissociation électro mécanique)
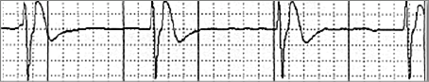
Dans certains cas, il existe une activité électrique ordonnée visible sur le tracé ECG, sans activité mécanique (pas de pouls). La présence « d'un rythme » qui peut être visualisé sur les appareils de monitorage de l'équipe médicale ou sur les DAE munis d'un écran ne doit surtout pas induire en erreur le sapeur-pompier qui, en l'absence de conscience, de ventilation et de pouls carotidien, doit réaliser immédiatement une RCP.
La conséquence immédiate de l'AC est un arrêt circulatoire, avec effondrement des pressions et des débits sanguins dans tout l'organisme. Tous les tissus sont donc privés d'oxygène tant qu'une RCP n'est pas entreprise.
La tolérance des tissus à l'anoxie* (privation d'oxygène) est :
- diminuée si elle est précédée d'une « hypoxie* » (détresse ventilatoire, hypotension) ;
- augmentée en cas d'hypothermie (des noyés en AC ont ainsi été sauvés sans séquelle neurologique après une immersion prolongée en eau froide).
Les lésions engendrées par cette anoxie*, en particulier au niveau cérébral, deviennent irréversibles. Elles sont directement liées au temps durant lequel la circulation n'a pas été suppléée par une RCP.
Une victime qui présente un AC voit ses chances de survie augmenter si l'alerte est rapide et si une RCP est réalisée dans les plus brefs délais par le premier intervenant et si la défibrillation automatisée est mise en œuvre précocement.
La RCP permettra :
- de suppléer la respiration défaillante par une respiration artificielle ;
- de suppléer l'arrêt de la circulation sanguine par des compressions thoraciques régulières ;
- de normaliser éventuellement un fonctionnement anarchique du cœur grâce à un choc électrique délivré par un DAE.
La maîtrise parfaite des gestes de RCP pour suppléer les fonctions vitales défaillantes d'une victime en AC est indispensable pour tout sapeur-pompier.
La privation d'oxygène
La tolérance de l'organisme à cette privation d'oxygène ou « anoxie » est très variable selon l'organe considéré :
- cerveau : 2 à 4 min ;
- cœur : 15 à 30 min ;
- rein : 30 à 45 min ;
- foie : 40 à 80 min.
Le temps pendant lequel le cœur est arrêté et non massé s'appelle un no flow : pas de circulation. Le temps pendant lequel le cœur est massé s'appelle un low flow : circulation ralentie. Ces temps sont appréciés et transmis lors des bilans médicaux.
Figure 6-2 : tolérance à la privation d'oxygène du cerveau
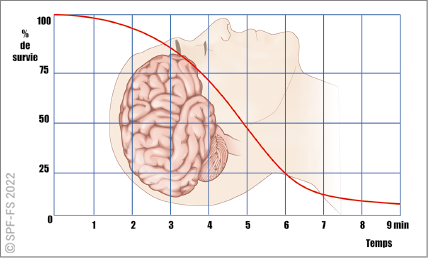
2. Signes spécifiques
L'arrêt cardiaque est un processus dynamique d'arrêt des fonctions vitales et l'on voit le corps « s'éteindre ». Ainsi, quand la circulation s'arrête :
- la perte de connaissance est quasiment instantanée, parfois accompagnée de convulsions dues à l'anoxie cérébrale ; elle s'accompagne d'une perte de tonus musculaire et d'un effondrement qui peut entrainer des traumatismes ;
- le cœur peut fibriller plusieurs minutes ;
- la respiration peut encore paraître normale quelques dizaines de secondes avant que n'apparaissent les gasps (mouvements respiratoires anormaux inefficaces d'origine réflexe) qui vont s'espacer puis disparaitre à leur tour. C'est pourquoi la recherche de la respiration et de la circulation se font de façon simultanée. Si la RCP est démarrée sans délai dès l'effondrement, la reprise d'une circulation, partielle mais suffisante pour irriguer le cerveau, par le MCE fait réapparaître des« quasi signes de vie ». Il s'agit de mouvements respiratoires (gasps), légers mouvements des extrémités ou du visage, pupilles réactives, de déglutition… Il ne faut pas arrêter le MCE car c'est lui qui permet à ces signes d'exister. Seule la réapparition de « signes certains de vie » (la victime se réveille avec une réactivité et obéit aux ordres simples), qui font suite à un MCE réalisé avec insistance ou à un CEE suivi de MCE par exemple, permet d'interrompre la RCP avant l'arrivée de l'équipe médicale.
Comme indiqué dans le bilan primaire, l'AC est caractérisé par :
- l'inconscience de la victime, parfois précédée de convulsions ;
- l'arrêt de la respiration ou la présence d'une respiration agonique ( = gasps : mouvements respiratoires lents, bruyants, difficiles et inefficaces, un peu comme la respiration d'un poisson tombé de son bocal). Présente au début dans 50 % des arrêts cardiaques , cette respiration agonique indique la présence d'un maintien de la fonction cérébrale et est associée à une meilleure évolution de la victime si elle est réanimée rapidement. La respiration agonique est souvent interprété à tort comme un signe de vie, c'est le principal obstacle à la reconnaissance de l'arrêt cardiaque pour les opérateurs des services de secours et les premiers témoins.
La recherche du pouls n'est pas systématique pour caractériser l'arrêt cardiaque. Toutefois, si elle est effectuée, son évaluation, simultanée à la recherche de la respiration, ne doit pas dépasser 10 secondes et ne doit pas retarder la mise en œuvre des gestes de secours.
Cette recherche se fait au niveau :
- carotidien chez l'adulte et l'enfant ;
- fémoral chez le nourrisson.
L'association de ces trois signes doit immédiatement entraîner la mise en œuvre d'une RCP.
Dans certains cas, l'AC peut être précédé de signes annonciateurs, en particulier une douleur thoracique ou une gêne respiratoire.
Une fois les manœuvres de réanimation débutées et les moyens demandés, poursuivre le bilan primaire (état des pupilles) et rechercher notamment par l'interrogatoire de l'entourage lors du bilan secondaire :
- le(s) facteur(s) déclenchant(s) (fausse-route, noyade, effort, intoxication…) ;
- les symptômes précédant l'AC (douleur thoracique, difficulté respiratoire…) ;
- No flow(délai entre l'AC et la mise en œuvre de la RCP) ;
- les antécédents (maladie cardiaque, cancer, patient dépendant ou fin de vie…) ;
- les hospitalisations antérieures en particulier les séjours en réanimation ;
- le traitement en cours ;
Les manœuvres de RCP
La présence d'une mydriase bilatérale aréactive est le témoin de la souffrance cérébrale. Elle ne devra pas être recherchée pour confirmer le diagnostic d'arrêt circulatoire, mais pourra permettre éventuellement d'évaluer le niveau de souffrance cérébrale et l'efficacité de la RCP.
Les manœuvres de RCP en assurant un débit sanguin à minima (30 % environ du débit cardiaque normal) permettent d'une part l'oxygénation du cerveau et du cœur et d'autre part, retardent la dégradation d'une fibrillation ventriculaire (rythme choquable) en asystolie (rythme non choquable). Si l'arrêt cardio-respiratoire est lié à une fibrillation ventriculaire, l'application d'un CEE peut restaurer une activité cardiaque normale efficace et éviter ainsi la mort de la victime.
La défibrillation est le seul traitement efficace pour un rythme cardiaque anarchique qui arrête le fonctionnement du cœur. L'efficacité du CEE diminue avec le temps. C'est pourquoi, l'utilisation des défibrillateurs automatisés par du personnel de secours non médecin formé permet à chaque victime de bénéficier le plus rapidement possible de la défibrillation cardiaque.
La chaîne de survie
L'action de secours doit permettre, sauf en cas de décès certain (tête séparée du tronc, victime déchiquetée, démembrée ou en état de raideur cadavérique), la réalisation d'une série d'actions augmentant les chances de survie de la victime :
- reconnaitre les signes annonciateurs ou l'AC ;
- alerter de façon précoce les secours médicalisés ;
- réaliser ou guider une réanimation cardiopulmonaire (RCP) précoce ;
- assurer la mise en œuvre d'une défibrillation précoce.
Ces différentes étapes, complétées par une prise en charge médicale précoce, constituent une chaîne de survie susceptible d'augmenter de 4 a 40 % le taux de survie des victimes. Chaque minute gagnée dans la mise en place d'un défibrillateur automatise externe (DAE) peut augmenter de 10 % les chances de survie de la victime.
3. Conduite à tenir
La réanimation cardio-pulmonaire en équipe avec matériel
(Nouveau-né à la naissance exclu, cf. chapitre 14.4)
1Sauvegarde : la victime est inconsciente.
2A : libération des VAS par la bascule de la tête en arrière ou par subluxation de la mandibule (cf. fiches techniques G.06 et G.07) uniquement pour vérifier l'absence de respiration efficace (ne pas retarder la poursuite du bilan et le début de la RCP par une désobstruction complète des voies aériennes).
3La victime ne respire pas ou de façon anormale, agonique (gasps) (cf. procédure 6.1). La victime n'a pas de pouls carotidien (fémoral chez le nourrisson) ou sa présence est incertaine.
4S'il s'agit d'un enfant ou d'un nourrisson :
- retirer délicatement tout corps étranger visible et facilement accessible dans la bouche ;
- réaliser immediatement cinq insufflations, de préférence à l'aide d'un insufflateur manuel de taille adaptée ;
Pendant la réalisation des insufflations initiales, rester attentif à tout mouvement, à tout effort de toux ou à toute reprise d'une respiration normale qui pourraient survenir.
5 La victime est installée en position horizontale, sur le dos, de préférence sur un plan dur (sol) et dans un espace suffisamment dégagé pour réaliser une RCP efficace, en effectuant, si nécessaire, un dégagement d'urgence, ou en faisant déplacer le mobilier.
6Débuter la RCP immédiatement, en commençant par le massage cardiaque et en réalisant des cycles de :
- 30 compressions thoraciques .(cf. fiche technique G.13) et 2 insufflations chez l'adulte (cf. fiche technique M.08) ;
- 15 compressions thoraciques et 2 insufflations chez l'enfant et le nourrisson.
7Simultanément :
- dénuder le thorax de la victime ;
- mettre en place si nécessaire la canule oropharyngée (cf. fiche technique M.05).
8Mettre en œuvre le DAE le plus rapidement possible (cf. fiche technique M.16) tout en effectuant les compressions thoraciques.
La recherche approximative de l'heure de l'AC ne doit en aucun cas retarder la mise en œuvre de la RCP.
À deux secouristes sans DAE, un secouriste poursuit le massage cardiaque, le second demande un renfort médical et revient avec un DAE pour le mettre en œuvre. À deux secouristes avec DAE, un secouriste poursuit le massage cardiaque, le second met en œuvre le DAE.
9Suivre les indications du DAE en les anticipant.
L'ensemble de l'équipe doit consacrer les premières minutes au conditionnement de la victime.
Afin de prendre en charge plus efficacement la victime, le chef d'agrès doit éviter les temps sans compressions thoraciques. Seules l'analyse du rythme cardiaque, la délivrance d'un choc électrique ou les périodes d'insufflations peuvent conduire à une interruption des compressions thoraciques dont la durée doit être la plus courte possible. À chaque interruption des compressions thoraciques, instantanément le cerveau n'est plus irrigué donc oxygéné.
Reprendre la RCP immédiatement après la délivrance ou non d'un choc électrique sans attendre les instructions vocales du DAE. L'apport d'oxygène à la victime sous ventilation artificielle doit être réalisé dès que possible, sans retarder la mise en œuvre des gestes de réanimation. réaliser une aspiration des secretions, si nécessaire. Lorsque l'aspiration de secretions est réalisée, elle ne doit pas retarder ni interrompre les manœuvres de RCP ou la delivrance d'un choc électrique. Mettre en place une canule oropharyngée, si nécessaire. Une canule oropharyngée est mise en place en cas de ventilation artificielle inefficace par difficulte de maintien des voies aériennes de la victime libres.
Poursuivre la réanimation entreprise jusqu'à l'arrivée des renforts médicalisés ou la présence des signes de vie certains. Dans ce dernier cas :
- cesser les compressions thoraciques et la ventilation ;
- réaliser un bilan primaire et assurer une surveillance constante de la conscience et de la ventilation tout en gardant la victime sur le dos ;
- se tenir prêt à reprendre les manœuvres de RCP en raison du risque majeur de récidive de l'arrêt cardiaque.
À chaque analyse du rythme cardiaque par le DAE (soit toutes les 2 minutes), on procède obligatoirement à une rotation de l'équipier aux compressions thoraciques, sans aucune perte de temps, pour éviter l'inefficacité due à la fatigue.
10Demander un renfort médicalisé.
Après avoir fait débuter la RCP, et poser le DAE, le chef d'agrès demande un renfort médicalisé en urgence sans attendre obligatoirement la première analyse du DAE.
Aucune action ne doit générer de retard dans la mise en œuvre de la RCP ni d'interruption de cette dernière. La réalisation des différents gestes doit gagner en célérité.
Il faut être particulièrement vigilant afin de ne pas confondre une respiration efficace avec des gasps (annonciateurs ou symptomatiques d'un AC), qui eux, nécessitent la reprise de la RCP.
Il faudra protéger tant que faire se peut, la victime dénudée du regard d'autrui par un simple drap.
Quelque-soit l'âge de la victime il faut accepter s'ils le souhaitent la présence des proches pendant la RCP si ceux-ci ne perturbent pas les gestes de réanimation.
Cas particuliers
- En cas de dysfonctionnement du DAE, appliquer le protocole de RCP avec matériel (voir page précédente) et demander par radio un DAE.
- La prise en charge du nouveau-né à la naissance est abordée dans le chapitre 14.4.
- Lorsque les voies aériennes supérieures de la victime en AC sont sécurisées au cours d'une intervention (para)-médicalisée, les insufflations (à une fréquence de 12/minute pour les adultes, 20/min pour les enfants, 30/minute pour les nourrissons et 40/minute pour les nouveau-nés) et le MCE se feront sans alternance.
- En cas d'insufflations inefficaces, en l'absence de soulèvement de la poitrine, le sapeur-pompier doit, avant la prochaine tentative :
1Ouvrir, contrôler la bouche de la victime et retirer tout corps étranger visible.
2S'assurer que la tête est bien basculée en arrière (hors contexte traumatique) et que le menton est tiré vers le haut (subluxation de la mandibule).
3Mettre en place une canule oropharyngée si nécessaire.
Il ne faut pas tenter plus de deux insufflations à chaque cycle avant de refaire une série de compressions.
L'arrêt de manœuvres de RCP ne pourra être ordonné aux sapeurs-pompiers, que par un médecin.
À l'issue d'une intervention pour AC avec ou sans RCP, le chef d'agrès du VSAV remplit le formulaire relatif aux arrêts cardiaques et fait procéder le cas échéant à l'archivage des données enregistrées par le DAE.
Remarque : le démarrage de la RCP doit être le plus rapide possible. Si l'arrêt cardiaque survient chez une victime potentiellement traumatisée du rachis (pendu, éjecté...), la présence d'une détresse vitale impose une immobilisation du rachis (victime non fiable). Toutefois, la prise en charge de la détresse vitale prime mais il faut à toutes les étapes limiter autant que possible les mouvements du rachis notamment cervical.
Réaliser le bilan de la victime tout en assurant une stabilisation du rachis puis débuter immédiatement la RCP.
La réanimation cardio-pulmonaire sans matériel, en tant que sauveteur isolé
(Nouveau né à la naissance exclu, cf. chapitre 14.4)
1Sauvegarde. La victime est inconsciente.
2A : libération des VAS par la bascule de la tête en arrière (nourrisson = position neutre) ou par subluxation de la mandibule (cf. fiches techniques G.06 et G.07) pour vérifier l'absence de respiration efficace.
3B et C de façon simultanée : la victime ne respire pas ou de façon anormale, agonique (gasps) (cf. procédure 6.1). La victime n'a pas de pouls carotidien (fémoral chez le nourrisson) ou sa présence est incertaine.
4Si un tiers est présent : faire alerter les secours et réclamer un DAE sinon alerter les secours :
- de préférence avec son téléphone portable. Le mettre sur le mode mains libres et débuter immédiatement la RCP en attendant que les services de secours répondent ;
- en l'absence de téléphone ou de réseau, quitter la victime pour aller alerter puis revenez auprès de la victime.
5Pratiquer une RCP en respectant des cycles de 30 compressions thoraciques suivies de 2 insufflations pour les adultes.
Pour les enfants, nourrissons, et nouveaux-nés (naissance exclue) :
- retirer délicatement tout corps étranger visible et facilement accessible dans la bouche ;
- réaliser immédiatement 5 insufflations en utilisant une méthode orale de ventilation artificielle ;
Pendant la réalisation des insufflations initiales, rester attentif à tout mouvement, à tout effort de toux ou à toute reprise d'une respiration normale qui pourrait survenir.
- réaliser une RCP, en respectant des cycles de 15 compressions thoraciques suivies de 2 insufflations, durant une minute.
6Si un DAE est à proximité immédiate (dans le champ visuel, il ne faut pas perdre de temps à démarrer la RCP), le mettre en œuvre le plus tôt possible, suivre ses indications vocales en interrompant le massage cardiaque le moins possible.
Si un tiers est présent et vous rapporte un DAE après avoir alerté les secours faire mettre en œuvre ou mettre en œuvre le DAE le plus tôt possible en interrompant au minimum les manœuvres de RCP et suivre ses indications
7Poursuivre la RCP entreprise jusqu'au relais par les services de secours.
Si la victime présente des signes certains de vie (la victime se réveille, obéit aux ordres simples, bouge, ouvre les yeux et respire normalement) :
- cesser les compressions thoraciques et la ventilation ;
- réaliser un bilan primaire et assurer une surveillance constante de la conscience et de la ventilation tout en gardant la victime sur le dos ;
- se tenir prêts à reprendre les manœuvres de RCP en raison du risque majeur de récidive de l'arrêtcardiaque.
Si les insufflations ne peuvent pas être effectuées (répulsion du sauveteur, vomissements…) ou si elles semblent inefficaces, le sauveteur doit immédiatement reprendre les compressions thoraciques.
RCP avec matériel
|
Âge de la victime |
Nouveau-né |
Adulte |
|
Types d'électrodes |
Si possible, utilisez un DAE avec atténuateur pédiatrique jusqu'à 8 ans. Si un tel dispositif n'est pas disponible, utilisez un DAE standard pour tous les âges. (ERC 2021) |
Adultes |
|
RCP |
5 insufflations puis 15/2 |
30/2 |
|
Canule oropharyngée |
NON sauf si les insufflations ne sont pas efficaces. |
|
Prise en charge des ACR en période d'épidémie à SARS-CoV-2 (COVID-19)
Les risques de diffusion du virus SARS-CoV-2 par les voies respiratoires imposent des modifications dans la prise en charge des ACR.
Il est préconisé :
- lors du bilan quand le secouriste n'est pas muni des EPI minimum, de ne pas basculer la tête en arrière, ne pas ouvrir la bouche de la victime, ne pas se pencher sur la figure de la victime. Le repérage de l'absence de ventilation se fait en regardant les mouvements du thorax et de l'abdomen. Les compressions thoraciques et la défibrillation sont alors réalisés normalement, mais sans ventilation par bouche à bouche ; il est conseillé de couvrir la bouche et le nez de la victime par un masque chirurgical ou un tissu.
- en équipe de secours constituée :
- le premier secouriste, équipé d'un masque FFP2, de lunettes ou visière de protection, de gants effectue le bilan des fonctions vitales de la victime sans se pencher sur le visage. Si besoin, il installe le défibrillateur pour tenter un premier choc puis débute les compressions thoraciques ;
- pendant ce temps, à distance, les autres équipiers enfilent les tenues de protection adaptées. Dès qu'ils sont équipés, ils relaient le premier secouriste. Après la libération des voies aériennes, ventiler au BAVU (muni d'un filtre antiviral) avec les deux mains plaquées sur le masque, la compression du ballon étant réalisée par le secouriste qui réalise les compressions thoraciques.
1. Généralités
Un saignement est une extériorisation de sang hors des vaisseaux. Il peut provenir d'une plaie, s'écouler par un orifice naturel ou à l'intérieur de l'organisme. Quand cette perte de sang est abondante ou prolongée, on parle d'hémorragie. On distingue trois types d'hémorragies. Chez un adulte en bonne santé, les effets d'un saignement apparaissent à partir d'une perte d'environ 750 ml de sang.
- L'hémorragie externe est un épanchement de sang abondant et visible, qui s'écoule en dehors des vaisseaux, au travers d'une plaie et qui ne s'arrête pas spontanément. Il faut la différencier d'un saignement minime, peu abondant, dû à une écorchure, une éraflure ou une abrasion cutanée, qui lui s'arrête spontanément (cf. chapitre 13.1). Parmi les hémorragies externes, on distingue :
- une hémorragie artérielle : pulsatile (en jets saccadés, au rythme du pouls), de sang rouge vif, et souvent extrêmement abondante ;
- une hémorragie veineuse de sang plus sombre, s'écoulant plutôt « en nappe ».
Figure 6-3 : hémorragie artérielle et veineuse
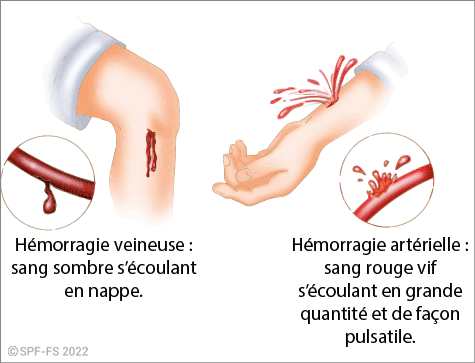
L'hémorragie interne est un épanchement de sang invisible car il s'écoule et reste à l'intérieur de l'organisme.
- L'hémorragie interne extériorisée est un épanchement de sang à l'intérieur de l'organisme qui s'extériorise par un orifice naturel :
- le nez : épistaxis* ;
- les oreilles : otorragie* ;
- la bouche :
- vomissements : hématémèse*,
- toux : hémoptysie* ;
- le vagin :
- en dehors des règles : métrorragie*,
- règles abondantes ou augmentation de la durée des règles : ménorragie* ;
- l'anus :
- sang rouge non digéré : rectorragie*,
- sang noir, digéré d'odeur fétide : melæna* ;
- l'urètre : hématurie*.
La perte abondante ou prolongée de sang conduit à une détresse circulatoire, qui menace à très court terme la vie d'une victime, par l'installation d'un état de choc hypovolémique.
Dans un premier temps, le cœur augmente la fréquence de ses contractions pour compenser la perte de sang et maintenir un débit et une pression suffisants dans les vaisseaux. Ceci permet d'assurer une distribution correcte de sang dans l'organisme.
Dans un second temps, si le saignement n'est pas arrêté, la pression artérielle s'effondre, l'état de choc s'installe, le débit cardiaque chute, la pompe se désamorce et le cœur s'arrête.
Il faut donc particulièrement surveiller les victimes présentant des signes évoquant une hémorragie interne, y compris lorsque la pression artérielle reste satisfaisante. Toute hémorragie nécessite une action de secours immédiate rapide et efficace.
Un saignement de même abondance sera particulièrement mal toléré :
- s'il survient chez un sujet fragile (enfant, personne âgée, patient avec des antécédents cardiaques…) ;
- s'il survient rapidement et que l'organisme n'a donc pas le temps de s'adapter ;
- si le sujet est déjà traité par des médicaments qui fluidifient le sang (aspirine, anticoagulants*…) ou médicaments cardiovasculaires.
2. Les hémorragies externes
Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- le mécanisme déclenchant ;
- une estimation de la quantité de sang perdue ;
- les antécédents particuliers : hémophilie*, infarctus* myocardique, coronaropathie* ;
- les traitements particuliers : anticoagulant*, antiagrégants* (aspirine).
Rechercher ou apprécier :
- les signes généraux d'une détresse ou d'un trouble circulatoire ;
- les caractéristiques et la gravité de la plaie (la technique employée pour stopper l'hémorragie) ;
- d'autres traumatismes associés en fonction du facteur déclenchant (plaie…) ;
- la température corporelle ;
- les signes généraux d'une détresse ou d'un trouble respiratoire ou neurologique.
Conduite à tenir face à une hémorragie externe
Il faut tout mettre en œuvre pour arrêter immédiatement l'hémorragie et limiter la perte de sang
La sécurité individuelle
Lors d'une hémorragie, le sapeur-pompier doit se protéger contre les accidents d'exposition au sang et prendre les mesures de protection individuelle suivantes :
- mettre des gants à usage unique systématiquement ;
- s'équiper du masque de protection et des lunettes en cas de risque de projection de liquide biologique ;
- retirer les vêtements souillés de sang le plus tôt possible.
À la suite d'un contact direct avec le sang d'une victime, le sapeur-pompier doit appliquer le protocole prévu pour les accidents d'exposition au sang (cf. chapitre 8.2).
1Constater l'hémorragie. Elle est le plus souvent évidente, mais chez toute personne blessée elle doit être systématiquement recherchée car elle peut être temporairement masquée par la position de la victime ou un vêtement particulier (manteau, blouson, bottes…).
2Observer la plaie pour déceler la présence éventuelle d'un corps étranger.
3Réaliser immédiatement une compression directe (cf. fiche technique G.10).
4Simultanément, allonger la victime.
5Adapter la conduite à tenir (cf. procédure 6.2) :
- si la compression directe est efficace, la compléter par un pansement compressif (cf. fiche technique M.13) ;
- si la compression directe est inefficace, pour les plaies situées :
- au niveau des membres : poser un garrot à un travers de main au-dessus de la plaie (hors zones articulaires). Si celui-ci n'est pas efficace, alors un second garrot sera posé à proximité, en amont du premier.(cf. fiche technique M.15),
- au niveau du thorax : protéger la plaie à l'aide d'un dispositif médical adapté spécifique ou un pansement non occlusif (cf. fiche technique S.07) et mettre la victime en position demi-assise.
- au niveau de l'abdomen : mettre la victime en position d'attente, jambes fléchies (cf. fiche technique G.23) et emballer simplement la plaie avec des compresses,
- au niveau des plis (aine, fesses, creux axillaire et cervical) : réaliser un packing de la plaie, (ou bourrage), avec un pansement imbibé d'une substance hémostatique, suivi d'une compression de celui-ci d'au moins 3 minutes (cf. fiche technique M.14) Compléter le dispositif par un pansement compressif (cf. fiche technique M.13)
Figure 6-4 : mise en place d'un pansement compressif

6Administrer de l'oxygène par inhalation si nécessaire (cf. fiche technique M.07).
7Compléter l'examen de la victime (cf. chapitre 4) et réaliser des gestes de secours complémentaires si nécessaire.
8Protéger la victime contre le froid ou les intempéries.
9Vérifier que l'hémorragie est bien stoppée.
Cas particulier
Plaie hémorragique avec corps étranger
Il ne faut, en aucun cas, enlever le corps étranger car il limite le saignement et son retrait pourrait aggraver la lésion.
Si le saignement d'une plaie avec corps étranger est important, un garrot sera posé en amont.
Pose d'un garrot
Le garrot peut être posé en racine de membre d'emblée si le nombre élevé de victime/ le contexte ne permettent pas de déterminer la localisation exacte du saignement, si la position ou l'accès à la victime sont difficiles.
3. Les hémorragies internes extériorisées
Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- le mécanisme déclenchant éventuel (traumatisme, ingestion de toxiques, pénétration de corps étranger) ;
- l'existence d'une douleur thoracique ou abdominale, notamment épigastrique d'apparition récente, d'une grossesse en cours ;
- une estimation de la quantité de sang perdue ;
- les antécédents particuliers : alcoolisme, cancer, ulcère de l'estomac, maladie intestinale ou pulmonaire, hémophilie*, coronaropathie* ;
- les traitements particuliers : anti-inflammatoire, anti- coagulant* ;
- les hospitalisations antérieures.
Rechercher ou apprécier :
- les signes généraux d'une détresse ou d'un trouble circulatoire ;
- l'origine du saignement (hématémèse* ou hémoptysie*, saignement vaginal ou rectal) ;
- l'existence d'une toux ou de vomissements accompagnant l'extériorisation du sang dans la bouche ;
- une grossesse ;
- les signes généraux d'une détresse ou d'un trouble neurologique ou respiratoire ;
- d'autres traumatismes associés en fonction du facteur déclenchant (plaie…).
Conduite à tenir face à une hémorragie interne extériorisée
Hémorragie extériorisée par le nez (épistaxis*)
Lorsque le saignement est spontané ou provoqué par un choc minime sur le nez (pas de déformation ni gonflement) :
1Asseoir la victime, tête penchée en avant pour éviter qu'elle n'avale son sang.
2Demander à la victime de :
- se moucher fortement (afin de permettre l'évacuation de caillots de sang) ;
- se comprimer les narines entre le pouce et l'index pendant dix minutes ;
- respirer par la bouche.
Si le saignement de nez survient après une chute ou un coup violent laissant suspecter un traumatisme, adopter la conduite à tenir pour les traumatismes crânio-faciaux (cf. chapitre 15.3).
Chez toute victime présentant une épistaxis* spontanée, la prise de pression artérielle revêt une importance particulière, afin de détecter une éventuelle hypertension artérielle importante.
Hémorragie extériorisée par l'oreille (otorragie*)
Après un traumatisme crânien, un écoulement, même peu abondant, de sang provenant de l'intérieur de l'oreille est souvent le signe d'une fracture du crâne. Adopter alors la conduite à tenir pour les traumatismes crânio-faciaux (cf. chapitre 15.3).
Hémorragie extériorisée par la bouche, vomissements (hématémèse*) ou crachats (hémoptysie*)
1Allonger la victime en position horizontale sur le côté ou l'installer en position demi-assise si elle ne supporte pas d'être allongée ou présente des signes de détresse respiratoire.
2Compléter le bilan primaire.
Si elle présente des signes de détresse circulatoire, appliquer la conduite à tenir adaptée :
3Demander un avis médical en transmettant le bilan d'urgence vitale.
4Poursuivre le bilan secondaire.
Hémorragie extériorisée par le vagin (métrorragie* ou ménorragie*)
1Allonger la victime ; si elle présente une grossesse visible, il convient de l'allonger préférentiellement sur le coté gauche.
2Compléter le bilan, estimer la quantité de sang perdu en demandant le nombre de garnitures changées, la présence ou non de caillots (cf. chapitre 14.1), le transmettre.
3Proposer de placer des serviettes ou des pansements absorbants entre les cuisses de la victime.
Hémorragie extériorisée par le rectum (rectorragie*, melæna*)
Une hémorragie de ce type peut être le signe d'une affection grave.
1Allonger la victime.
2Compléter le bilan en observant la couleur du sang (rouge : rectorragie* ou noir : melæna*) et le transmettre.
3Conserver le sang en attendant l'arrivée éventuelle du médecin (dans les toilettes, ne pas tirer la chasse d'eau).
4Proposer de placer des serviettes ou des pansements absorbants entre les fesses de la victime.
4. Les hémorragies internes
Les hémorragies internes sont difficilement identifiables, le sapeur-pompier ne peut en constater que les conséquences.
Elles sont systématiquement suspectées :
- dans certains contextes traumatiques, même en l'absence de signe de choc hémorragique initial (traumatisme violent, défenestration, accident de la circulation avec cinétique rapide, traumatisme abdominal direct par coup de pied ou avec tout autre objet contondant comme un guidon, plaie pénétrante) (cf. chapitre 15) ;
- à partir d'un point d'appel clinique le plus souvent une douleur thoracique ou abdominale violente, suivie plus ou moins rapidement d'une hypotension artérielle ou d'un état de choc hémorragique. Si la douleur est migratrice, thoracique puis abdominale, on évoque une dissection aortique, si elle est épigastrique, une perforation d'un ulcère gastro-duodénal (cf. chapitre 9), si elle est péri-ombilicale, une rupture d'un anévrisme* aortique, si elle est pelvienne une grossesse extra-utérine (cf. chapitre 14) ;
- lors de la présence de signes de choc hémorragique, en l'absence d'hémorragie externe ou extériorisée, les pathologies en cause sont celles citées précédemment.
Le bilan et la conduite à tenir spécifiques sont détaillés dans les chapitres correspondants aux pathologies en cause.
1. Les insuffisances coronariennes
Généralités
Le myocarde est irrigué par les artères coronaires. L'insuffisance coronarienne est due à la réduction du diamètre interne de ces artères (spasmes, plaques d'athérome liées à l'excès de cholestérol), empêchant l'oxygénation correcte des fibres du myocarde.
Cette insuffisance d'oxygénation entraîne une souffrance du muscle cardiaque, caractérisée par l'apparition d'une douleur qui est typiquement :
- médio-thoracique (c'est-à-dire au milieu du thorax) ;
- rétro-sternale (derrière le sternum) ;
- constrictive (sensation d'avoir le cœur serré dans un étau) ;
- parfois irradiante dans le membre supérieur gauche ou droit, le cou, la mâchoire ou le dos ;
- le plus souvent non modifiée par l'inspiration profonde, les mouvements spontanés de la victime, la palpation du thorax.
Parfois la douleur d'origine coronarienne est atypique soit par sa localisation (épigastre, dos, épaule…) ou par sa qualité (sensation de brûlure…). L'origine coronarienne de cette douleur sera alors suspectée en raison des facteurs de risque cardio-vasculaire ou des antécédents coronariens de la victime. La souffrance du myocarde peut parfois se révéler, en particulier chez la femme, uniquement par une sensation de fatigue générale sans douleur associée.
À tout moment peut survenir un arrêt cardiaque, le plus souvent consécutif à une fibrillation ventriculaire.
L'insuffisance coronarienne peut se manifester par :
- une crise d'angine de poitrine (ou angor simple) : il s'agit d'une douleur passagère, après un effort ou un stress. Un patient déjà coronarien reconnaît en général cette douleur. Elle cesse dans les vingt minutes suivant la mise au repos, le retour au calme, ou dans les deux minutes suivant la prise d'un médicament vasodilatateur. La répétition des crises à des intervalles de plus en plus courts, lors d'efforts de plus en plus minimes, voire au repos, doit faire craindre l'évolution vers un syndrome coronarien aigu ;
- le syndrome coronarien aigu (SCA) qui est la forme grave de l'insuffisance coronarienne. Il est aussi improprement appelé infarctus* du myocarde. Il est consécutif à l'obstruction complète d'une ou plusieurs artères coronaires (thrombose*). Il se différencie de la crise d'angor simple car la douleur persiste malgré l'arrêt du facteur déclenchant ou la prise de médicaments spécifiques. Si un ECG est pratiqué, il montre des anomalies spécifiques. Au-delà de six heures, la partie du myocarde qui n'est plus irriguée est définitivement détruite. On parle alors de nécrose myocardique qui constitue l'infarctus* du myocarde proprement dit. En l'absence de traitement rapide, tout syndrome coronarien aigu peut entraîner rapidement une insuffisance cardiaque grave (œdème aigu du poumon, choc cardiogénique), des troubles du rythme (tachycardies et bradycardies), une fibrillation ventriculaire ou une asystolie*.
Figure 6-8 : athérome d'une artère coronaire
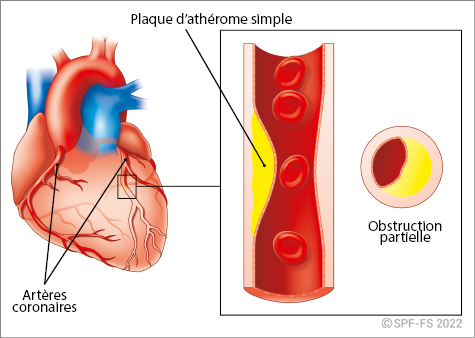
Figure 6-9 : obstruction complète entraînant un SCA
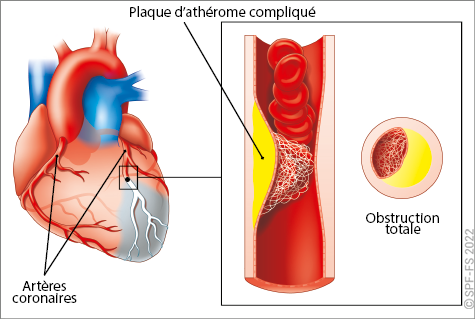
Les examens et le traitement d'un syndrome coronarien
La coronarographie est l'examen qui permet de visualiser l'ensemble du réseau coronaire en injectant un produit de contraste dans les artères. Une sonde est montée par voie artérielle (fémorale ou radiale). Le trajet de la sonde est suivi en permanence sous contrôle radiologique. Une fois arrivé au niveau des coronaires, un produit de contraste est injecté pour voir l'état des branches coronaires.
La coronaroplastie permet de détruire le ou les caillots obstruant les coronaires. La sonde munie d'un ballonnet gonflable est montée par voie artérielle comme pour une coronographie. Dès le caillot repéré, elle est alors dirigée vers celui-ci. Le ballonnet est gonflé et le caillot détruit.
Figure 6-10 : coronarographie
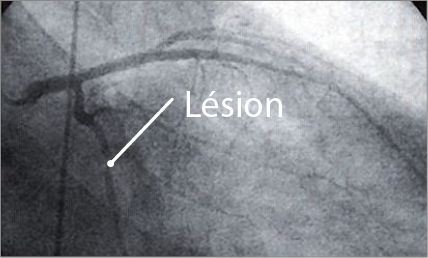
Le stent est un petit ressort qui maintient l'artère ouverte. Il est placé à l'endroit où se trouvait le caillot. Après élimination de celui-ci, l'artère coronaire à souvent tendance à se rétracter.
Figure 6-11 : stent
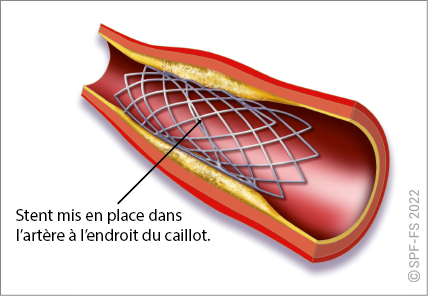
La thrombolyse est une technique qui permet de tenter de dissoudre un caillot par l'injection intraveineuse de médicaments. Elle pourra être employée lorsque l'on est en présence d'un syndrome coronarien aigu diagnostiqué sur l'ECG, avec impossibilité d'obtenir rapidement une place en coronarographie.
Le pontage coronarien est une intervention chirurgicale qui consiste à passer par-dessus l'obstacle en créant une dérivation à l'aide d'une vaisseau sanguin prélevée par exemple sur une jambe. Il est réalisé lorsque le caillot n'a pas pu être éliminé par d'autres moyens moins invasifs (coronaroplastie ou thrombolyse).
Figure 6-12 : principe d'un pontage coronarien
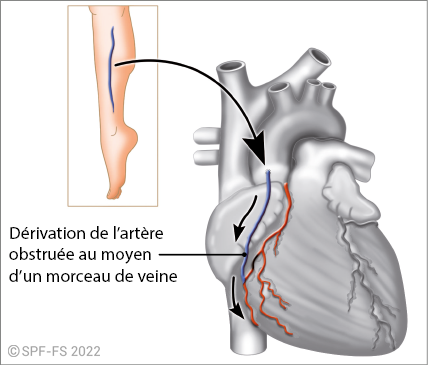
Éléments spécifiques du bilan
Rechercher par l'interrogatoire de la victime ou de l'entourage :
-
S [Symptoms] : Douleur
P : le(s) facteur(s) déclenchant(s) et calmant(s) : maladie, effort, stress, le traitement entrepris suite à la crise et ses effets.
Q : qualité de la douleur : oppression, sensation d'étau en barre et éventuelles irradiations : mâchoires et bras gauche ou droit,
R : la localisation de la douleur : derrière le sternum,
S : l'intensité de la douleur et sa variabilité dans le temps,
T : la durée de la douleur ainsi que sa persistance,
- A [Allergy] : allergies médicamenteuses, alimentaires, autres ;
- M [Medications] : le traitement habituel de la victime ;
- P [Past] : les antécédents cardiaques : angor, infarctus*, pontage coronarien, stent, traitement suivi (vasodilatateur, anticoagulants*). Les hospitalisations antérieures en particulier les séjours en cardiologie ou en unités de soins intensifs de cardiologie (USIC) ;
- L [Last Meal] : préciser l'heure du dernier repas, notamment chez une victime devant se faire opérer
- E [Events] : événements : ce sont des précisions sur les événements qui ont conduits à la lésion, à l'accident, à la maladie.
- R [Risks] : risques surajoutés (antécédents familiaux, alcool, drogues, etc.) : les(s) facteur(s) de risque cardio-vasculaire (tabagisme, hypertension artérielle, diabète, cholestérol, antécédents cardio-vasculaires familiaux).
Rechercher ou apprécier :
- les signes généraux d'une détresse ou d'un trouble circulatoire ;
- les signes généraux d'une détresse ou d'un trouble respiratoire ou neurologique ;
- des signes spécifiques d'autres pathologies entraînant des douleurs thoraciques si la douleur n'est pas typique :
- l'abolition ou l'asymétrie des pouls fémoraux et radiaux (dissection aortique),
- l'asymétrie de la pression artérielle aux deux bras, en prenant soin de réaliser les deux mesures immédiatement l'une après l'autre, en laissant le patient dans la même position (dissection aortique),
- une fièvre (embolie pulmonaire, péricardite*).
Figure 6-13 : gestes spontanément employés par la victime pour décrire une douleur thoracique
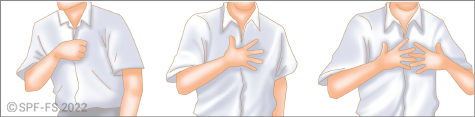
Médicaments fréquemment rencontrés lors d'insuffisance coronarienne
|
Nom du médicament |
Principe actif |
|
Natispray® |
trinitrine |
|
Diafusor® (patch) |
trinitrine |
|
Kardégic® |
acide acétylsalicylique |
|
Plavix® |
clopidogrel |
Conduite à tenir
En l'absence d'une détresse vitale immédiate, il faudra :
1Mettre la victime au repos strict, dans la position où elle se sent le mieux.
2Administrer de l'oxygène, par inhalation si nécessaire (cf. fiche technique M.07).
3Surveiller en permanence le pouls et la ventilation.
4Aider la victime à prendre son traitement, après avis du médecin régulateur (cf. fiche technique M.23).
Par anticipation, il faudra être prêt à mettre en œuvre une RCP avec une défibrillation précoce.
La trinitrine
La prise de trinitrine peut entraîner des effets secondaires : céphalées*, bouffées de chaleur, malaise avec hypotension, tachycardie, sueurs. Le patient doit alors être allongé, rassuré et mis sous oxygène.
Attention : Les patients coronariens prennent souvent de la trinitrine en cas de malaise d'origine quelconque, sans douleur thoracique. La trinitrine peut alors aggraver le malaise initial.
2. L'embolie pulmonaire
Généralités
L'embolie pulmonaire est une pathologie grave, parfois mortelle.
Elle est consécutive à la migration d'un caillot (ou thrombus) constitué, le plus souvent, dans les veines des membres inférieurs suite à une phlébite, appelée thrombose* veineuse, qui va remonter dans le réseau veineux. Arrivé au cœur droit par la veine cave inférieure, le caillot est éjecté dans l'artère pulmonaire entraînant une oblitération brutale, totale ou partielle, du tronc ou d'une branche de cette dernière. Les échanges gazeux ne seront plus possibles. En effet, pour que les échanges gazeux soient efficaces, il faut que l'air pénètre dans les alvéoles et que rien n'empêche la circulation sanguine dans les capillaires provenant des artères pulmonaires. Cette obstruction vasculaire va entraîner une double détresse : respiratoire avec une dette en oxygène et circulatoire par atteinte de la petite circulation, qui variera en importance selon la branche artérielle obstruée. Le diagnostic de l'embolie pulmonaire est souvent difficile à poser même pour le médecin, dans la mesure où les signes spécifiques de celle-ci ne sont pas toujours tous présents.
Figure 6-14 : embolie pulmonaire
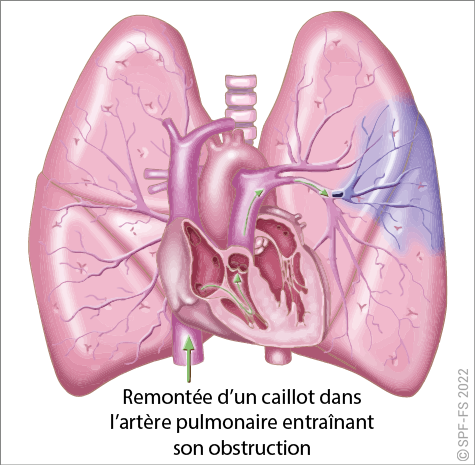
Les pathologies entraînant des thromboses veineuses des membres inférieurs
Une phlébite, ou thrombose* veineuse, se manifeste par une douleur du mollet d'apparition brutale, consécutive à l'obstruction d'une veine du réseau veineux profond, en général au niveau du mollet et éventuellement d'un gonflement de celui-ci.
Figure 6-15 : phlébite
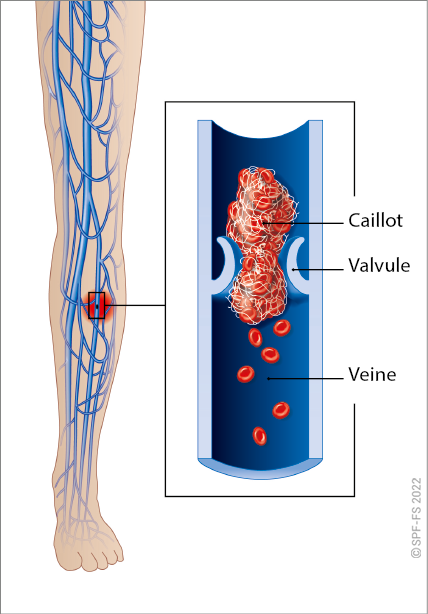
Les pathologies ou les circonstances favorisant la survenue de thromboses* veineuses des membres inférieurs sont :
- les immobilisations de membres (attelle, plâtres) ;
- l'alitement ou la position assise prolongée :
- toute maladie ou traumatisme imposant un alitement prolongé,
- voyages prolongés en avion ou en voiture ;
- des causes diverses :
- une fausse couche, une interruption volontaire de grossesse, un accouchement,
- un mauvais état veineux des membres inférieurs (varices),
- la prise de contraception orale.
Éléments spécifiques du bilan
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- le type et la localisation de la douleur thoracique (douleur latéro-thoracique à type de « point de côté » ressemblant parfois à une douleur coronarienne) ;
- la durée de la douleur ainsi que sa persistance ;
- un malaise ou une perte de connaissance ;
- le(s) facteur(s) déclenchant(s) (lever, effort, descente d'avion…) ;
- le(s) facteur(s) de risque : tabagisme, diabète, cholestérol, pilule contraceptive ;
- les antécédents (phlébite, embolie pulmonaire, alitement récent, voyage en avion, accouchement ou fausse couche récents, chirurgie ou immobilisation plâtrée, hospitalisation…) ;
- le traitement suivi : anticoagulants* par voie injectable ou orale (avec si possible la valeur du dernier bilan de coagulation).
Rechercher ou apprécier :
- les signes généraux d'une détresse ou d'un trouble circulatoire, notamment une tachycardie qui est un signe d'alerte ;
- une toux sèche parfois accompagnée de crachats sanglants (hémoptysie*) ;
- une anxiété (sensation de mort imminente) ;
- une fièvre modérée ;
- les signes généraux d'une détresse ou d'un trouble respiratoire ou neurologique ;
- des signes spécifiques d'autres pathologies entraînant des douleurs thoraciques :
- l'abolition ou l'asymétrie des pouls fémoraux et radiaux (dissection aortique) ;
- l'asymétrie de la pression artérielle aux deux bras, en prenant soins de réaliser les deux mesures immédiatement l'une après l'autre, en laissant le patient dans la même position (dissection aortique).
Médicaments fréquemment rencontrés pour traiter une embolie pulmonaire
Nom du médicament |
Principe actif |
Lovénox® (injection sous-cutanée) |
enoxaparine sodique |
Fraxiparine® (injection sous-cutanée) |
nadroparine calcique |
Innohep® (injection sous-cutanée) |
tinzaparine sodique |
Sintrom®, miniSintrom® |
acénocoumarol |
Coumadine® |
warfarine |
Préviscan® |
fluindione |
Conduite à tenir
En parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
1Mettre au repos strict la victime, dans la position où elle se sent le mieux.
2Administrer de l'oxygène, par inhalation, systématiquement (cf. fiche technique M.07).
3Surveiller en permanence le pouls et la respiration.
3. La dissection aortique
Généralités
La dissection aortique est une affection rare et grave qui trouve son origine dans une dégradation de la paroi aortique (âge, certaines maladies génétiques) associée à une forte poussée hypertensive.
Une déchirure apparaît dans l'épaisseur de la paroi de l'aorte. Le sang y entre sous pression et décolle les deux feuillets des couches constitutives de la paroi de l'artère (média) (cf. chapitre 2.4.3) : c'est le chenal de dissection ou faux chenal.
Figure 6-16 : chenal de dissection
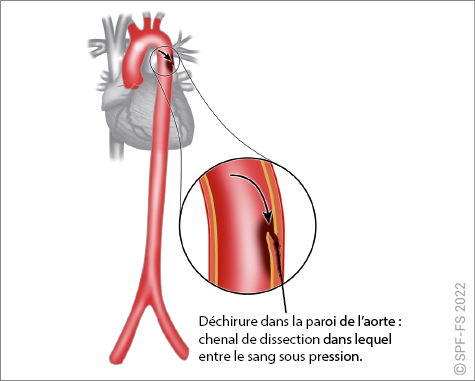
Le décollement va se poursuivre progressivement pour atteindre parfois toute la longueur de l'aorte et peut toucher alors d'autres artères (coronaires, carotides, rénales…).
La douleur de la dissection aortique diffère de celle de l'insuffisance coronarienne car le mécanisme est différent. C'est le déplacement de la douleur qui est caractéristique. Elle est très intense, va d'une épaule à l'autre en suivant le trajet de la déchirure et peut devenir abdominale, dorsale ou lombaire, parfois cervicale en fonction de la localisation de la dissection.
Les signes associés dépendent de la localisation et de l'étendue de la déchirure. L'abolition d'un ou plusieurs pouls, radiaux et fémoraux et l'asymétrie significative de la pression artérielle des bras doivent orienter vers cette pathologie.
Figure 6-17 : différentes localisations de la dissection
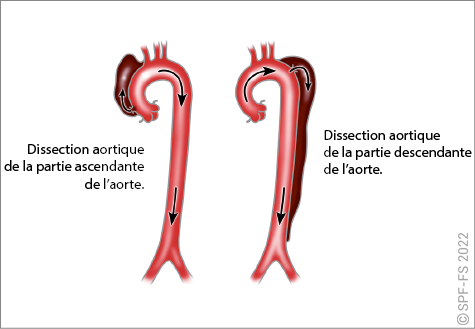
Ce dédoublement de la paroi vasculaire induit un rétrécissement du diamètre intérieur du vaisseau et donc gêne le passage du sang (ischémie*). Cela peut entraîner dans un premier temps :
- un syndrome coronarien aigu, en cas d'atteinte des coronaires ;
- un accident vasculaire cérébral, en cas d'atteinte de la carotide ;
- une atteinte d'autres organes suivant les artères touchées.
Dans un délai variable, la fragilisation de la paroi vasculaire peut entraîner une rupture secondaire de l'aorte (dans le thorax ou l'abdomen) avec une hémorragie massive et un arrêt cardiaque immédiat.
Dans ces cas, en l'absence d'une prise en charge rapide (médicalisation avec prise en charge dans un service de chirurgie cardio-vasculaire), le décès est quasi certain.
Figure 6-18 : déplacement de la douleur
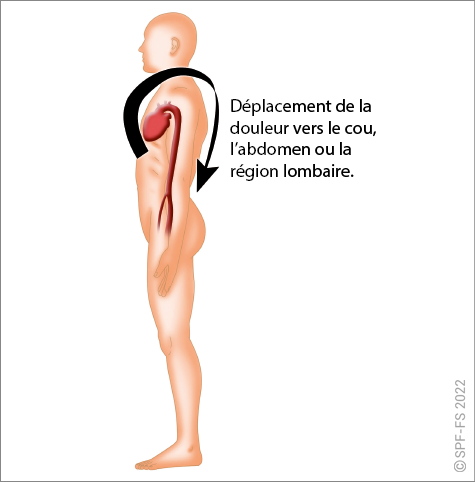
Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- le type et la localisation de la douleur (déplacement) ;
- la durée d'une douleur persistante ;
- le(s) facteur(s) déclenchant(s) (maladie, effort, stress) ;
- les(s) facteur(s) de risque (âge) ;
- les antécédents cardio-vasculaires (hypertension artérielle, maladie coronarienne ou génétique) ;
- le traitement suivi (anticoagulants* par voie orale ou injectable et antihypertenseurs).
Rechercher ou apprécier :
- les signes généraux d'une détresse ou d'un trouble circulatoire ;
- l'abolition d'un pouls ou une asymétrie des pouls fémoraux et/ou radiaux ;
- une asymétrie de la pression artérielle systolique entre les deux bras > 20 mmHg, en prenant soin de réaliser les deux mesures immédiatement l'une après l'autre, et en laissant le patient dans la même position ;
- les signes généraux d'une détresse ou d'un trouble neurologique.
Conduite à tenir
En parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés et en l'absence de détresse vitale immédiate, la conduite à tenir impose de :
1Mettre au repos strict la victime, dans la position où elle se sent le mieux.
2Administrer de l'oxygène, par inhalation si nécessaire (cf. fiche technique M.07).
3Surveiller en permanence le pouls et la respiration.
Par anticipation, il faudra être prêt à mettre en œuvre une réanimation cardio-pulmonaire avec une défibrillation précoce.
4. Les troubles du rythme
Généralités
Les troubles du rythme cardiaque dus à un trouble de l'automatisme des contractions du cœur peuvent être anciens ou de découverte récente, permanents ou paroxystiques (apparition et arrêt brutal). Ils touchent soit :
- les oreillettes ;
- les ventricules, dont le plus grave, la fibrillation ventriculaire, entraîne la mort.
Les victimes peuvent se plaindre de palpitations (sensation désagréable de percevoir les battements de son cœur), de fatigue soudaine ou d'une douleur thoracique. Le trouble du rythme peut, dans les cas les plus graves, empêcher le fonctionnement efficace du cœur et entraîner d'emblée un OAP (œdème aigu du poumon), une hypotension artérielle, une perte de connaissance ou un arrêt cardiaque.
Aucun effort ne doit être demandé à la victime au risque d'aggraver brusquement son état.
Lorsque l'on est en présence d'une tachycardie élevée (fréquence cardiaque supérieure à 160 battements/min environ), il devient difficile voire impossible de la chiffrer manuellement. L'utilisation de l'appareil multiparamétrique permet alors d'affiner la mesure de la fréquence cardiaque.
Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- les facteurs déclenchants : maladie, syndrome coronarien aigu (SCA), intoxication, électrisation… ;
- le mode de survenue : brutal ou progressif, au cours d'un effort ou non… ;
- l'existence de palpitations ;
- la durée du trouble ;
- la tolérance : fatigue, survenue d'une perte de connaissance, douleur thoracique ;
- le traitement entrepris et ses effets ;
- les antécédents cardiaques : troubles du rythme connus, traitement suivi (anti-arythmiques, anticoagulants*), hospitalisation… ;
- la présence d'un pacemaker ou d'un défibrillateur implantable.
Rechercher ou apprécier :
- les signes généraux d'une détresse ou d'un trouble circulatoire ;
- le pouls radial : fréquence, qualité et régularité sur une minute ;
- la fréquence cardiaque au moyen de l'appareil multiparamétrique ;
- les signes généraux d'une détresse ou d'un trouble respiratoire ou neurologique.
Médicaments fréquemment rencontrés lors de troubles du rythme
|
Nom du médicament |
Principe actif |
|
Amiodarone®, Cordarone® |
amiodarone |
|
Cipralan® |
cibenzoline |
|
Digitaline® |
digitaline |
|
Digoxine® |
digotoxine, digoxine |
|
Flécaïne® |
flécaïnide |
|
Rythmol® |
propafénone |
|
Rythmodan® |
disopyramide |
|
Sotalex® |
sotalol |
Conduite à tenir
En parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
1Mettre au repos strict la victime, dans la position où elle se sent le mieux ou dans une position adaptée à son état :
- demi-assise si détresse respiratoire ;
- allongée si hypotension artérielle ;
- PLS en cas de troubles de la conscience (cf. fiche technique G.15).
2Administrer de l'oxygène, par inhalation si nécessaire (cf. fiche technique M.07).
3Prépositionner à proximité de la victime l'ensemble du matériel de réanimation prêt à l'emploi (DAE, insufflateur manuel, aspirateur à mucosité…).
4Surveiller en permanence le pouls et la respiration.
Toute victime en bradycardie extrême doit être mobilisée avec une grande prudence, un arrêt cardiaque pouvant survenir à tout moment.
Procédure 6.1 : prise en charge d'une victime présentant un arrêt cardiaque

Procédure 6.2 : prise en charge d'une victime présentant une hémorragie externe (sauf thoracique et abdominale)

Chapitre 7
Troubles et détresses neurologiques
7.1 Généralités
1. Définitions et causes
2. Signes généraux
3. Conduite à tenir générale
7.2 Les pertes de connaissance brèves ou syncopes
1. Généralités
2. Signes spécifiques
3. Conduite à tenir
7.3 Les pertes de connaissance prolongées ou comas
1. Généralités
2. Signes spécifiques
3. Conduite à tenir
7.4 Les principales pathologies neurologiques
1. Les accidents vasculaires cérébraux et les hémorragies méningées
Généralités
Signes spécifiques
Conduite à tenir
2. Les convulsions
Généralités
Signes spécifiques
Conduite à tenir
3. Les convulsions hyperthermiques chez l'enfant
Généralités
Signes spécifiques
Conduite à tenir
4. Les méningites
Généralités
Signes spécifiques
Conduite à tenir
Procédure 7.1 : prise en charge d'une victime inconsciente
Procédure 7.2 : prise en charge d'une victime inconsciente qui vomit
Les détresses neurologiques sont une atteinte du système nerveux central ou périphérique. En raison du vieillissement de la population, elles sont la 3e cause de mortalité en France. En cas de survie, elles laissent souvent des séquelles particulièrement invalidantes.
1. Définitions et causes
Les origines d'une détresse neurologique peuvent être multiples. Les plus fréquentes sont :
- traumatiques :
- traumatisme crânien,
- traumatisme du rachis ;
Les détresses neurologiques à caractère traumatique sont traitées dans le chapitre de traumatologie.
- non traumatiques :
- origine métabolique (dysfonctionnement du corps comme l'hypoglycémie*),
- accident vasculaire cérébral (ischémique ou hémorragique),
- origine infectieuse (méningites, encéphalites…),
- épilepsie,
- origine cardiaque,
- tumeur du cerveau,
- toxique (monoxyde de carbone, produits chimiques, médicaments…) ;
- réflexes :
- syncopes vagales,
- hypotension orthostatique* (hypotension lors du passage trop rapide à la position debout) favorisée par la prise de médicaments, d'alcool, une hypovolémie*…
2. Signes généraux
La quasi-totalité des troubles ou des détresses neurologiques se manifeste par des signes communs, qui peuvent être isolés ou associés.
Le bilan d'une victime présentant un trouble ou une détresse neurologique, doit comporter la recherche systématique de tous les signes suivants :
- signes neurologiques :
- perte de connaissance,
- troubles de la conscience,
- coma,
- convulsions,
- diminution ou perte de sensibilité,
- diminution ou perte de motricité,
- anomalie des réactions pupillaires,
- altération de la parole,
- troubles du comportement,
- céphalées* inhabituelles,
- troubles de l'équilibre ;
- autres signes dus à l'interaction des grandes fonctions vitales.
Toute atteinte neurologique peut entraîner une altération des autres fonctions vitales. Les signes de la détresse neurologique pourront donc être associés à ceux des détresses respiratoires et circulatoires.
3. Conduite à tenir générale
La conduite à tenir générale au cours d'un trouble ou d'une détresse neurologique consiste, après avoir exécuté, si nécessaire, les gestes d'urgences immédiats, à :
1Réaliser le bilan circonstanciel (cf. chapitre 4.2).
2Réaliser le bilan primaire comprenant les mesures de sauvegarde et le bilan ABCDE(cf. chapitre 4.3).
3Mettre la victime en position d'attente adaptée (cf. fiche technique G.23).
4Administrer de l'oxygène si nécessaire (cf. fiche technique M.07).
5Protéger la victime contre le froid ou les intempéries.
6Calmer et rassurer la victime. Si la victime vomit, suivre la procédure 7-2.
Si la victime a perdu connaissance, appliquer la conduite à tenir adaptée (cf. chapitre 7.3).
1. Généralités
La syncope est un symptôme défini par une perte de connaissance brève (perte de contact avec le monde extérieur sans aucune communication) à début d'installation progressive ou brutale, s'accompagnant d'une perte du tonus postural (donc souvent d'une chute), avec un retour rapide à un état de conscience normal.
Cependant, toutes les pertes de connaissance brèves ne sont pas des syncopes (traumatisme crânien, certaines crises d'épilepsie…).
Les syncopes sont dues à une diminution globale et passagère de la perfusion du cerveau. Leur origine est donc le plus souvent circulatoire.
Les syncopes peuvent être bénignes, d'origine vagale ou consécutives à une hypotension orthostatique*. Elles peuvent également traduire l'existence de pathologies graves sous-jacentes (trouble du rythme cardiaque, infarctus* du myocarde…) qui ne seront pas étudiées dans ce chapitre.
Il faut impérativement rechercher les signes spécifiques de ces maladies graves (examen complet de la victime), avant de conclure à la nature bénigne de la syncope.
Les malaises ne comportant pas de perte de connaissance sont décrits dans le chapitre 9.1.
Cas particulier de la syncope vagale
Le terme de malaise vagal, anciennement utilisé pour décrire ce type de manifestation, est remplacé maintenant par celui de syncope vagale.
Le mécanisme de la syncope vagale est le suivant : lors d'une forte émotion ou d'une douleur vive, il y a d'abord une activation du système nerveux sympathique (réaction normale de l'organisme à une détresse) qui provoque tachycardie, augmentation de la pression artérielle, pâleur par redistribution du sang vers les organes prioritaires (cœur, poumons, cerveau) et souvent sueurs. Le système nerveux parasympathique est ensuite activé pour revenir à l'équilibre.
Chez certaines personnes, la réponse du système parasympathique est excessive et entraîne une augmentation exagérée de l'activité du « nerf vague », nerf ralentisseur du cœur et dilatateur des vaisseaux sanguins. Ces deux phénomènes entraînent une baisse de la pression artérielle et par conséquent du débit sanguin cérébral pouvant provoquer une perte de connaissance. Ces syncopes vagales sont bénignes.
Classification des syncopes
La syncope imminente
Des signes alertent la victime d'une perte de connaissance imminente sans forcément qu'elle ait lieu si des gestes adéquats sont effectués immédiatement. Quand le débit sanguin cérébral diminue, les victimes peuvent ressentir certains signes avant la perte totale de connaissance. Ils décrivent des sensations « d'étourdissement » et de « vertiges », une perte du contrôle des mouvements des yeux ou d'autres mouvements, une vision trouble, une réduction du champ visuel et des manifestations sonores à type de bourdonnement d'oreille. Ils sont souvent pâles et présentent des sueurs et des nausées.
La syncope vagale typique
Les signes sont identiques à ceux de la syncope imminente, mais cette fois, faute de gestes adaptés, la victime perd connaissance.
La syncope vagale atypique
La personne perd connaissance brutalement, sans signes précurseurs, et chute plus ou moins violemment avec un risque de blessure.
2. Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- les circonstances de survenue de la syncope (souvent en fin de repas, en atmosphère chaude, émotion…) ;
- le mode de survenue : progressif ou brutal ;
- l'existence de signes d'alarme précurseurs (troubles de la vue, bourdonnement d'oreilles, bouffée de chaleur…) ;
- une chute éventuelle et ses conséquences ;
- une amnésie de l'épisode ou une perte de connaissance décrite par l'entourage ;
- parfois des mouvements musculaires (cloniques) rappelant ceux de la crise d'épilepsie mais de courte durée (< 1 min).
Rechercher ou apprécier :
- des sensations « d'étourdissement » ou de « vertiges » ;
- un pouls lent ou difficilement perceptible ;
- une pâleur, des sueurs ;
- des troubles de la vision, une réduction du champ visuel ou des mouvements oculaires anormaux ;
- des manifestations sonores comme des bourdonnements ;
- des nausées ou des vomissements ;
- une perte d'urine ;
- une absence de morsure de langue ;
- la présence de traumatismes éventuels, si chute ;
- les signes généraux d'un trouble ou d'une détresse neurologique ;
- les signes des détresses respiratoire ou circulatoire.
3. Conduite à tenir
En parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
1Allonger à plat dos la victime consciente, en surélevant les jambes afin de faciliter la récupération.
2Mettre en PLS jusqu'à une reprise de conscience complète (cf. fiche technique G.15).
3Évoquer dans tous les cas un possible traumatisme du rachis en appliquant l'algorithme d'aide à l'immobilisation (Cf. procédure 15.1).
4Administrer de l'oxygène par inhalation si nécessaire (cf. fiche technique M.07).
Dès que la personne est allongée, les mécanismes régulateurs de l'organisme se mettent en marche et la personne reprend, normalement, rapidement connaissance.
Syncope vagale typique et manœuvres physiques.
Si la victime est dans l'incapacité de s'allonger (lieux exigus, inadaptés) immédiatement lors de l'apparition de signes d'alerte, alors, elle peut réaliser des manœuvres physiques : accroupissement en plaçant la tête entre les genoux si la victime est debout/ croisement des membres inférieurs/crochetage des doigts et mise en tension des membres supérieurs.
Ces manœuvres ont pour objectif d'augmenter de façon transitoire la pression artérielle et d'éviter ainsi la perte de connaissance de la victime et sa chute éventuelle.
1. Généralités
Il s'agit d'une altération de la conscience qui dure depuis plus de cinq minutes et qui peut être légère ou profonde. Les causes des comas peuvent être délicates à déterminer du fait de l'absence totale de renseignements de la part de la victime ou de l'entourage. On peut citer parmi les plus courantes :
- un traumatisme crânien ;
- des troubles métaboliques par exemple l'hypoglycémie (le taux de sucre diminue dans le sang provoquant un ralentissement du fonctionnement des cellules du cerveau) ;
- une hypoxie cérébrale (diminution de l'oxygénation du cerveau, qui provoque un ralentissement du fonctionnement des cellules cérébrales) pouvant être causée par :
- une détresse respiratoire ou circulatoire,
- un accident vasculaire cérébral,
- une intoxication par les fumées d'incendie ou le monoxyde de carbone ;
- une intoxication par drogues, alcool, médicaments, certains produits industriels ;
- une hyperthermie ou une hypothermie grave ;
- une méningite, une tumeur cérébrale.
Un coma profond a pour conséquence :
- une chute de la langue, qui obstrue les voies aériennes si la personne est sur le dos ;
- une perte du réflexe de déglutition et de toux avec possibilité de passage dans les bronches de vomissements, de sang, de salive, entraînant un état asphyxique aigu ;
- une détresse respiratoire par dépression des centres de la respiration (intoxication par drogue, par médicaments, traumatismes cérébraux, AVC, tumeurs…) ;
- une hypothermie grave.
En fonction de son origine, le coma peut être isolé ou associé à des traumatismes ou des atteintes des autres grandes fonctions vitales.
2. Signes spécifiques
Rechercher par l'interrogatoire de la famille ou des témoins :
- les circonstances de survenue : traumatisme, intoxications (rechercher des boîtes de médicaments, des bouteilles d'alcool…), une maladie (rechercher de l'insuline dans le réfrigérateur si aucune cause n'est retrouvée…) ;
- l'horaire de la perte de connaissance ;
- les modalités d'apparition du coma : brutal ou progressif, précédé d'une fatigue extrême, d'une agitation (hypoglycémie*), de maux de tête, de vomissements ;
- les antécédents médicaux et chirurgicaux ;
- les traitements suivis.
Rechercher ou apprécier :
- les signes des détresses circulatoires (en particulier un pouls lent ou difficilement perceptible) ou respiratoires ;
- les signes généraux d'un trouble ou d'une détresse neurologique, par des mouvements anormaux, convulsions ;
- l'état des pupilles ;
- des signes de traumatisme ;
- des sueurs abondantes et une pâleur ;
- une morsure de la langue ou une perte d'urine ;
- une odeur anormale de l'haleine ;
- des vomissements alimentaires ou sanglants ;
- des traces d'injection récentes ;
- la glycémie capillaire, fondamentale à mesurer chez tout patient présentant des troubles de la conscience ;
- la température corporelle.
3. Conduite à tenir
La conduite à tenir est celle décrite dans le chapitre 4 du bilan primaire de la victime inconsciente qui respire et nécessite la médicalisation de l'intervention.
Règle de transport devant une victime dans le coma
Le coma hystérique n'est pas une simulation, mais une manifestation psychiatrique vraie. Souvent difficile à différencier du vrai coma, il présente toutefois les mêmes signes que ceux décrits ci-dessus. La cause déclenchante est nettement moins évidente que dans les comas simulés.
1. Les accidents vasculaires cérébraux et les hémorragies méningées
Généralités
Les accidents vasculaires cérébraux (AVC) correspondent à un arrêt brutal de la circulation sanguine dans une partie du cerveau. Ils peuvent entraîner des séquelles irréversibles ou le décès de la victime.
Les AVC sont favorisés par :
- l'âge, qui fragilise les vaisseaux sanguins ;
- l'hypertension artérielle ;
- le diabète ;
- le cholestérol ;
- le tabagisme, l'alcoolisme ;
- les efforts (rupture d'anévrisme*) ;
- certains traitements (anticoagulant*, aspirine, pilule contraceptive).
Les mécanismes de l'AVC sont de deux types distincts, en fonction de la cause.
Type ischémique (80 %)
Il s'agit de l'obstruction d'un vaisseau sanguin par un caillot ou par le spasme d'une artère (ischémie*).
Figure 7-1 : accident vasculaire cérébral ischémique

La zone du cerveau qui n'est plus irriguée va souffrir du manque d'oxygène en quelques secondes. Si le caillot persiste, les neurones concernés meurent en quelques minutes.
Les AVC se manifestent par un déficit neurologique brutal et variable dont la nature et l'importance dépendent de la taille et de la localisation du vaisseau sanguin touché.
Cette obstruction peut être permanente ou transitoire. Parfois l'artère se désobstrue spontanément et les signes cliniques observés vont disparaître plus ou moins vite en fonction de la durée de l'obstruction et devront être notés immédiatement. Dans ce dernier cas, on parle d'accident ischémique transitoire (AIT). Cet AIT est un signal d'alarme qui peut annoncer un AVC constitué et doit être systématiquement transporté en milieu hospitalier.
Type hémorragique (20 %)
Il s'agit d'une hémorragie due à la rupture :
- d'un vaisseau sanguin (souvent chez des personnes âgées hypertendues) ;
- d'une malformation vasculaire (anévrisme* chez le sujet jeune, par exemple).
Figure 7-2 : accident vasculaire cérébral hémorragique
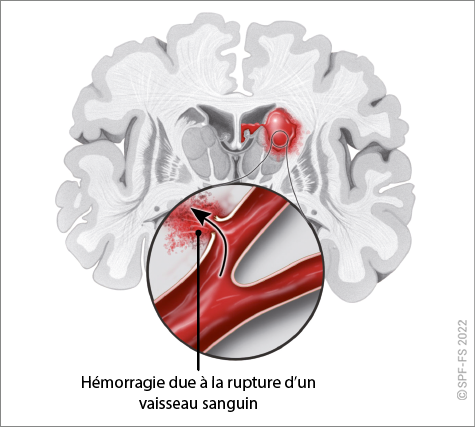
On parle alors d'AVC hémorragique. La gravité des lésions cérébrales est fonction de l'importance de l'hémorragie et de sa localisation.
Les hémorragies méningées sont consécutives à la rupture des vaisseaux sanguins méningés, le plus souvent au cours d'un effort ou d'une poussée hypertensive lorsqu'il y a une malformation (anévrisme*), ou après un traumatisme (cf. chapitre 15).
Du sang va s'écouler dans l'espace situé entre et autour des méninges, entraînant, par la compression du cerveau, des signes cliniques plus ou moins graves en fonction de l'importance de l'hémorragie.
Il s'agit d'une urgence vitale, souvent mortelle, ou pouvant être responsable d'une invalidité permanente.
Elles se traduisent par des signes méningés : céphalées* (souvent brutales), photophobie*, vomissements, raideur de la nuque, signes que l'on peut retrouver dans la méningite, mais sans fièvre.
Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- les antécédents (familiaux, hypertension, AVC antérieurs, un trouble du rythme cardiaque…) ;
- le facteur déclenchant éventuel (effort, poussée hypertensive…) ;
- l'heure de survenue, c'est-à-dire l'heure du dernier moment où l'état neurologique de la victime était encore normal, d'après elle ou les témoins ;
- le traitement en cours ;
- l'état de dépendance ou d'impotence antérieur de la victime (victime grabataire).
Rechercher ou apprécier :
- les signes de détresse respiratoire ou circulatoire ;
- les signes généraux d'un trouble ou d'une détresse neurologique, notamment :
- des convulsions,
- un déficit de la motricité (hémiplégie*, hémiparésie*, monoplégie*, monoparésie*),
- une anomalie de la parole (aphasie*),
- une asymétrie de l'expression faciale (paralysie faciale) ;
- la symétrie de la pression artérielle entre les deux bras (afin d'éliminer une dissection aortique) ;
- la glycémie ;
- un déficit visuel d'apparition brutale (amputation du champ visuel ou déviation du regard) ;
- l'orientation spatio-temporelle ;
- des troubles de l'équilibre d'apparition brutale et récente ;
- des céphalées* violentes, inhabituelles, d'apparition brutale et sans cause apparente ;
- des vomissements répétés ;
- la régularité du rythme cardiaque par la prise du pouls (en cas d'arythmie, rechercher son ancienneté).
Il existe différentes méthodes de dépistage de l'AVC : FAST, LAPSS, RACE...
Principaux anticoagulants* et antiagrégants*
|
Nom du médicament |
Principe actif |
|
Sintrom® minisintrom® |
acénocoumarol |
|
Préviscan® |
fluindione |
|
Coumadine® |
warfarine |
|
Lovenox® (injection sous cutanée) |
enoxaparine sodique |
|
Fraxiparine® (injection sous cutanée) |
nadroparine calcique |
|
Innohep® (injection sous cutanée) |
tinzaparine sodique |
|
Kardégic® (antiagrégant*) |
acétylsalicylate de lysine |
|
Plavix® (antiagrégant*) |
clopidogrel |
|
Effiant® |
prasugrel |
|
Brilique® |
ticagrélor |
|
Xarelto® |
rivaroxaban |
|
Eliquis® |
apixaban |
|
Pradaxa® |
dabigatran |
Conduite à tenir
En parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
1Allonger la victime.
2Réaliser un bilan de la victime avec mesure de la glycémie capillaire (cf. fiche technique M.19).
3Administrer de l'oxygène par inhalation, si nécessaire (cf. fiche technique M.07).
4Contacter la régulation médicale.
5Surveiller attentivement la victime.
6Protéger la victime contre le froid.
7Brancarder en position horizontale (cf. fiche technique D.14).
Les victimes d'AVC sont idéalement acheminées vers un centre spécialisé « Unités de soins intensifs neurologiques » ou unités neuro-vasculaires. La prise en charge précoce des victimes d'AVC permet d'obtenir des bénéfices réels par rapport à une prise en charge conventionnelle avec un risque de mortalité et de séquelles réduits.
Protocole de prise en charge des urgences neuro-vasculaires (UNV)
L'AVC est une pathologie dont la prise en charge est extrêmement urgente, car elle peut entraîner des séquelles invalidantes ou s'aggraver rapidement.
Un traitement peut, dans certains cas, nettement améliorer le devenir des victimes s'il est mis en œuvre le plus tôt possible (idéalement moins de deux heures après la survenue des premiers symptômes. On considère qu'après six heures de délais, les lésions sont définitives et le traitement inefficace).
Hormis dans les cas d'une détresse vitale associée ou de signes de gravité particuliers reconnus par le médecin régulateur, l'équipage du VSAV sera amené à prendre directement en charge ces victimes pour les transporter le plus rapidement possible vers une structure d'accueil disposant d'un service d'UNV.
La victime bénéficie immédiatement d'un examen (IRM scanner) qui permet de déterminer le type de l'AVC. En présence d'un caillot, on tente de le retirer ou le détruire par l'injection de produits spécifiques (thrombolyse).
En présence d'un AVC, le chef d'agrès doit transmettre sans délai un bilan complet au médecin régulateur en précisant l'heure du début des symptômes : l'heure prise en considération pour le début de l'AVC correspondant au dernier moment où l'état neurologique était normal selon les témoins de la victime. L'heure de début des troubles ne peut être connue si la victime se réveille avec les signes de l'AVC.
Une fois les renseignements recueillis par le médecin régulateur, une place est immédiatement recherchée en UNV. Parfois le médecin peut se mettre en conférence avec le neurologue et le chef d'agrès. Pendant la recherche de place, la victime est brancardée dans le VSAV, le chef d'agrès veille la fréquence opérationnelle ou doit pouvoir être joint sur un téléphone portable. Les modalités de brancardage et de transport sont les suivantes :
- durant le brancardage, la victime doit être allongée sauf avis contraire du médecin régulateur ;
- la victime sera accompagnée de son dossier médical.
- si possible, la famille de la victime se rendra sans délai, par ses propres moyens à la structure d'accueil de destination.
2. Les convulsions
Généralités
Le système nerveux peut, pour différentes raisons, se mettre en hyperactivité provoquant une décharge soudaine, excessive et synchrone de neurones. Cela se traduit le plus souvent par une perte de connaissance brutale et des secousses musculaires désordonnées et violentes, appelées convulsions : c'est la crise convulsive.
Figure 7-3 : électro-encéphalogramme lors d'une crise d'épilepsie
La crise convulsive a des causes diverses :
- causes cérébrales :
- épilepsie,
- traumatisme crânien grave,
- tumeur cérébrale,
- malformations cérébrales,
- maladies infectieuses (méningites, encéphalites…),
- séquelles d'accidents vasculaires cérébraux ou de chirurgie cérébrale ;
- causes non cérébrales :
- hypoglycémie*,
- hypotension artérielle sévère,
- intoxications (médicaments, alcool ou CO),
- hyperthermie* grave chez l'adulte et surtout chez l'enfant,
- hypoxies* et anoxies*.
Dans un grand nombre de cas, les sapeurs-pompiers sont confrontés à des crises convulsives qui surviennent chez des épileptiques connus et traités. La maladie épileptique est causée par une susceptibilité particulière des cellules cérébrales à différents stimuli.
Les facteurs favorisant la crise chez un épileptique connu sont :
- le manque de sommeil ;
- l'alcool ;
- la rupture du traitement (volontaire, par oubli, ou par manque de médicament) ;
- les stimulations lumineuses intermittentes (stroboscope, jeux vidéo…).
Les crises convulsives peuvent être de différents types.
La crise convulsive généralisée « tonico-clonique »
Elle se décompose en quatre phases :
- phase de début, brève :
- la personne pousse un cri et perd brutalement connaissance ;
- elle chute violemment avec souvent :
- des plaies du cuir chevelu, de l'arcade sourcilière,
- des traumatismes divers (fracture du nez…).
Chez les épileptiques qui font des crises habituelles, il existe parfois des signes annonciateurs qui sont souvent les mêmes (troubles de la vision, sifflements d'oreille). La personne les reconnaît, anticipe la crise et s'allonge afin d'éviter les traumatismes.
- Phase tonique, d'une durée comprise entre dix secondes et vingt secondes. Elle se manifeste par :
- un raidissement de tout le corps par contracture des muscles ;
- une contraction violente des mâchoires pouvant entraîner une morsure de la langue (sang au niveau des lèvres) ;
- une hypersalivation ;
- un arrêt respiratoire par blocage de la cage thoracique entraînant parfois une cyanose ;
- une déviation des yeux vers le haut (révulsion oculaire).
- Phase clonique, d'une durée de vingt à trente secondes environ. Elle se manifeste par :
- des convulsions : mouvements saccadés en flexion-extension (de la tête et des membres) ;
- parfois une perte d'urine et des matières fécales.
- Phase de récupération, d'une durée de quelques minutes à trente minutes en moyenne. Elle débute par un coma profond sans réaction aux stimulations, suivie d'une reprise progressive de la conscience.
La caractéristique de la crise convulsive généralisée est que le malade ne se souvient jamais de sa crise (amnésie post critique).
La crise convulsive partielle
Lors d'une crise convulsive partielle :
- la personne peut être consciente ou non ;
- seule une partie du corps convulse. Parfois, il s'agit simplement de la contraction rythmique d'un pouce, des lèvres ou d'une paupière.
L'état de mal épileptique
Dans certains cas, des phases cloniques peuvent se succéder de manière continue ou discontinue pendant plus de cinq minutes.
On parle alors d'état de mal épileptique. Il doit être considéré comme une urgence et nécessite la médicalisation de la victime.
Il ne faut pas confondre les convulsions avec les contractions musculaires que l'on observe lors d'une crise de tétanie.
Figure 7-4 : crise d'épilepsie

Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- l'existence d'une épilepsie connue ;
- les antécédents (diabète, tumeur cérébrale…), grossesse ;
- le(s) facteur(s) déclenchant(s) (arrêt du traitement, intoxication, alcool, fièvre, traumatisme, fatigue…) ;
- l'heure de début et la durée de la crise ;
- le nombre de crises et l'intervalle entre elles avec ou sans récupération de la conscience ;
- le traitement en cours.
Rechercher ou apprécier :
- des signes de détresse circulatoire ou respiratoire ;
- les signes généraux d'un trouble ou d'une détresse neurologique, notamment la persistance des convulsions, parfois discrètes (commissure des lèvres, paupières…) ;
- la température. En cas de fièvre, rechercher un purpura (cf. chapitre 7.4.4) ;
- la glycémie ;
- une amnésie totale de l'épisode ;
- un retour progressif à la conscience ;
- la présence d'un traumatisme dû à une éventuelle chute ;
- une possible perte d'urine ou des matières fécales ;
- une morsure de la langue.
Médicaments fréquemment rencontrés chez une personne épileptique
|
Nom du médicament |
Principe actif |
|
Dépakine® |
acide valproïque |
|
Rivotril® |
clonazépam |
|
Valium® |
diazépam |
|
Gardénal® |
phénobarbital |
|
Tégrétol® |
carbamazépine |
|
Keppra® |
lévétiracétam |
|
Lamictal® |
lamotrigine |
|
Lyrica® |
prégabaline |
|
Prodilantin® |
fosphénytoïne |
Conduite à tenir
En règle générale, les secours sont présents sur les lieux après la partie tonique ou clonique de la crise. Dans ce cas, en parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
1Mettre en PLS (cf. fiche technique G.15), après vérification de la respiration et du pouls.
2Administrer de l'oxygène par inhalation si nécessaire (cf. fiche technique M.07).
3Réaliser une mesure de glycémie capillaire (cf. fiche technique M.19).
4Surveiller attentivement la victime durant la phase de récupération (fonctions vitales). Rechercher l'existence d'un déficit neurologique.
5Protéger la victime contre le froid, la chaleur ou les intempéries.
6Contacter la régulation médicale.
7Transporter en structure médicale d'accueil, particulièrement si :
- il s'agit d'une première crise ;
- la victime présente des crises fréquentes (inadaptation du traitement).
Si la crise a lieu en présence des sapeurs-pompiers :
1Amortir la chute.
2Éloigner les objets qui pourraient blesser la victime au moment des convulsions.
3Protéger la tête en interposant entre la tête et le sol des vêtements, une couverture ou, à défaut, les mains.
4Mettre en PLS la victime, après avoir vérifié sa respiration, dès la fin des convulsions et jusqu'à récupération de sa conscience (cf. fiche technique G.15).
5Administrer de l'oxygène, par inhalation si nécessaire (cf. fiche technique M.07).
6Réaliser une mesure de la glycémie capillaire après la phase convulsive (cf. fiche technique M.19).
7Surveiller attentivement la victime durant la phase de récupération (fonctions vitales). Rechercher l'existence d'un déficit neurologique.
8Protéger la victime contre le froid, la chaleur ou les intempéries.
9Rassurer la victime et compléter le bilan secondaire.
10Ne pas tenter de mettre quoi que ce soit dans la bouche de la victime.
3. Les convulsions hyperthermiques chez l'enfant
Généralités
Les convulsions hyperthermiques sont consécutives à une réaction du cerveau immature de l'enfant qui a de la fièvre lors d'une maladie infectieuse.
Généralement, ces convulsions sont bénignes et cessent spontanément la plupart du temps. Elles présentent les signes d'une crise d'épilepsie (convulsions généralisées ou partielles), souvent de courte durée. La crise est le plus souvent unique.
Elles ne sont en rien liées à une épilepsie et ne signifient nullement que l'enfant sera épileptique ultérieurement.
Les convulsions liées à un coup de chaleur sont traitées à part (cf. chapitre 12.2).
Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage et en consultant le carnet de santé :
- les antécédents (crises convulsives antérieures) ;
- le(s) facteur(s) déclenchant(s) (fièvre, maladie…) ;
- l'heure de début et la durée de la crise convulsive ;
- le type de convulsions (généralisées ou partielles) ;
- le nombre de crises (si multiples) et l'intervalle entre elles, avec ou sans récupération de la conscience ;
- le traitement en cours.
Rechercher ou apprécier :
- des signes de détresse circulatoire ou respiratoire ;
- les signes généraux d'un trouble ou d'une détresse neurologique, notamment :
- la persistance des convulsions, parfois discrètes (commissure des lèvres, paupières…),
- un retour progressif à la conscience ;
- la température, afin de confirmer l'origine hyperthermique des convulsions ;
- la présence d'un traumatisme dû à une éventuelle chute ;
- une possible perte d'urine ou des matières fécales ;
- une morsure de la langue ;
- la présence d'un purpura (la présence de boutons ou de taches sur le corps de l'enfant, cf. encadré page suivante).
Conduite à tenir
En parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
1Refroidir doucement l'enfant en :
- le découvrant ;
- posant des linges humides (température ambiante) sur son front, sa nuque.
2Surveiller attentivement la victime.
3Contacter la régulation médicale.
4Aider à administrer, sur demande de la régulation médicale, un médicament destiné à faire chuter la température corporelle (cf. fiche technique M.23).
4. Les méningites
Généralités
Les méninges sont des membranes fortement vascularisées qui entourent le cerveau et la moelle épinière et qui sont susceptibles de subir des atteintes d'ordre :
- hémorragique (cf. paragraphe 7.4.1) ;
- infectieux.
Les méningites trouvent leur origine dans deux causes distinctes.
Les causes bactériennes
Certaines bactéries sont particulièrement agressives. Les plus connues sont le méningocoque et le pneumocoque. Elles déclenchent une infection purulente des méninges et affectent préférentiellement les enfants et les jeunes adultes (< 25 ans). Souvent très graves, ces infections sont contagieuses à condition d'avoir réalisé le bouche-à-bouche, une intubation ou une aspiration de la trachée sans masque de protection.
La personne contaminée contractera la méningite et pourra devenir contaminante à son tour.
Les causes virales
Ce sont les plus fréquentes.
Pratiquement toutes les maladies virales peuvent entraîner une méningite (rougeole, oreillons…). Il s'agit d'une inflammation des méninges qui donne des formes en général moins graves que les méningites bactériennes et qui ne sont pas contagieuses.
La personne au contact de la victime peut contracter la maladie ayant entraîné l'inflammation mais pas obligatoirement une méningite.
Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- un contact avec une personne atteinte de méningite ;
- les allergies connues (traitement antibiotique parfois à instaurer en urgence).
Rechercher ou apprécier :
- des signes de détresse circulatoire ou respiratoire ;
- les signes généraux d'un trouble ou d'une détresse neurologique ;
- des signes neurologiques particuliers :
- une raideur de la nuque (douleur importante lors de la flexion de la tête),
- des céphalées* violentes,
- des nausées et, souvent, des vomissements en jet,
- une photophobie*,
- une position en chien de fusil ;
- des signes infectieux :
- fièvre,
- les signes d'un purpura fulminans.
Conduite à tenir
En parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
1Se protéger par :
- des lunettes ;
- gants et manches baissées ;
- un masque FFP3.
En l'absence d'une détresse vitale immédiate :
1Administrer de l'oxygène par inhalation si nécessaire (cf. fiche technique M.07) sinon mettre un masque chirurgical à la victime.
2Déshabiller complètement la victime pour rechercher les signes de purpura.
3Surveiller attentivement la victime.
4Compter le nombre de lésions apparues depuis l'arrivée, en cas de présence d'un purpura fulminans.
5Mesurer la pression artérielle toutes les 10 minutes (cf. fiche technique M.18).
6Contacter la régulation médicale d'urgence.
7Cercler les lésions à l'aide d'un stylo afin de faciliter le dénombrement et de surveiller leur extension.
8Conseiller aux proches et à l'entourage de consulter un médecin.
Au retour d'intervention :
1Désinfecter le VSAV (cf. fiche technique H.04) puis :
- pour les VSAV en astreinte : mettre en œuvre le protocole « Désinfection approfondie » (cf. fiche technique H.07) ;
- pour les VSAV en garde active : mettre en œuvre le protocole « Désinfection simple » (cf. fiche technique H.06).
2Faire prévenir le médecin d'astreinte départementale par le CODIS
Le purpura fulminans
Le purpura fulminans est un signe de complication de la méningite. Il se manifeste par de petites taches rouges ou violacées, correspondant à une diffusion de sang à l'extérieur des vaisseaux sanguins, qui se développent rapidement au hasard sur le corps. Il peut être présent avant l'arrivée des secours, mais peut également apparaître de façon significative pendant l'examen.
Il est causé par la diffusion généralisée dans tout l'organisme de toxines issues des germes. Il va entraîner une altération très rapide de l'état général de la victime. En l'absence de traitement immédiat, la mort peut survenir dans les heures qui suivent par défaillance des organes vitaux.
Procédure 7.1 : prise en charge d'une victime inconsciente

Procédure 7.2 : prise en charge d'une victime inconsciente qui vomit

Chapitre 8
Maladies infectieuses et transmissibles
8.1 Généralités
1. Immunité et vaccination
2. Traitement
8.2 Les maladies transmises par le sang et les liquides biologiques
1. L'infection par le VIH et le SIDA
2. Les hépatites virales
3. Les accidents d'exposition au sang
8.3 Les maladies transmises par les voies respiratoires
1. Généralités
2. Maladies
8.4 Les autres maladies contagieuses
1. Généralités
2. Les maladies à ectoparasites
3. Les lésions ou les plaies cutanées surinfectées
4. Les maladies à prions
8.5 Les maladies infectieuses non contagieuses
1. Les maladies transmises par les tiques
2. Les autres maladies infectieuses non contagieuses
8.6 Le risque biologique exceptionnel
Les maladies infectieuses sont dues à la pénétration et à la prolifération dans l'organisme d'agents infectieux qui comprennent :
- les bactéries ;
- les virus (ce sont des micro-organismes plus simples que les bactéries qui ont besoin d'infecter une cellule hôte pour agir et se multiplier) ;
- les champignons (responsables des mycoses) ;
- les parasites ;
- les prions (ce sont, dans l'état actuel des connaissances, des protéines infectieuses).
Toutes les maladies infectieuses ne sont pas contagieuses, c'est-à-dire transmissibles d'un individu à un autre :
- le tétanos, qui s'attrape lors de la souillure de plaies par des spores, n'est pas contagieux ;
- la grippe est très contagieuse : l'éternuement d'un malade dans une pièce peut contaminer les personnes présentes ;
- certaines maladies nécessitent la présence d'un vecteur : par exemple la transmission du paludisme se fait par l'intermédiaire d'un moustique.
Le strict respect des règles d'hygiène reste un des meilleurs moyens de prévention de ce type de maladies (cf. chapitre 18).
1. Immunité et vaccination
L'organisme se défend de différentes façons grâce au système immunitaire. Certaines infections entraînent une immunité plus ou moins efficace ou durable. L'organisme apprend à reconnaître l'agent infectieux afin de ne pas se laisser infecter une deuxième fois.
Cette réaction est à la base des vaccinations : le vaccin introduit dans l'organisme une partie inoffensive du microbe. En cas d'infection ultérieure, l'organisme le reconnaît, sécrète des anticorps adaptés et la maladie ne s'installe pas.
On essaie donc de mettre au point des vaccins contre des maladies :
- mortelles ou à séquelles graves : diphtérie, tétanos, rougeole (chez l'enfant), poliomyélite, tuberculose, hépatite B… ;
- très contagieuses et qui peuvent de surcroît désorganiser la vie sociale et économique : grippe.
2. Traitement
Il existe des traitements contre certaines maladies infectieuses :
- les antibiotiques contre les bactéries ;
- les antiparasitaires contre les parasites ;
- les antifongiques contre les champignons ;
- les antiviraux contre les virus. Ceux-ci ont une structure simple, difficile à « attaquer », donc on ne sait pas bien les combattre. Aucun médicament antiviral n'est susceptible d'obtenir la guérison ; leurs seuls effets sont d'entraver et de ralentir la réplication virale.
La prévention est primordiale et passe par :
- la vaccination ;
- la protection contre la contamination, qui repose sur la connaissance des modes de contamination : par inhalation, par ingestion, percutané, sanguin ou sexuel.
Pour les maladies à prions, il n'existe pas de traitement.
1. L'infection par le VIH et le SIDA
Le syndrome d'immunodéficience acquise (SIDA) est une maladie causée par un virus, appelé VIH (virus de l'immunodéficience humaine, HIV en anglais).
Le virus se multiplie dans certains globules blancs, qui font partie du système immunitaire, et en perturbe le fonctionnement. On parle d'infection à VIH.
Cette infection peut prendre plusieurs formes :
- la séropositivité asymptomatique. Le virus est « dormant », sans provoquer de maladie. Cela peut durer de quelques mois à plusieurs années. La personne infectée peut transmettre l'infection ;
- le SIDA ou séropositivité symptomatique. Le virus devenu actif affaiblit le système immunitaire, qui laisse alors s'installer des maladies plus ou moins graves (cancers mais surtout infections).
Le virus est fragile et ne peut pas survivre dans l'environnement en dehors de l'organisme. Il ne se transmet ni par l'air, ni par contact cutané, ni par l'alimentation, mais seulement lorsqu'il y a contact entre une plaie ou une muqueuse avec un liquide biologique contaminant (sécrétions sexuelles féminines et masculines, sang, liquide amniotique) en particulier lors de :
- rapports hétéro ou homosexuels non protégés par l'utilisation correcte de préservatifs (une seule fois peut suffire mais multiplier les partenaires sexuels sans se protéger, c'est multiplier le risque) ;
- partage de seringues et d'aiguilles chez les toxicomanes utilisant des drogues par voie intraveineuse ;
- piqûre ou projection accidentelle dans une plaie ou sur une muqueuse (bouche, œil) de produits biologiques contaminés (sang, liquide amniotique…) ;
- grossesse, accouchement ou en période d'allaitement (transmission de la mère à l'enfant) ;
- transfusion, greffe d'organe, insémination artificielle (ce mode de transmission étant devenu exceptionnel en France).
Prise en charge du SIDA
Actuellement, aucun traitement ne permet d'éliminer complétement le VIH de l'organisme. Malgré l'absence de vaccin, des traitements adaptés permettent à des personnes séropositives de bloquer la multiplication du VIH dans leur organisme et ainsi de garder un système immunitaire opérationnel. Ces traitements sont appelés trithérapie ou multi thérapie car ils combinent l'action de molécules anti rétrovirales.
La prévention doit donc rester systématique.
2. Les hépatites virales
L'hépatite est une maladie du foie qui est provoquée par des virus dont plusieurs types ont été identifiés : virus des hépatites A, B, C… (VHA, VHB, VHC…)
Le virus se transmet :
- par voie digestive pour l'hépatite A ;
- par voie sanguine ou sexuelle pour l'hépatite B et C.
Pour éviter une contamination, il convient de se protéger lors des rapports sexuels. Par ailleurs d'autres précautions particulières permettent d'éviter la transmission : pas de partage de brosse à dents, rasoirs, couverts…
Il n'existe des vaccins que pour l'hépatite A et B. La vaccination pour cette dernière est obligatoire pour tout le personnel soignant.
Les risques des hépatites
L'infection passe souvent inaperçue, mais l'hépatite peut se manifester par :
- des troubles digestifs comme des vomissements ;
- un dégoût des aliments ;
- une fatigue intense ;
- un ictère (coloration jaune des conjonctives, du blanc de l'œil ou de la peau).
Dans la plupart des cas, le malade guérit : le virus est définitivement détruit par le système immunitaire. Le patient n'est alors ni malade, ni contagieux.
Certaines infections très graves peuvent mettre la vie du malade en jeu en quelques jours (hépatite fulminante…).
La maladie peut aussi devenir chronique ou être responsable de complications comme la cirrhose ou le cancer du foie.
L'infection par les virus B et C peut aussi rester latente : le virus reste en sommeil sans causer de maladie aux personnes contaminées, qui sont toutefois susceptibles de la transmettre.
Il existe aussi des hépatites dues à une intoxication (alcool, champignons, médicaments), mais elles n'ont pas de caractère contagieux.
3. Les accidents d'exposition au sang
Un accident d'exposition au sang (AES) se définit comme un contact direct entre un liquide biologique contaminant (sang, salive, liquide amniotique, urine) et le sang d'une personne non contaminée, au travers d'une effraction cutanée (piqûre, coupure, peau lésée) ou lors du contact avec une muqueuse (projections dans l'œil, le nez ou la bouche).
En conséquence, la projection d'un liquide biologique contaminant sur la peau saine n'est pas un AES et ne présente aucun risque.
Le sang et les liquides biologiques peuvent véhiculer des agents infectieux divers, en particulier les virus VIH, VHC et VHB.
Lorsqu'un tel accident se produit sur intervention, il convient de prendre en compte sans délai la victime de l'AES et d'appliquer le protocole.
Protocole de prise en charge d'un personnel victime d'accident d'exposition au sang et liquides biologiques
Soins locaux immédiats
En cas de contamination cutanée potentielle par un liquide biologique :
1Nettoyer immédiatement la plaie à l'eau courante et au savon.
2Rincer à l'eau.
3Réaliser l'antisepsie en trempant la plaie dans une solution de Dakin® au moins 5 minutes. Ce délai de contact est capital et ne doit en aucun cas être abrégé. Si le trempage n'est pas possible, appliquer une compresse imbibée de Dakin® pendant au moins 10 minutes.
En cas de projection d'un liquide biologique dans l'œil ou sur une muqueuse, rincer abondamment au sérum physiologique ou à l'eau pendant au moins 5 minutes.
Évaluation du risque infectieux
Consulter le plus rapidement possible le médecin référent AES de la structure d'urgence de destination (moins d'une heure après l'accident). Le médecin effectue alors une évaluation du risque de transmission virale en fonction de la sévérité de l'exposition, du statut sérologique du patient source et du délai. Une prophylaxie antirétrovirale pourra alors être prescrite. Un suivi sérologique (VIH, VHC et VHB) sera alors proposé à J 0, J 30, J 90 et J 180 par l'unité de médecine professionnelle et préventive du SSSM. Lors de cette consultation, il est fortement recommandé d'avoir le maximum de renseignements médicaux sur le patient source.
Suivi administratif
Déclaration de l'AES (accident du travail)
Un rapport circonstancié doit être établi dans les 48 heures, adressé sous pli confidentiel à Monsieur ou Madame le ·l a médecin de prévention (SSSM).
1. Généralités
Il existe de nombreuses maladies infectieuses transmissibles par voie respiratoire dont certaines ne nécessitent pas forcément de contact direct entre deux individus.
Sur intervention, toute suspicion de maladie respiratoire à caractère contagieux doit amener le personnel à s'équiper avec des moyens de protection adaptés.
Au moindre doute, un contact avec la régulation médicale doit être effectué pour évaluer le risque infectieux, d'une part, et savoir si des moyens de protection spécifiques ou une prévention médicamenteuse sont nécessaire, d'autre part. Si le risque est avéré, il convient d'informer le médecin d'astreinte départementale par le CODIS.
Lorsque le niveau de risque augmente, le ministère de la Santé émet des recommandations qui sont reprises au niveau du SSSM, qui édite une note spécifiant les protocoles à appliquer.
Figure 8-1 : équipement d'un sapeur-pompier en cas de risque infectieux standard

Figure 8-2 : équipement d'une victime présentant un risque infectieux
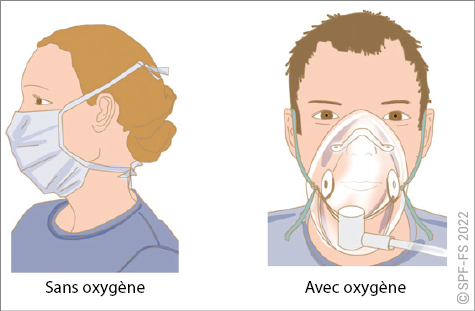
La transmission respiratoire
On distingue 2 types de transmission infectieuse par voie respiratoire: la transmission aérienne pas aérosol et la transmission aérienne par gouttelettes. À l'inverse de la transmission par aérosol, la transmission par gouttelettes nécessite un contact rapproché entre les individus.
Les maladies infectieuses les plus courantes à transmission par aérosols sont la tuberculose, la varicelle et la rougeole.
Celles transmises par gouttelettes sont la méningite, la rubéole, les oreillons, le SRAS et les virus de la grippe (aviaire ou humaine).
En pratique sur intervention, il est souvent difficile de savoir si le patient est porteur de telle ou telle maladie : le diagnostic définitif ne pourra être porté que par les équipes hospitalières.
2. Maladies
Diverses maladies sont susceptibles d'entraîner une contamination par voie respiratoire.
La méningite
La méningite est traitée au chapitre des détresses neurologiques (cf. chapitre 7.4).
La tuberculose
La tuberculose est une maladie essentiellement pulmonaire (70 % des cas), due à un microbe appelé bacille de Koch (BK). Mais elle peut toucher d'autres organes comme l'appareil génito-urinaire et les os. Elle est favorisée par les mauvaises conditions de vie, d'hygiène et les troubles de l'immunité (SIDA). Le bacille se transmet avant tout par voie aérienne, de sujet à sujet, lors de la toux
La tuberculose : une maladie souvent en deux temps
La primo-infection
La tuberculose peut passer par une phase initiale appelée primo-infection (c'est le premier contact entre le BK et l'organisme). Cette phase est souvent asymptomatique (90 % des cas) et passe inaperçue la plupart du temps. À ce niveau, deux possibilités se présentent :
- soit l'organisme produit des anticorps ou un traitement a été mis en place et la personne guérit.
- soit les défenses sont dépassées et la maladie tuberculeuse se développe.
La maladie tuberculeuse
Elle peut être découverte lors d'un examen systématique ou au cours d'une complication. Les signes sont une fièvre, un amaigrissement de 5 à 10 kg en quelques mois, une grande fatigue, et une toux chronique pouvant ramener des crachats sanglants. Des organes autres que les poumons peuvent être touchés : le système uro-génital, les os, les ganglions… Le bacille de la tuberculose est sensible à certains antibiotiques. Le traitement dure de 6 à 9 mois et doit être poursuivi jusqu'au bout, même si le sujet n'est plus contagieux en quelques semaines. Il comporte en général une association de quatre antibiotiques. Un crachat peut être très riche en bacilles, mais ils sont rapidement tués par les ultraviolets présents dans la lumière du jour, même sans soleil. En revanche, ils restent viables très longtemps à l'abri de la lumière, sur une surface à l'ombre.
Des bactéries viables sont donc présentes sur et dans les vêtements des malades tuberculeux toussant plusieurs fois par jour. L'obligation de vacciner par le BCG (vaccin anti-tuberculeux) les enfants et les adolescents a été levée en juillet 2007 au profit d'une forte recommandation de vacciner les enfants les plus exposés à la tuberculose. Les professionnels de santé et les sapeurs-pompiers demeurent soumis à l'obligation d'être vaccinés par le BCG
La grippe
La grippe est une maladie virale, hivernale, très contagieuse, parfois mortelle. Les sapeurs-pompiers peuvent être amenés à intervenir en cas de détresse aiguë.
Contagion et signes de la grippe
La grippe, après une période d'incubation (c'est-à-dire le délai entre la contamination et l'apparition des premiers symptômes) de un à sept jours, entraîne fatigue, forte fièvre, signes respiratoires, courbatures, douleurs articulaires. Elle peut être mortelle chez les sujets fragiles : personnes âgées, cardiaques, insuffisants respiratoires. La contagion est possible entre un jour avant et sept jours après le début des signes. Il existe trois types de virus (influenza : A, B et C). Le virus évolue d'une année sur l'autre (mutation) et le vaccin est fabriqué en fonction de la souche qui a sévi dans l'autre hémisphère pendant les 6 mois précédents. Il peut être inefficace si le virus a muté. La vaccination est notamment recommandée chez les sujets fragiles.
La grippe aviaire
La grippe aviaire est une maladie des oiseaux, connue depuis longtemps, aussi appelée peste aviaire. Actuellement sévit une épizootie, c'est-à-dire une épidémie chez les oiseaux de plusieurs pays, favorisée par la migration. Une des formes du virus responsable de cette maladie est le H5N1.
La grippe aviaire est très peu contagieuse pour l'homme et les cas humains connus (Asie, Turquie) sont dus à des conditions d'hygiène précaires et à une promiscuité avec les oiseaux de basse-cour malades. De très rares cas de transmission interhumaine existent.
Les risques et les systèmes de protection contre la grippe aviaire
Le risque de la grippe aviaire pour l'homme passe par la recombinaison du virus animal avec un virus de la grippe humaine, ce qui donnerait un nouveau virus par mutation qui pourrait être à l'origine d'une épidémie.
La présence d'animaux malades sur le territoire français impose :
- une veille sanitaire nationale ;
- une protection lors du ramassage des volatiles morts ;
- une protection dans la prise en charge des victimes suspectes de grippe aviaire.
La grippe A
La grippe A est une forme émergente de grippe qui est apparue au printemps 2009. Improprement appelée « grippe porcine », elle a pris la dénomination de grippe A et correspond à un virus de type H1N1. Elle est susceptible d'entraîner des atteintes pulmonaires mortelles chez des sujets jeunes, sans antécédents particuliers. Elle a fait l'objet d'une campagne de vaccination fin 2009 début 2010. Depuis, le virus A-H1N1 a été intégré au vaccin annuel.
Le SRAS
Le SRAS, syndrome respiratoire aigu sévère, est la première maladie émergente du XXe siècle. Les signes sont :
- une fièvre supérieure à 38 °C ;
- des signes respiratoires (toux et dyspnée*) ;
- des douleurs musculaires ;
- des céphalées*, des diarrhées.
Partie de Chine en 2002, elle a donné une épidémie mondiale en 2003 (rôle des voyages aériens), avec alerte mondiale par l'OMS qui a permis d'enrayer l'épidémie par des mesures d'isolement des malades et de mise en quarantaine des personnes suspectes d'être contaminées.
L'incubation dure 10 jours. La maladie est très contagieuse par gouttelettes de salive et peut l'être aussi par l'intermédiaire d'objets. Elle est due à un virus de la famille des coronavirus, et que l'on a retrouvé dans diverses espèces animales (civette en Chine).
Il n'y a ni traitement, ni vaccin, ce qui rend les mesures de prévention indispensables, d'autant que la mortalité a été d'environ 10 %.
Dans le cadre de l'alerte mondiale, le bilan spécifique devant ce syndrome grippal entraînait la recherche d'un voyage récent en Asie.
Coronavirus SARS-CoV-2
En 2020, la pandémie au coronavirus SARS-CoV-2 (COVID 19) est un exemple de diffusion d'une maladie virale par voie respiratoire. Le virus est transmis d'une personne à l'autre principalement par les gouttelettes des sécrétions ORL (orales, nasales et respiratoires : les gouttelettes de Flügge). Ces gouttelettes peuvent aussi être déposées sur les mains et les objets et alors contaminer par manuportage.
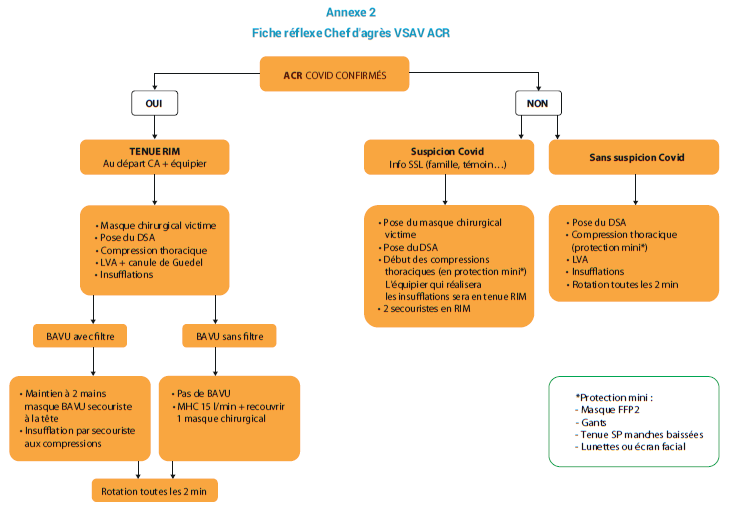
1. Généralités
Lors de leur activité de secours d'urgence aux personnes, les sapeurs-pompiers peuvent être amenés à transporter des patients porteurs de parasites tels que gale et poux. Ces maladies sont contagieuses et nécessitent une conduite à tenir spécifique.
Ces maladies touchent des personnes de tout âge et de toute condition sociale. La dissémination du parasite est favorisée par la vie en collectivité (cas d'épidémies dans des maisons de retraite…) et par le manque d'hygiène corporelle.
2. Les maladies à ectoparasites
Les ectoparasites sont les parasites de la peau et du système pileux. On en rencontre essentiellement deux, responsables de deux maladies.
La pédiculose
La pédiculose est due à la présence de poux et de lentes sur le cuir chevelu, les poils pubiens, les aisselles, la moustache, la barbe, les sourcils… Elle se transmet essentiellement par contact direct ou par l'intermédiaire des vêtements ou de la literie.
La pédiculose de la tête se manifeste essentiellement par des démangeaisons. La transmission se fait par contact direct ou par l'intermédiaire de bonnets et de brosses à cheveux. La pédiculose du corps se révèle le plus souvent par des lésions de grattage.
La gale
La gale est due à un acarien : le sarcopte.
La contamination est avant tout interhumaine par contact cutané direct. En cas de gale profuse, la transmission peut aussi être indirecte par l'intermédiaire des vêtements ou de la literie.
La durée de vie du sarcopte en dehors du corps humain est de quelques heures à deux jours (dans un environnement chaud et humide).
La gale commune se manifeste par des démangeaisons à recrudescence nocturne, des lésions cutanées caractérisées par de fins sillons, des vésicules, des plaques plus ou moins desquamantes (qui « pèlent »). Les principaux sites de lésions sont les plis interdigitaux, la face antérieure des poignets et des coudes, la ceinture abdominale, les cuisses et les fesses.
La gale profuse, à très forte charge parasitaire et très contagieuse, peut toucher toutes les parties du corps. Elle touche principalement le sujet immunodéprimé (sujet infecté par le VIH, ou malades sous corticoïdes…) et le sujet âgé.
L'objectif est de limiter la dissémination de la maladie et de protéger le personnel, les autres patients et l'environnement.
Le décret n° 99-954 du 15 février 1999 désigne la gale comme une maladie professionnelle.
Conduite à tenir
La conduite à tenir est identique dans les deux cas :
1Apporter les soins nécessaires à la victime.
2Utiliser des mesures « barrière » en emballant la victime et en portant les équipements de protection adaptés.
3Effectuer une décontamination des sapeurs- pompiers et de leurs vêtements.
4Effectuer un nettoyage et une désinfection simples pour les VSAV en garde (cf. fiche technique H.06) ou approfondis pour les VSAV en astreinte (cf. fiche technique H.07) de la cellule sanitaire de l'engin.
Ces étapes sont détaillées dans le chapitre 18.
3. Les lésions ou les plaies cutanées surinfectées
Toutes les plaies ou lésions cutanées peuvent se surinfecter. Elles ont alors un aspect rouge, chaud et purulent. Les surinfections, dues le plus souvent aux staphylocoques ou aux streptocoques, sont transmissibles par contact direct.
Les infections cutanées à staphylocoque (impétigo) se manifestent par l'apparition sur la peau de petits « boutons » rouges surmontés d'une vésicule purulente. Les enfants y sont particulièrement sensibles, et elles peuvent entraîner chez les sujets immunodéprimés de véritables chocs septiques.
Les mesures d'hygiène préconisées sur intervention (cf. chapitre 18) et l'emballage des surfaces cutanées atteintes par un moyen adapté (pansement, un drap à usage unique…) suffisent pour éviter la transmission de ces affections aux sauveteurs ou à d'autres victimes.
Figure 8-3 : emballage d'une victime porteuse de gale ou de poux

4. Les maladies à prions
Il s'agit de maladies dues à un agent infectieux particulier (plus petit qu'une cellule vivante et qui ne contient pas de matériel génétique) : le prion. Cette protéine est très résistante aux procédés de désinfection habituels.
Dans le cas d'une atteinte connue, les sapeurs-pompiers doivent utiliser les moyens de protection habituels : gants, masques. Les matériels à usage unique seront jetés avec les DASRI (cf. fiche technique H.09) et la cellule du véhicule de transport sera désinfectée conformément au protocole simple (cf. fiche technique H.06).
Les modes de transmission et les signes des maladies à prions
Ce sont des maladies de l'encéphale (cerveau), toujours mortelles, connues chez différentes espèces animales. Chez l'homme, la plus connue est la maladie de Creutzfeld-Jakob. Certains cas sont :
- isolés, sans origine connue ;
- familiaux ;
- transmis par :
- des médicaments contaminés, comme l'hormone de croissance prélevée sur des cadavres (actuellement, elle est synthétisée et n'est plus contaminante),
- du matériel médical contaminant,
- l'ingestion d'aliments contaminés : il s'agit de la forme liée à l'encéphalite spongiforme bovine (ESB) ou maladie « de la vache folle ».
Les signes cliniques sont liés au système nerveux : difficultés motrices, troubles de la mémoire, troubles du comportement, démence. L'évolution est très rapide, mortelle en deux ans en moyenne après le début des signes.
1. Les maladies transmises par les tiques
Plusieurs maladies différentes peuvent être transmises par les tiques lors d'une morsure, en particulier :
- la maladie de Lyme qui est due à une bactérie. La contamination se fait en milieu forestier, dans les hautes herbes, lorsque la tique pique pour se nourrir ;
- l'encéphalite à tiques qui est une maladie virale, dont la fréquence augmente en Europe.
Le mode de transmission et les signes
La maladie de Lyme
La tique (à l'état de larve, de nymphe ou d'adulte femelle) pique la peau des animaux ou des hommes pour se nourrir de sang au cours d'un repas qui peut durer de 3 à 5 jours.
Au cours de ce repas, elle peut, si elle est infectée, injecter des bactéries du type borrelia (la maladie de Lyme est aussi appelée borréliose). Toutes les morsures de tique ne sont pas infestante. En France, la maladie de Lyme est présente sur presque tout le territoire, mais surtout dans l'Est et le Nord.
En cas d'infection, la maladie évolue en trois stades après une incubation de 2 à 22 jours :
- après une morsure de tique, il convient de surveiller la zone de morsure à la recherche d 'une rougeur en forme de cocarde, d'extension centrifuge (érythème migrant).
Figure 8-4 : érythème migrant
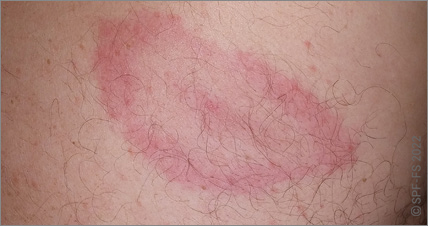
- signes variés : fièvre, atteinte cardiaque, articulaire, neurologique (méningite, paralysies…), oculaire, cutanée ;
- forme chronique.
Le diagnostic est parfois difficile. Le traitement par l'administration d'antibiotiques est d'autant plus efficace qu'il est précoce.
La tique doit être recherchée sur tout le corps, y compris dans les plis de flexion cachés par les vêtements.
En cas de découverte, il conviendra de :
- la retirer le plus vite possible, avant les 36 premières heures, car la piqûre est moins infectante ;
- éviter d'appliquer tout produit qui risque de faire régurgiter la tique (éther, alcool) ;
- la retirer au plus près de la peau avec une pince fine (pince à tiques qui permet de dévisser la tique sans risque de laisser le rostre dans la peau) ;
- éviter le contact direct avec les doigts, qui peut être infectant ;
- désinfecter le point de piqûre.
Toute promenade dans une zone à risque doit entraîner le port de vêtements couvrants et l'inspection minutieuse de la peau.
L'encéphalite à tiques
Elle évolue en deux phases :
- fièvre et frissons pendant 2 à 4 jours ;
- méningite 10 jours plus tard, dans 30 % des cas, avec mortalité de 1 %.
Il n'y a pas de traitement spécifique.
2. Les autres maladies infectieuses non contagieuses
D'autres maladies peuvent aussi être rencontrées par les sapeurs-pompiers.
La leptospirose
La leptospirose est une maladie peu fréquente, qui touche principalement certains professionnels comme les égoutiers, les plongeurs. Le microbe est d'origine animale avec une forte prédominance chez les rongeurs. La contamination se fait, le plus souvent, par contact avec de l'eau souillée par les déjections de ces animaux, la pénétration ayant lieu par les muqueuses ou à travers une peau lésée.
Les signes et les précautions de la leptospirose
La leptospirose se caractérise par de la fièvre, des douleurs musculaires et un ictère. Il existe un traitement efficace qui repose sur la prescription d'antibiotiques.
Les personnels exposés doivent prendre des précautions vestimentaires pour limiter le risque. Ils peuvent aussi être vaccinés ou prendre des antibiotiques en prévention.
La vaccination est prise en charge par le SDIS chez les sapeurs-pompiers à risque.
Le paludisme
Le paludisme est une maladie due à un parasite, le plasmodium.
La contamination se fait par la piqûre d'un seul vecteur connu : un moustique femelle particulier appelé anophèle. Le moustique s'est lui-même contaminé en piquant un individu atteint. La victime peut présenter des signes très variés : fièvre, céphalées*, douleurs musculaires, diarrhée, vomissements, toux, fatigue. Des alternances de fièvre, tremblements, sueurs intenses constituent « des accès palustres ». Il existe quatre formes différentes de paludisme dont l'une peut être mortelle.
Le danger du paludisme
On retrouve le plasmodium dans les globules rouges. Le diagnostic se fait par des examens de sang. Toute fièvre au retour d'un pays où sévit le paludisme doit être considérée comme un paludisme jusqu'à preuve du contraire. En cas d'accès palustre, la victime doit être transportée car le traitement est urgent.
Le neuropaludisme, forme la plus grave du paludisme se manifeste par des convulsions et un coma qui peut entraîner le décès. Cette forme de paludisme se rencontre dans diverses zones géographiques. La prévention est primordiale car il n'existe actuellement aucun vaccin. Elle passe par :
- la lutte contre les moustiques et ses gîtes de reproductions ;
- la prise d'antipaludéens lors du séjour en pays à risque ;
- la lutte contre les piqûres de moustique (vêtements longs, moustiquaires, répulsifs cutanés, antimoustiques sur les vêtements, climatisation).
En France, les cas de paludisme sont des cas d'importation chez des personnes n'ayant pas ou mal pris les médicaments prophylactiques. En l'absence du moustique anophèle, cette maladie n'est pas transmissible directement de l'homme à l'homme.
Le chikungunya
Le chikungunya (ou maladie des hommes courbés) est une maladie virale, transmise par un moustique, qui sévit de façon épidémique à La Réunion.
La transmission et les risques du Chikungunya
Le moustique responsable de la transmission est du genre Aedes. Certains moustiques du même genre sont présents dans les pays d'Europe du Sud, y compris dans les départements du sud de la France métropolitaine. La maladie se traduit, après une incubation de 4 à 7 jours, par une fièvre, des douleurs articulaires intenses qui peuvent persister plusieurs mois, des douleurs musculaires, des céphalées*. Le traitement associe des antidouleurs et des anti-inflammatoires, et la prévention passe par la lutte contre les vecteurs du virus
Il s'agit généralement de la prise en charge de victimes qui ont été en contact avec des liquides ou des poudres (lettres et colis piégés) contenant un agent infectieux pathogène.
Les agents infectieux peuvent être :
- des bactéries : le bacille de l'anthrax ou maladie du charbon ;
- des virus : le virus de la variole ;
- des toxines : les toxines des bacilles botuliques.
Le risque pour les personnels en intervention se situe dans l'environnement immédiat (objets et surfaces contaminés) ainsi que sur les vêtements, la peau et les cheveux des victimes.
La protection des intervenants consiste donc, d'une part, à éviter la dispersion de l'agent contaminant dans l'environnement et, d'autre part, à éviter la contamination directe de leurs propres vêtements, peau, cheveux ainsi que la contamination par inhalation (cf. chapitre 18).
Les agents biologiques et la menace terroriste
Le bacille de l'anthrax a été utilisé en 2001 aux États- Unis. Le risque est surtout respiratoire par inhalation de spores, mais le bacille peut être ingéré ou se transmettre par pénétration cutanée. La forme inhalée provoque une détresse respiratoire et peut entraîner le décès en quelques jours. Il existe un traitement efficace s'il est pris dès la contamination.
Le virus de la variole a déjà été utilisé comme arme biologique. Le risque est respiratoire avec une haute contagiosité et une mortalité élevée. Cette maladie a été éradiquée au niveau mondial et il n'y a plus de vaccination. Sa réapparition serait forcément provoquée.
Les toxines des bacilles botuliques peuvent être utilisées en aérosol ou être ingérées. Le botulisme entraîne brutalement des paralysies dont la récupération peut prendre plusieurs mois.
Chapitre 9
Pathologies diverses
9.1 Les malaises
1. Généralités
2. Signes spécifiques
3. Conduite à tenir
9.2 Douleur thorac
1. Généralités
2. Signes spécifiques
3. Conduite à tenir
9.3 La spasmophilie et la tétanie
1. Généralités
2. Signes spécifiques
3. Conduite à tenir
9.4 Le diabète et l'hypoglycémie
1. Généralités
2. Signes spécifiques
3. Conduite à tenir
9.5 Les allergies
1. Généralités
2. Signes spécifiques
3. Conduite à tenir
9.6 Les pathologies digestives
1. L'ulcère de l'estomac ou du duodénum
2. L'appendicite
3. La péritonite
4. Les gastro-entérites
5. Les occlusions intestinales
6. Les hépatites
7. La cirrhose
9.7 Les pathologies urinaires
1. La colique néphrétique
2. Les infections urinaires
3. L'insuffisance rénale terminale
9.8 La drépanocytose
1. Généralités
2. Signes spécifiques
3. Conduite à tenir
9.10 Obésité
1. Généralités
2. Signes spécifiques
3. Conduite à tenir
1. Généralités
Un malaise est une sensation pénible traduisant un trouble du fonctionnement de l'organisme, sans que le sujet qui l'éprouve puisse en identifier obligatoirement l'origine. Il peut être fugace ou durable, de survenue brutale ou progressive et peut entraîner une perte de connaissance brève traitée dans le chapitre 7 sur les troubles et les détresses neurologiques.
Cette sensation peut être le signe d'une maladie.
Ces malaises peuvent être isolés ou répétitifs témoignant d'une maladie plus ou moins traitée ou méconnue.
À noter que parfois, un malaise qui peut sembler bénin est en réalité le reflet d'une maladie grave : par exemple une douleur épigastrique ressentie comme une indigestion qui est en fait due à un infarctus* du myocarde.
2. Signes spécifiques
Il n'y a pas vraiment de signe spécifique d'un malaise. Il s'agit soit de sensations désagréables difficilement définissables par la victime, soit de signes cliniques précis, sans aucune origine évidente.
Rechercher par l'interrogatoire de la victime ou de son entourage :
- les circonstances de survenue ;
- l'absence de perte de connaissance ;
- la perception d'une « sensation de malaise », difficile à exprimer avec précision par la victime ;
- les signes et symptômes lors du bilan secondaire (sensation de vertige, grande fatigue, flou visuel, nausées, chaleur anormale, froid…) ;
- la survenue récente d'un trouble ou d'un signe anormal ;
- le traitement suivi dans le cas de malaises récurrents ou le déséquilibre d'un traitement ;
- une ou des hospitalisations éventuelles.
Rechercher ou apprécier :
- les signes d'une détresse ou d'un trouble neurologique, respiratoire ou circulatoire ;
- la glycémie capillaire.
Le bilan secondaire en cas de malaise doit être particulièrement complet, afin de rechercher le moindre signe d'orientation vers une maladie grave. Par exemple, la découverte d'une fièvre témoignant d'une maladie infectieuse peut expliquer ce malaise.
3. Conduite à tenir
En parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
1Mettre immédiatement la victime au repos, dans la position où elle se sent le mieux, généralement allongée. En cas de gêne respiratoire, mise en position (demi-)assise, sauf si elle adopte spontanément une autre position.
2Protéger la victime contre le froid ou les intempéries.
3Administrer de l'oxygène par inhalation si nécessaire (cf. fiche technique M.07).
4Calmer et rassurer la victime.
1. Généralités
La douleur thoracique est un signe perçu par une victime qui apparaît de manière aiguë, au repos, ou au cours d'un effort, et siégeant au niveau du thorax.
Plusieurs causes dont certaines sont plus graves que d'autres peuvent engendrer des douleurs.
- au niveau du cœur, lors d'une occlusion d'une artère coronaire, ou lors d'une inflammation de l'enveloppe du cœur (péricarde) ou lors d'une fissuration de l'aorte.
- au niveau d'un poumon lors d'une infection, lors d'un décollement (pneumothorax) ou inflammation de l'enveloppe du poumon (plèvre) ou lors d'une occlusion d'une artère pulmonaire (embolie pulmonaire).
- au niveau du tube digestif lors du reflux de liquide gastrique dans l'œsophage
- au niveau de la paroi thoracique (névralgie)
Une crise d'angoisse peut aussi s'accompagner d'une douleur thoracique.
Certaines de ces causes imposent une prise en charge spécifique et urgente dont notamment son orientation vers une filière de soins adaptés à la maladie.
Certaines causes de douleurs thoraciques peuvent conduire à l'atteinte d'une fonction vitale :
- l'occlusion d'une artère coronaire conduit à un infarctus* qui peut se compliquer d'un trouble du rythme cardiaque (fibrillation ventriculaire) et d'un arrêt cardiaque.
- la fissuration de l'aorte peut entraîner une hémorragie interne.
- l'occlusion d'une artère pulmonaire peut entraîner un arrêt cardiaque si elle est massive et touche un gros vaisseau.
- les atteintes d'un poumon peuvent évoluer vers une détresse respiratoire.
2. Signes spécifiques
La douleur est au premier plan.
Elle peut débuter spontanément au repos ou pendant ou après un effort. Elle peut aussi survenir dans des circonstances spécifiques et orienter vers une cause ; descente d'avion, alitement prolongé, immobilisation avec plâtre, après un accouchement.
Elle peut être accompagnée de signes de détresse détectés lors du bilan d'urgence vitale qui traduise la gravité de la situation.
Au bilan complémentaire l'analyse de la douleur peut elle aussi orienter vers une maladie. La douleur peut être « en étau » ou « en coup de poignard », comme une déchirure, un poids sur le thorax ou une brûlure ou augmenter avec les mouvements ventilatoires.
Il appartient de préciser le siège de la douleur et son irradiation ; douleur au centre de la poitrine ou latéralement ou dans le dos. Cette douleur peut s'étendre au cou, à la mâchoire, aux épaules, voire aux bras ou au creux de l'estomac. Sa sévérité est précisée grâce à l'échelle de la douleur (cf. chapitre 3.4.2).
L'évolution dans le temps est un élément précieux : installation brutale ou progressive, douleur continue ou intermittente. La durée de la douleur doit être précisée.
D'autres signes peuvent accompagner la douleur, et être identifiés lors du bilan d'urgence vitale ou lors de la surveillance de la victime. Ils témoignent de la gravité de la maladie comme :
- malaise avec pâleur et sueurs ;
- nausées voire vomissements ;
- signes de détresse vitale.
Lors de l'interrogatoire de la victime et de son entourage, il est possible d'apprendre que celle-ci :
- a déjà présenté un épisode similaire, a été hospitalisée ;
- a déjà des antécédents cardio-vasculaires (angine de poitrine, infarctus) ou pulmonaires (embolie pulmonaire, phlébites) ;
- présente des facteurs de risques spécifiques comme : tabagisme, tabagisme avec contraceptifs oraux, obésité, diabète, hypertension, hypercholestérolémie ;
- a des antécédents similaires chez les membres de sa famille.
3. Conduite à tenir
1Mettre la victime au repos immédiatement.
2Installer la victime dans la position où elle se sent le mieux.
3Administrer de l'oxygène si nécessaire (cf. fiche technique M.07).
4Demander un avis médical après avoir réalisé le bilan secondaire.
5Administrer à la demande de la victime ou du médecin régulateur, le traitement qu'elle utilise et qui lui a été prescrit. (cf. fiche technique M.23)
6Respecter les consignes.
1. Généralités
Dans certaines circonstances (angoisse, stress), des personnes ventilent de façon trop rapide, ce qui favorise l'élimination du dioxyde de carbone dans l'air expiré, et donc la baisse de son taux dans le sang. Ce déséquilibre chimique entraîne un dysfonctionnement des muscles qui vont se contracter anormalement.
Le premier stade est la crise de spasmophilie. La victime ressent des sensations anormales : engourdissement, fourmillements symétriques des extrémités des membres (deux ou quatre) ou de tout le corps, picotements dans tout le thorax, sensation d'oppression thoracique, sensation de vertiges, difficultés à déglutir avec impression de boule dans la gorge, angoisse. Il n'y a jamais de perte de connaissance.
Le deuxième stade est la crise de tétanie avec contraction des muscles, surtout au niveau des mains qui prennent la forme de la main de l'accoucheur. Les paumes sont tournées vers le haut et les doigts sont convergents.
Figure 9-1 : mains en position d'accoucheur

La victime est consciente, les paumes sont tournées vers le haut et les doigts sont convergents.
(cf. fiches techniques P.03 et P.05) À noter qu'il existe souvent une hyperventilation.
Par ailleurs, en cas de sensation d'oppression thoracique et d'angoisse, il est parfois difficile de faire la différence avec un syndrome coronarien.
Après la crise, la victime ressent souvent une sensation de fatigue.
2. Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- les antécédents (spasmophilie connue…) ;
- le(s) facteur(s) déclenchant(s) (environnement conflictuel, anxiété, choc émotionnel…) ;
- le traitement en cours : calcium, magnésium, sédatif.
Rechercher ou apprécier :
- la présence d'engourdissements ;
- des fourmillements symétriques à l'extrémité des membres ou sur tout le corps ;
- des picotements dans tout le thorax ;
- une sensation d'oppression thoracique ;
- des difficultés à déglutir ;
- des mains en position « d'accoucheur » ;
- une fréquence respiratoire élevée ;
- une absence de perte de connaissance, de mouvements saccadés, de perte d'urine, de morsure de langue, de révulsion des yeux, de cyanose, de sueurs.
3. Conduite à tenir
En parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose, dans les deux cas, de :
1Isoler la victime.
2Calmer et rassurer la victime.
3Indiquer à la victime de respirer doucement.
1. Généralités
Comme l'oxygène, le sucre (glucose) est essentiel au fonctionnement de l'organisme et, en particulier, du cerveau. Son taux dans le sang (glycémie) est à peu près constant. Il est contrôlé en permanence par le système nerveux, et la régulation de la glycémie dépend d'hormones comme l'insuline et le glucagon, sécrétées par le pancréas.
L'insuline permet le passage et l'utilisation du glucose dans les organes ; le glucagon sert à libérer le sucre, stocké dans le foie sous forme de glycogène. Une autre hormone, sécrétée par les glandes surrénales, intervient : c'est l'adrénaline, qui inhibe la production d'insuline et stimule la production de glucagon ; c'est donc une hormone hyperglycémiante.
Un grand nombre de diabétiques possède des appareils de dosage de la glycémie (glucomètre). Les unités de ces appareils peuvent être données en mmol/l, qui est l'unité internationale, en g/l ou en mg/dl.
|
Unités |
mmol/l |
mg/dl |
g/l |
|
Normales à jeun |
4,3 à 6,1 |
80 à 110 |
0,8 à 1,10 |
|
Hypoglycémie |
< 3,3 |
< 60 |
< 0,6 |
Le diabète est une maladie dans laquelle la régulation de la glycémie se fait mal ou plus du tout. On le diagnostique par une glycémie importante à jeun : c'est l'hyperglycémie.
En pratique :
- une glycémie normale se situe aux alentours de 4,3 mmol/l (0,8 g/l ou 80 mg/dl) ;
- en dessous de 3,3 mmol/l (0,6 g/l ou 60 mg/dl), la victime est en hypoglycémie* certaine.
Figure 9-2 : la régulation du taux de sucre dans le sang chez l'individu sain
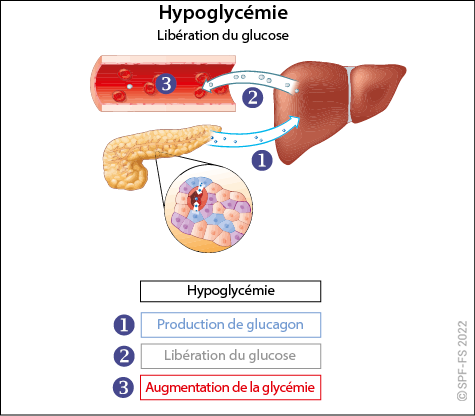
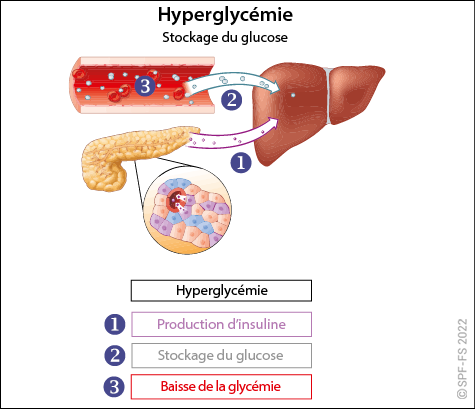
Le diabète
Le diabète est une maladie chronique qui apparaît lorsque le pancréas ne produit pas suffisamment d'insuline ou que l'organisme n'utilise pas correctement l'insuline qu'il produit.
Un patient est considéré comme diabétique si sa glycémie à jeun est supérieure à plusieurs reprises à 7 mmol/l (1,26 g/l ou 126 mg/dl).
Le diabète doit absolument être traité, même si le patient ne ressent aucun symptôme, car il provoque à long terme des complications graves de plusieurs types :
- cardiovasculaires : infarctus du myocarde (qui peut être indolore), artérite des membres inférieurs (risque d'amputation) ;
- rénales : insuffisance rénale pouvant nécessiter des dialyses ;
- oculaires : cécité ;
- neurologiques : AVC, anomalies de la sensibilité.
Si le malade ne fabrique plus d'insuline du tout, il a un diabète de type 1 (appelé anciennement diabète insulino-dépendant). On doit alors lui en apporter une ou plusieurs fois par jour par des injections sous-cutanées (stylos autoinjectables conservés au réfrigérateur, pompes à insuline).
Si le malade fabrique encore un peu d'insuline, il a un diabète de type 2 (anciennement diabète non insulino-dépendant) et il prend des médicaments antidiabétiques sous forme de comprimés.
L'équilibre du traitement du diabète n'est pas facile car il dépend :
- des apports en sucre par les repas ;
- de la consommation du glucose par l'organisme, augmentée en cas d'activité physique, de fièvre…
- de l'adaptation des doses de médicaments (comprimés ou insuline).
S'il y a trop d'apports en sucre par rapport au traitement, le déséquilibre se fait vers l'hyperglycémie. Celle-ci est le plus souvent méconnue si on ne dose pas la glycémie. Quand elle est très élevée, elle peut entraîner différents signes peu spécifiques : douleurs abdominales, vomissements, déshydratation, polypnée*, troubles de la conscience allant jusqu'au coma.
Si le traitement est surdosé par rapport à l'apport en sucre, ou si la consommation de sucre par l'organisme est augmentée en cas d'activité physique ou de fièvre, le déséquilibre se fait vers l'hypoglycémie*. Cette situation est dangereuse car les organes souffrent de cette carence, en particulier le cerveau. C'est dans cette situation que les secours sont amenés à intervenir.
2. Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- le(s) facteur(s) déclenchant(s) : effort, repas non pris ou insuffisant, erreur dans la dose d'insuline, rupture du traitement ;
- les antécédents : diabétique connu…
- les horaires du dernier repas pris ou de la dernière injection ;
- le carnet d'auto-surveillance de la glycémie ;
- les hospitalisations antérieures ;
- le traitement habituel.
Rechercher ou apprécier :
- les signes spécifiques de l'hypoglycémie* :
- liés au manque de glucose au niveau cérébral :
- fatigue,
- troubles de la vue,
- idées lentes, parole lente et confuse,
- troubles psychiatriques,
- agitation, agressivité,
- état ébrieux sans prise d'alcool,
- convulsions ou coma ;
- liés à des réponses réflexes du corps (par sécrétion d'adrénaline) :
- pâleur,
- sueurs,
- faim,
- tremblements,
- tachycardie ;
- liés au manque de glucose au niveau cérébral :
- des lésions traumatiques associées, en cas de chute ou de suspicion de chute ;
- la présence :
- de morceaux de sucre dans les poches ou le sac de la victime…,
- d'insuline ou de glucagon dans le réfrigérateur,
- d'une carte mentionnant son diabète ;
- une glycémie capillaire à l'aide d'un glucomètre (cf. fiche technique M.1).
Médicaments fréquemment rencontrés chez les personnes diabétiques
|
Nom du médicament |
Principe actif |
|
Glucophage®, Stagid® |
metformine |
|
Daonil® (oral) |
glibenclamide |
|
Diamicron® (oral) |
glicazide |
|
Amarel® (oral) |
glimépiride |
|
Novonorm® (oral) |
répaglinide |
|
Glucor® (oral) |
acarbose |
|
Actrapid® (injectable) |
insuline |
|
Umuline® (injectable) |
insuline |
|
Lantus® (injectable) |
insuline |
|
Levemir® (injectable) |
insuline |
|
Mixtard® (injectable) |
insuline |
|
Insulatard® (injectable) |
insuline |
|
Glucagen® (injectable) |
glucagon |
3. Conduite à tenir
En parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
1Effectuer un apport de sucre par la bouche si, et seulement si, la victime est capable de déglutir, avec :
- des boissons sucrées (non light),
- du sucre (quatre morceaux ou cuillères à café de sucre dissous dans de l'eau),
- du miel, de la confiture…
- pour les enfants, deux à trois morceaux ou cuillères à café de sucre sont la dose recommandée. Les bonbons contenant du sucrose sont eux aussi efficaces.
2 Rechercher la présence d'une pompe à insuline (interrogatoire des proches, examen de l'abdomen). Cette pompe peut être branchée à l'abdomen par un cathéter ou être directement sous la peau. Mentionner son existence lors du bilan au médecin régulateur et suivre ses consignes.
3 Compléter l'apport en sucre par l'absorption de sucres lents (pain, pâtes, riz…).
Devant l'impossibilité d'un apport en sucre par voie orale, il faudra :
1Demander un renfort médicalisé.
2Mettre la victime en PLS (cf. fiche technique G.15).
3Administrer de l'oxygène par inhalation si nécessaire (cf. fiche technique M.07).
4Surveiller en permanence le pouls et la respiration.
Le resucrage de la victime
L'apport de sucre par voie orale en urgence peut, si la victime est capable d'avaler, se faire avec des sucres d'absorption rapide (deux à trois morceaux de sucre chez l'enfant, quatre chez l'adulte). Mais, très rapidement, le relais devra être pris par des sucres lents (pain, pâtes, riz) qui éviteront la récidive rapide de l'hypoglycémie* quand les sucres d'absorption rapide auront été utilisés par l'organisme.
Il faut compter environ 10 à 15 minutes entre l'ingestion du sucre, une élévation de la glycémie et une amélioration des signes.
Si aucune amélioration ne survient au bout de 15 minutes suite à une ingestion de sucre, une seconde dose de sucre peut être prise.
Le traitement du coma diabétique est une urgence car il y a un risque grave de séquelles nerveuses s'il se prolonge.
Les diabétiques traités par insuline en hypoglycémie* peuvent être également resucrés par injection de Glucagon®. Cette injection pourra être faite par la victime ou un membre de la famille de la victime formé à cette technique après avis du médecin régulateur.
1. Généralités
L'allergie est une réaction exagérée de l'organisme à une substance étrangère, l'allergène, qu'il considère comme dangereuse pour lui.
La substance inhalée (pollen), avalée (aliment), touchée (produit chimique) ou injectée (venin d'insecte) devrait normalement entraîner une réaction de défense localisée de l'organisme (gonflement au niveau de la zone de piqûre par exemple).
Une réponse disproportionnée, dans le cadre des formes les plus graves de l'allergie, peut entraîner une détresse vitale (œdème de Quincke, choc anaphylactique).
Les signes peuvent se manifester chez une personne allergique connue ou non. Ils peuvent être de :
- forme grave :
- détresse respiratoire,
- gonflement de la peau au niveau du cou, du visage et de la gorge avec obstruction des voies aériennes, appelée œdème de Quincke (parfois la langue sort de la bouche),
- détresse circulatoire, appelée choc allergique ou anaphylactique, qui est due à la production massive par l'organisme de substances entraînant une dilatation de tous les vaisseaux (vasodilatation*) et d'une hypotension artérielle ;
- forme bénigne :
- écoulement nasal, éternuements…,
- conjonctivites, rougeur des yeux…,
- plaques rouges discrètement en relief sur la peau avec démangeaisons (urticaire),
- troubles digestifs : nausées, vomissements…
L'allergie et ses traitements
L'allergie est une pathologie fréquente qui touche une personne sur quatre et dont la prédisposition familiale (terrain atopique) est fréquente. Il ne s'agit pas d'une intoxication. En effet, l'allergène n'est pas un toxique mais bien une substance courante et normalement inoffensive.
Lorsque l'organisme produit une réaction allergique, il libère des substances, dont l'histamine, responsables des symptômes.
Des traitements anti-allergiques existent. Ils permettent soit de diminuer la réponse de l'organisme à l'allergène (traitement préventif), soit de diminuer les effets de l'épisode allergique (traitement curatif).
Par ailleurs, pour certains allergènes, une désensibilisation est possible. Elle consiste à injecter sous la peau le ou les allergènes en très faible quantité. Les doses administrées sont croissantes jusqu'à la diminution ou disparition de la réaction allergique. Ce traitement peut parfois entraîner un épisode allergique grave.
2. Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- les antécédents : allergies connues, entourage familial… ;
- le ou les facteur(s) déclenchant(s) : alimentation, piqûre, désensibilisation récente… ;
- le traitement, si elle en possède un, s'il a été entrepris et ses effets ;
- une hospitalisation en réanimation.
Rechercher ou apprécier :
- un œdème de la face et des voies aériennes supérieures, commençant souvent au niveau des paupières ou des lèvres, puis de la langue et de la luette ;
- une modification de la voix (voix rauque) ;
- les signes généraux d'une détresse respiratoire (polypnée*, sifflements, tirage), circulatoire (hypotension artérielle) ou neurologique ;
- la présence d'urticaire, de démangeaisons ;
- un écoulement nasal, des éternuements ;
- une conjonctivite, une rougeur des yeux ;
- des nausées ou vomissements.
Médicaments fréquemment rencontrés chez les personnes allergiques
|
Nom du médicament |
Principe actif |
|
Anakit® (seringue auto-injectable) |
adrénaline |
|
Anapen® (seringue auto-injectable) |
adrénaline |
|
Epipen® (seringue auto-injectable) |
adrénaline |
|
Virlix®, Zyrtec® |
cétirizine |
|
Aerius® |
desleratidine |
|
Clarityne® |
loratadine |
|
Polaramine® |
dexchlorpheniramine |
3. Conduite à tenir
En parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
1Soustraire la victime à la cause et éliminer tout contact de la victime avec l'allergène si possible et si l'allergène est connu.
2Mettre dans la position adaptée à la détresse présentée ((demi-)assise en cas de difficulté respiratoire, allongée en cas de choc anaphylactique).
3Administrer de l'oxygène par inhalation si nécessaire (cf. fiche technique M.07).
4Aider à la prise du traitement (cf. fiche technique M.23), si la victime en possède un pour lutter contre les réactions allergiques graves (auto-injecteur d'adrénaline - AIA) :
- administrer à la demande du patient ou du médecin régulateur le traitement qui lui a été prescrit ;
- demander un avis médical immédiatement et appliquer les consignes.
5Surveiller la victime.
6En l'absence d'amélioration ou en cas de récidive dans les 10 à 15 minutes qui suivent la première injection, une deuxième injection à l'aide de l'auto-injecteur peut être réalisée. Demander un nouvel avis au médecin régulateur.
À la demande du médecin régulateur
Le médecin régulateur peut, même en l'absence de détresse vitale, demander qu'une auto-injection d'adrénaline soit réalisée.
Certaines pathologies digestives aiguës sont fréquemment rencontrées par les sapeurs-pompiers.
Généralement, aucune d'entre elles ne nécessite de conduite à tenir spécifique. Elles peuvent s'accompagner de détresses associées (par exemple une hémorragie).
1. L'ulcère de l'estomac ou du duodénum
Le suc gastrique étant particulièrement acide, des cellules produisent du mucus afin de se protéger de cette acidité. L'ulcère est une érosion de la paroi de l'estomac ou du duodénum consécutive à l'atteinte des cellules produisant ce mucus protecteur.
Dans une majorité de cas, une bactérie favorise cette atteinte. Quand la présence de cette bactérie est prouvée, un antibiotique adapté est associé au traitement antiacide.
Il arrive parfois que l'ulcère soit provoqué par la prise de médicaments anti-inflammatoires.
Il se manifeste par des douleurs abdominales hautes, à type de brûlure, calmées par l'alimentation.
Des complications peuvent se produire :
- une hémorragie due à l'érosion d'une artériole de la paroi gastrique qui peut se manifester par une hématémèse* (vomissement de sang), ou rester inapparente ;
- la perforation de la paroi gastrique avec passage du contenu gastrique dans la cavité péritonéale, ce qui provoque une péritonite (inflammation ou infection péritonéale). Il existe une douleur abdominale haute avec défense (réaction de la paroi abdominale à la palpation) puis une contracture de l'abdomen (ventre de bois).
Après avoir recherché d'éventuels antécédents d'ulcère ainsi que les facteurs déclenchants (prise d'anti-inflammatoires par exemple), il conviendra de rechercher auprès de la victime :
- des signes de détresse circulatoire ;
- une hématémèse* ;
- des douleurs abdominales hautes en précisant les facteurs calmants et déclenchants ;
- une défense de l'abdomen ou une contracture ;
- une fièvre.
Médicaments fréquemment rencontrés chez les personnes présentant un ulcère de l'estomac ou du duodénum
|
Nom du médicament |
Principe actif |
|
Maalox® (anti-acide) |
hydroxyde d'aluminium |
|
Mopral® (anti-acide) |
oméprazole |
|
Inipomp® (anti-acide) |
pantoprazole |
|
Ogast® (anti-acide) |
lansoprazole |
|
Pariet® (anti-acide) |
rabéprazole |
|
Inexium® (anti-acide) |
esoméprazole |
|
Azantac® |
ranitidine |
2. L'appendicite
C'est une inflammation de l'appendice situé sur le côlon. Elle peut se compliquer d'abcès ou d'une perforation donnant alors une péritonite.
Pour la mettre en évidence, il conviendra de rechercher :
- des douleurs abdominales basses, localisées à droite, augmentées à la palpation ;
- une fièvre ;
- des vomissements ou des diarrhées.
3. La péritonite
La péritonite est l'inflammation du péritoine due à l'infection d'un organe. C'est une urgence chirurgicale.
Elle sera mise en évidence par :
- des douleurs abdominales diffuses ;
- une contracture abdominale « ventre de bois » ;
- une fièvre.
4. Les gastro-entérites
Les gastro-entérites sont des infections du tube digestif. Elles peuvent survenir par « vagues épidémiques » et sont alors souvent d'origine virale.
Cette contamination peut aussi être provoquée par la consommation de boissons ou d'aliments contaminés et atteindre toutes les personnes ayant partagé le repas. Ce sont les toxiinfections alimentaires collectives (TIAC). Elles peuvent entraîner des déshydratations graves, surtout chez l'enfant.
La principale mesure de prévention passe par des mesures d'hygiène (lavage des mains fréquent).
Il conviendra, pour la mettre en évidence, de rechercher :
- une fièvre ;
- des vomissements ;
- des diarrhées aqueuses ou sanglantes à répétition ;
- des douleurs à type de coliques : intermittentes le long du cadre colique ;
- le nombre de personnes atteintes ayant éventuellement partagé le même repas ;
- les restes du repas éventuellement contaminant.
Médicaments fréquemment rencontrés chez les personnes atteintes d'une gastro-entérite
|
Nom du médicament |
Principe actif |
|
Vogalène® (anti-vomissements) |
métopimazine |
|
Primpéran® (anti-vomissements) |
métoclopramide |
|
Spasfon® (anti-spasmodique) |
phloroglucinol |
|
Imodium®, Aresta® (anti-diarrhéique) |
lopéramide |
|
Tiorfan® (anti-diarrhéique) |
racécadotril |
|
Ercéfuryl® (antiseptique intestinal) |
nifuroxazide |
Le traitement peut parfois être complété par des antibiotiques et, chez les enfants, par des solutés de réhydratation.
5. Les occlusions intestinales
C'est l'arrêt de la progression du bol alimentaire dû à un obstacle : tumeur, torsion de l'intestin, hernie à travers la paroi abdominale. Il s'agit d'une urgence chirurgicale mise en évidence par :
- des douleurs abdominales intenses ;
- des vomissements ;
- un gonflement abdominal, par stagnation des gaz ;
- un arrêt de l'émission des matières fécales et des gaz.
6. Les hépatites
Elles sont la conséquence d'une destruction partielle ou totale des cellules du foie. Leur gravité est variable, allant de formes bénignes à des formes graves quand les capacités de régénération sont dépassées. Le foie ne peut alors plus assurer ses fonctions et l'on parle d'insuffisance hépatique. Dans les cas extrêmes, elles peuvent conduire au décès en l'absence de greffe.
Elles peuvent être d'origine :
- toxique : intoxication par le paracétamol, certains champignons (amanites), l'alcool ;
- virale (cf. chapitre 8.2).
Elles seront mises en évidence en recherchant :
- un ictère, communément appelé jaunisse, il correspond à une coloration jaunâtre de la peau et des conjonctives. Il est secondaire à un dysfonctionnement du système hépato-biliare ;
- souvent une fatigue intense ;
- des douleurs abdominales localisées à droite ;
- parfois de la fièvre.
7. La cirrhose
C'est une atteinte grave du foie, qui correspond à l'évolution dégénérative des cellules du foie exposées à une agression chronique (alcoolisme, hépatite virale chronique) qui vont devenir fibreuses (on parle alors de fibrose hépatique) et inefficaces (on parle alors d'insuffisance hépatique).
Elle peut se manifester par :
- un ictère dû à l'insuffisance hépatique ;
- un gonflement de l'abdomen qui se remplit d'eau (ascite) ;
- une hématémèse*, parfois importante par rupture de varices œsophagiennes ;
- un état de choc un état de choc hypovolémique par hémmoragie interne.
Les complications de la cirrhose
Les varices œsophagiennes (VO)
Lors d'une cirrhose, le tissu normal du foie est remplacé par du tissu fibreux. Cette modification de consistance aboutit à la création d'une hypertension dans la veine porte qui le traverse. Le sang est alors dévié vers d'autres organes, en particulier le bas de l'œsophage où se forment les varices œsophagiennes par distension des veines. Ces varices peuvent se rompre dans l'œsophage et être responsables d'hémorragies importantes (hématémèses*).
Figure 9-3 : Formation de varices dans le bas de l'œsophage, qui peuvent se rompre entraînant une hématémèse.

L'ascite
L'hypertension dans la veine porte peut aussi provoquer le passage de plasma du système veineux porte vers la cavité péritonéale constituant alors un épanchement péritonéal appelé ascite, qui peut atteindre plusieurs litres et qui se manifeste par la présence d'un abdomen très volumineux.
Les autres pathologies digestives
La pancréatite
C'est une inflammation du pancréas. Dans certaines circonstances, les enzymes servant à la digestion des protéines sont activées alors qu'elles sont encore dans le pancréas, ce qui provoque la destruction plus ou moins étendue des cellules pancréatiques.
Les causes les plus fréquentes sont l'alcoolisme et les calculs biliaires.
Le signe principal est une douleur abdominale haute intense, irradiant en arrière. Certaines formes graves peuvent entraîner le décès.
Le reflux gastro-œsophagien
C'est une remontée de liquide gastrique (acide) de l'estomac vers l'œsophage et même jusque dans la bouche. Ce phénomène provoque des brûlures thoraciques ascendantes du haut de l'abdomen vers la bouche. La cause peut être une anomalie de la jonction entre estomac et œsophage ou bien la conséquence d'une augmentation de pression dans l'abdomen (grossesse, obésité…).
La lithiase biliaire
Elle est définie par la présence de calculs dans la vésicule et les voies biliaires. Lorsqu'ils migrent dans les voies biliaires, vers le duodénum, ils peuvent se coincer et entraînent des douleurs qui naissent du côté droit de l'abdomen et peuvent faire le tour de l'abdomen comme une ceinture (colique hépatique). Il peut se produire une infection des voies biliaires avec fièvre et parfois ictère.
Certaines atteintes de l'appareil urinaire : colique néphrétique, infections, ou insuffisance rénale grave nécessitant des séances de dialyses régulières n'ont généralement pas de conduite à tenir spécifique. Il convient toutefois d'effectuer un bilan complet, qui permettra au médecin de décider de la conduite à tenir, en particulier d'une médicalisation de l'intervention.
1. La colique néphrétique
L'urine de certaines personnes contient des calculs, petits cailloux fabriqués anormalement par les reins. Lorsque ces calculs sont trop volumineux, ils peuvent se bloquer dans les uretères. L'urine ne pouvant pas circuler normalement, la pression augmente dans le rein en provoquant des douleurs intenses et une possibilité de lésions.
Le traitement est le plus souvent médicamenteux (anti-inflammatoire et anti-spasmodique). Il va favoriser le passage du calcul de l'uretère vers la vessie puis vers l'urètre pour être éliminé, de façon souvent douloureuse, au moment de la miction.
Parfois on doit extraire le calcul par manœuvre chirurgicale ou endoscopique en montant une sonde dans l'uretère ou encore en le détruisant par des ultrasons.
La colique néphrétique, se caractérise par des douleurs abdominales intenses partant de la région rénale et se dirigeant vers les organes génitaux externes. Les victimes souffrent tellement qu'elles présentent des signes d'agitation car elles ne trouvent pas de position les soulageant.
2. Les infections urinaires
Les infections urinaires sont très fréquentes :
- la cystite, associe des brûlures au niveau de la vessie et de l'urètre au moment de la miction, un besoin fréquent et impérieux d'uriner et parfois du sang dans l'urine ;
- la prostatite entraîne chez l'homme des brûlures lors de la miction et parfois de la fièvre ;
- la pyélonéphrite est une atteinte infectieuse du rein. Elle associe de la fièvre et des douleurs de la région lombaire. Cette infection peut être grave chez certaines personnes (femme enceinte, personne âgée).
3. L'insuffisance rénale terminale
Lorsque les reins ne fonctionnent plus, l'organisme ne peut plus éliminer ses déchets et l'eau en excès (le patient n'urine plus). On doit alors procéder à une épuration extra-rénale : la dialyse.
Quel que soit le motif de prise en charge d'un patient dialysé, il convient de retenir que :
- on ne doit pas mettre de brassard pour la prise de pression artérielle du côté de la fistule que le patient utilise ;
- la fistule peut saigner, parfois de façon abondante, équivalente à un saignement artériel ;
- tout patient en retard de dialyse doit être transporté dans son centre de dialyse ou dans une structure d'accueil possédant une possibilité de dialyse car il peut :
- présenter des troubles du rythme cardiaque voire un arrêt cardiaque par excès de potassium dans le sang,
- faire un œdème aigu du poumon par excès d'eau.
Il conviendra de rechercher la date de la dernière dialyse avant de contacter la régulation médicale pour convenir de la conduite à tenir.
L'épuration extra-rénale
Certains patients utilisent la dialyse péritonéale : c'est le péritoine qui sert de filtre lorsqu'on remplit la cavité péritonéale avec un liquide spécial, le dialysat.
La plupart des patients font une épuration extracorporelle de leur sang : celui-ci passe dans un circuit qui le met en contact avec un liquide de dialyse à travers un filtre. Cela élimine les déchets toxiques et l'eau en excès.
Pour pratiquer cette épuration extracorporelle, on réalise chez le patient un accès vasculaire permettant de le perfuser facilement : la fistule artério-veineuse. On crée chirurgicalement un point de contact entre une artère et la veine qui l'accompagne. La veine qui reçoit du sang sous pression va se dilater, prenant l'aspect d'une varice que l'on peut facilement piquer en deux endroits à la fois. La plupart du temps cette fistule est créée à l'avant-bras non dominant du patient. Au toucher, on perçoit un frémissement.
Figure 9-4 : fistule artério-veineuse
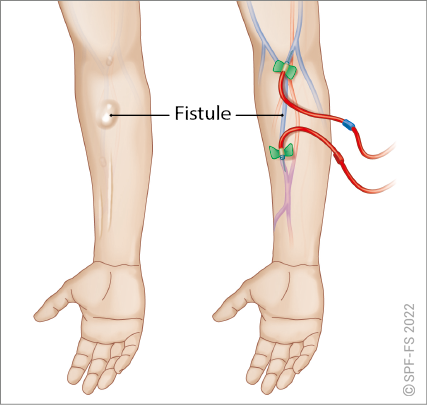
1. Généralités
La drépanocytose est une maladie génétique qui modifie l'hémoglobine.
Elle affecte indifféremment les deux sexes et se rencontre plus spécifiquement dans les populations d'Afrique centrale, d'Inde, d'Amérique du sud (Brésil), du pourtour du bassin méditerranéen, des Antilles et chez les Afro-Américains. Les flux migratoires expliquent sa fréquence en métropole : c'est la maladie génétique la plus fréquente en Ile-de-France. Pour que la maladie existe, il faut que chaque parent ait transmis un gène défectueux.
Les conséquences de la drépanocytose
Les globules rouges, qui ont normalement la forme d'un disque aplati sur ses deux faces, sont déformés lorsqu'ils contiennent l'hémoglobine anormale. Ils ont la forme d'une faucille, en particulier lorsqu'ils sont pauvres en oxygène.
Les conséquences de cette déformation sont :
- l'occlusion des capillaires, puisque les globules trop gros ne peuvent plus passer ; ceci entraîne une anoxie* et éventuellement une nécrose dans différents organes : rate, os, muscles, cerveau, tube digestif, reins, poumons ;
- l'anémie car les globules rouges coincés dans la rate sont détruits, ce qui se traduit par un ictère suite à la libération d'un pigment contenu dans ces globules.
Les crises sont déclenchées par ce qui :
- facilite le blocage des globules rouges dans les capillaires :
- déshydratation (pouvant être favorisée par la fièvre, la prise d'alcool),
- gêne de la circulation sanguine (effet garrot d'un vêtement, mauvaise position d'un membre, vasoconstriction* due au froid) ;
- augmente l'hypoxie* : effort musculaire qui consomme de l'oxygène, altitude (même en avion pressurisé), tabac…
Par ailleurs ces patients tolèrent mal les efforts à cause de l'anémie et sont sujets aux infections car la rate ne joue plus son rôle protecteur.
2. Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- les antécédents : familiaux…
- le(s) facteur(s) déclenchant(s) : efforts, voyage en avion, froid…
Rechercher ou apprécier :
- des douleurs musculaires, thoraciques, abdominales ou osseuses, parfois intolérables ;
- les signes d'un acident vasculaire cérébral (cf. chapitre 7.4.1) ;
- de la fièvre ;
- une pâleur ou un ictère ;
- une tachycardie ;
- un essoufflement.
3. Conduite à tenir
En parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
1Administrer de l'oxygène par inhalation systématiquement (cf. fiche technique M.07).
2Déshabiller la victime, en présence de fièvre.
3Réchauffer la victime, si elle a froid.
4Aider à la prise de médicaments contre la fièvre, après contact avec la régulation médicale (cf. fiche technique M.23).
En cas de douleurs intenses, la médicalisation peut être justifiée.
1. Généralités
L'obésité se définit comme une « augmentation excessive de la masse grasse de l'organisme dans une proportion telle qu'elle peut avoir une influence sur l'état de santé ».
En raison de l'accélération rapide de son incidence, l'obésité engendrée par un déséquilibre énergétique est considérée comme une épidémie par l'Organisation Mondiale de la Santé (OMS). Ainsi, dans le monde, 800 millions d'adultes sont en surcharge pondérale et, souffrent pour la majeure partie d'entre eux, de pathologies liées au surpoids.
En France, la proportion de personnes en surpoids ou obèses a progressé de 36 % à 42 % entre 1997 et 2006, soit une augmentation de 13 %.
Par ailleurs, de plus en plus d'enfants et de personnes âgées sont touchés par ce problème ; 19 % des enfants français et 15 % des adultes de plus de 65 ans sont touchés par l'obésité ou le surpoids. L'obésité est considérée comme une maladie chronique qui se développe de façon épidémique et qui s'accompagne de nombreuses conséquences aussi bien sur le plan individuel qu'à l'échelle de la société, notamment par son coût pour la santé.
L'augmentation de l'incidence de l'obésité en France conduit à une augmentation du recours, par les patients, aux services d'urgences et de secours pré-hospitaliers.
L'obésité est reconnue par l'OMS comme une maladie « chronique » grave à l'origine de complications sévères parfois mortelles.
Des pathologies sont associées au développement de l'obésité :
- insuffisance respiratoire chronique. Cette insuffisance respiratoire peut être décompensée en cas d'infection pulmonaire ;
- insuffisance cardiaque ainsi que des troubles cardiovasculaires (HTA, infarctus* du myocarde, AVC, hypertrophie ou dilatation cardiaque, atteinte des vaisseaux…) ;
- troubles métaboliques : diabète de type 2 (fréquence multipliée par trois) et une dyslipidémie (augmentation du taux de lipides dans le sang) ;
- troubles digestifs tels que des lithiases biliaires (calculs à l'intérieur de la vésicule biliaire) et une stéatose hépatique (« foie gras d'origine non alcoolique »). Chez la victime allongée, la masse grasse située au niveau de l'abdomen peut comprimer les organes, notamment les poumons, aggravant encore une insuffisance respiratoire potentielle ;
- troubles rhumatologiques fréquents, responsables de douleurs articulaires invalidantes.
On retrouve une relation entre l'excès de poids et certains cancers. Ainsi, chez l'homme, les incidences des cancers gastriques, prostatiques et rénaux sont majorées chez l'obèse tandis que chez la femme le même phénomène est observé pour les cancers mammaires et utérins.
Bien entendu, l'obésité modifie l'apparence des personnes atteintes ce qui engendre des difficultés pour ces dernières à se mouvoir, mais complique aussi leur transport notamment lorsqu'il s'agit de transport d'urgence.
2. Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- la notion poids réel (prise de poids récente). La victime a souvent tendance à sous-estimer son poids ;
- une hospitalisation récente.
L'examen clinique ne diffère pas d'un sujet normal, mais sera rendu plus difficile en raison de la masse grasse présentée par la victime. Rechercher ou apprécier :
- les signes de décompensation respiratoire sont plus difficiles à identifier (tirage, balancement thoraco-abdominal) ;
- la mesure de la SpO2 est souvent prise en défaut ;
- la palpation du pouls est plus difficile ;
- le TRC peut être augmenté du fait d'une vascularisation moindre du tissu graisseux sans pour autant témoigner d'un état de choc ;
- la pression artérielle doit être mesurée avec un brassard adapté, sinon il y a risque de surestimer les chiffres.
Les moyens d'évacuation et de transport
Le poids de la victime est toujours difficile à évaluer.
- À partir de 160 kg la limite de résistance de certains brancards ou porte-brancards peut être dépassée. La prise en charge et le transport de ces victimes imposent la présence de moyens humains et techniques spécifiques (bariatriques).
- Même si le poids de la personne est inférieur aux limites mentionnées ci-dessus, la largeur du brancard peut être un facteur limitant et imposer l'utilisation d'un brancard large.
- De plus, une personne, médicalisée à domicile, peut également nécessiter une évacuation et un transport particuliers soit du fait de sa pathologie ou du poids qu'elle totalise avec son appareillage.
Des moyens spécifiques doivent alors être utilisés (civière titan, bâche Stryker®, VSAV bariatrique…).
3. Conduite à tenir
En parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
1Mettre immédiatement la victime au repos, dans la position où elle se sent le mieux, généralement (demi-)assise.
2Administrer de l'oxygène par inhalation si nécessaire (cf. fiche technique M.07).
3Évaluer la nécessité de moyens bariatriques et s'assurer de leur engagement.
4Anticiper la phase d'évacuation.
5Éviter d'allonger la victime à plat dos.
6Surveiller la victime.
Chapitre 10
La victime en état de crise
10.1 État de crise
1. Définition
2. Causes
3. Risques et conséquences
4. Signes et manifestations
5. Les réactions « silencieuses »
6. Les réactions « bruyantes »
7. Précisions
8. Autres réactions
10.2 Prise en charge d'une victime en état de crise
1. Principes de l'action de secours
Abord relationnel de la victime
Éléments essentiels dans la prise en charge
2. Conduite à tenir spécifique
Lorsque la personne présente une réaction de type hypoactive (silencieuse)
Lorsque la personne présente une réaction de type hyperactive (bruyante)
10.3 Contextes particuliers
1. La victime au comportement agressif / violent
Contexte
Les signes d'alerte d'un passage à l'acte violent
Conduites à tenir spécifique
2. Les morts inattendues
Contexte
Conduite à tenir spécifique
3. Les victimes de violences
Contexte
Conduite à tenir spécifique
Précisions
4. La crise suicidaire
Contexte
Signes et manifestations
Conduite à tenir spécifique
Précisions
5. Les événements exceptionnels
Contexte
Conduite à tenir spécifique
Rappel sur les cellules d'urgence médico-psychologiques (CUMP)
Lors de l'action de secours, le sapeur-pompier peut être confronté à une victime présentant des réactions inhabituelles, d'intensité variable et de formes diverses, traduisant un état de crise. Ce dernier peut se manifester par un contact impossible à établir, une agitation extrême, un état d'ébriété, un vécu délirant, des hallucinations, une angoisse massive, un comportement agressif, une violence incontrôlable ou encore des intentions suicidaires.
Les origines de ces troubles peuvent être diverses : physiques, psychologiques ou psychiatriques.
La plupart du temps, la demande de secours n'émane pas de la victime mais de son entourage et nécessite une réponse urgente et immédiate du fait :
- de l'intensité émotionnelle des manifestations pouvant mettre en danger la personne elle-même et/ou son entourage ;
- du risque vital pouvant exister selon l'origine du trouble.
1. Définition
La crise est une manifestation brusque et intense, de durée limitée, pouvant entraîner des conséquences néfastes. Elle est le révélateur d'une rupture d'équilibre, générant une souffrance aiguë difficile à contenir par la victime elle-même ou par autrui.
2. Causes
Deux types de facteurs peuvent être à l'origine d'un état de crise :
- un facteur ou déclencheur externe : c'est-à-dire un événement stressant, voire potentiellement traumatisant lorsqu'il expose soudainement la personne qui y fait face, à une atteinte à l'intégrité physique et/ou morale voire une menace de mort (la sienne ou celle d'autrui) ou encore un événement bouleversant.
Il peut s'agir d'un accident de la voie publique, d'une situation de violence, d'un événement catastrophique, etc, auquel la victime va répondre par une réaction aigue ;
- un facteur ou déclencheur interne à la personne : c'est-à-dire un changement ou un dysfonctionnement interne à la personne se traduisant par des réactions inhabituelles. Il peut s'agir de dysfonctionnements d'origine physique ou psychiatrique, tels que ceux décrits dans le tableau ci-contre :
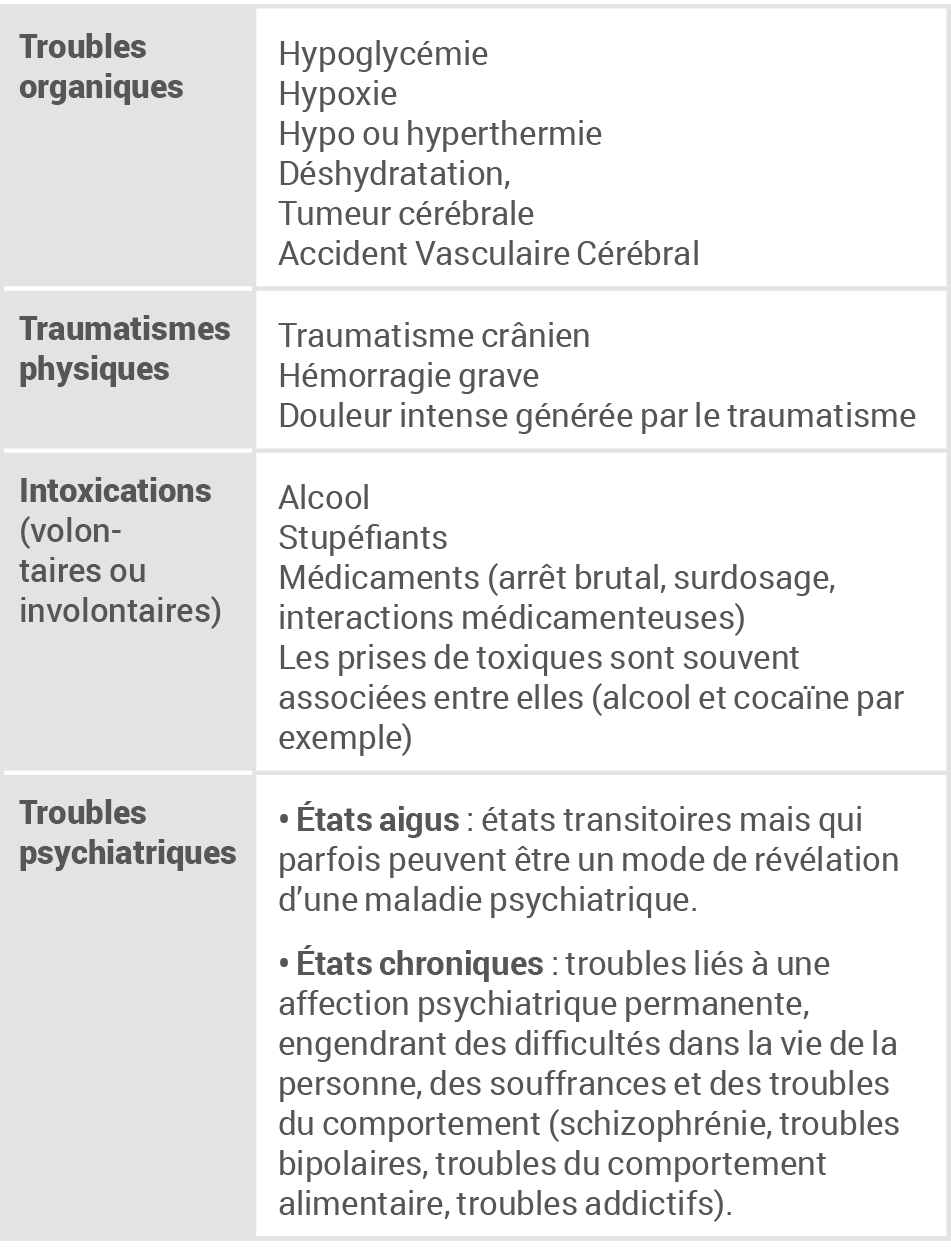
3. Risques et conséquences
L'état de crise prend souvent l'allure de troubles psychiatriques, alors qu'il peut être l'expression d'un problème physique.
En état de crise, la victime n'est pas toujours raisonnable et consciente de la réalité de la situation, ce qui peut complexifier l'action de secours. Le sapeur-pompier risque ainsi d'être :
- confronté à une attitude opposante, de l'agressivité, voire de la violence ;
- exposé à un potentiel passage à l'acte agressif sur soi ou autrui ;
- contraint, dans certains cas, de se retirer par mesure conservatoire.
4. Signes et manifestations
L'état de crise est repérable au travers de manifestations inhabituelles. Ces dernières peuvent être le motif de l'intervention ou apparaitre secondairement en cours de la prise en charge d'une victime.
Le sapeur-pompier les identifiera en observant la personne dans ses différentes sphères : comportementales, émotionnelles et cognitives.

Au total, le sapeur-pompier peut se retrouver confronté à deux cas de figures :
- Une victime présentant une attitude et un comportement plutôt inhibés (absence d'émotion, sidération, mutisme, …) que l'on peut qualifier d'hypoactif, se manifestant par des réactions « silencieuses ».
- Une victime aux manifestations extériorisées, dans une attitude et un comportement désinhibés ou non contrôlés (hyperventilation, hyperémotivité, agitation, …), de type hyperactif, se manifestant par des réactions « bruyantes ».
5. Les réactions « silencieuses »
Après avoir été exposée à un événement stressant, potentiellement traumatisant ou bouleversant, la victime répond par une réaction aigue pouvant prendre la forme d'un état de dissociation. Ce phénomène protecteur se met automatiquement en place chez la victime face à un stress extrême, lui permettant de se soustraire à la frayeur, de se déconnecter d'une réalité insupportable.
- Dans certains cas, la victime présente un état de sidération, une paralysie de la capacité d'agir et de la volonté. Cette réaction de sidération est autant physique (ne bouge plus) que psychique (ne pense plus). Elle a un regard vide et une expression d'incompréhension totale. Elle peut demeurer immobile dans le danger. Cette sidération peut durer une minute comme plusieurs heures.
- D'autres fois, la victime présente des comportements qui peuvent sembler normaux mais qui se révèlent être des gestes répétitifs et inutiles ou peu adaptés à la situation et qui sont le reflets d'actions automatiques.L'expression du visage montre que la victime est « absente », comme si elle ne se rendait pas compte de la réalité de l'événement. Si on lui parle, elle semble écouter mais elle n'enregistre pas ce qui vient d'être dit.Une fois l'action terminée, elle est incapable de dire ce qu'elle vient de faire, ou encore elle n'en a conservé qu'un souvenir flou avec des « trous » de mémoire ou des « blancs ». Cet état peut durer de quelques minutes à plusieurs heures, au sortir desquelles elle aura l'impression d'émerger d'un rêve.
Figure 10-1 : la sidération

Dans ce type de réactions, la victime se trouve coupée de ses émotions et est incapable de les exprimer. Parfois l'état dissociatif est tel que la personne peut être totalement confuse et désorientée, sans notion de temps qui s'écoule, amnésique, elle peut errer sans savoir qui elle est et où elle est. Elle n'est donc pas en mesure de juger et d'évaluer la situation.
Ce type de manifestation est le signe d'une détresse psychologique aigue, voire d'une blessure psychologique grave (risque de voir se développer par la suite des troubles psycho-traumatiques). Elle nécessite une orientation vers une prise en charge psychologique spécialisée (aux urgences hospitalières ou possibilité de prise en charge par la CUMP dans le cas d'événements impliquant de nombreuses victimes).
6. Les réactions « bruyantes »
À l'opposé des réactions précédentes, il existe certaines réactions plus « bruyantes ». La victime présente une hyperactivité (physique ou psychique) d'intensité et de durée variable et qui peut être le signe d'une souffrance psychologique tout aussi grave.
- La victime peut présenter une réaction de fuite panique prenant la forme d'une fuite impulsive, non raisonnée, éperdue, en se heurtant aux obstacles, en bousculant, renversant et piétinant autrui, et sans même savoir où elle va. La victime présente un faciès hagard, un regard vide, et une expression d'incompréhension totale. Il arrive que cette fuite panique pousse la personne affolée droit dans le danger. Cette réaction est très contagieuse, et peut dégénérer, par imitation, en panique collective. Elle peut durer quelques instants, le temps de l'impulsion ; mais elle peut se prolonger, parfois jusqu'à épuisement physique.
- D'autres fois, la victime manifeste une agitation désordonnée se traduisant par un état d'excitation, de gesticulation. Elle peut tenir des propos incohérents, parler beaucoup (logorrhée).Elle ne parvient pas à fixer son attention ou à se contrôler et n'est pas en mesure de prendre des décisions. La victime peut alors présenter des actions désordonnées ou irréfléchies et incontrôlables. Dans ce cas, elle risque d'être dangereuse pour elle-même et pour les autres. La terreur et l'affolement se lisent sur son visage, la communication et la relation aux autres sont perturbées (elle ne les reconnait pas toujours et ne les écoute pas). Cette agitation peut être éphémère (quelques minutes) ou prolongée (plusieurs heures).
Figure 10-2 : l'agitation

7. Précisions
- Il est possible que la victime passe d'une réaction à l'autre au cours de la prise en charge ;
- Les réactions de stress peuvent se prolonger pendant quelques heures, voire quelques jours après l'événement laissant la personne « sous tension ». Ces réactions ne sont pas forcément pathologiques et peuvent disparaître naturellement, telles des « courbatures psychologiques » ;
- Une réaction de stress semblant adaptée dans l'immédiat ne garantit pas toujours que la personne soit indemne de toute blessure psychique ;
- Dans certains cas, des manifestations inhabituelles peuvent apparaître après la fin de l'événement : crises de larmes, abattement, dépression brève, irritabilité́ passagère ;
- Enfin, la blessure psychologique peut entraîner l'installation de pathologies du stress comme le trouble de l'adaptation, le trouble de stress aigu (TSA) ou le trouble de stress post-traumatique (TSPT).
8. Autres réactions
La réaction de stress n'est pas la seule réaction possible, les personnes peuvent également être violemment frappées par un choc de compassion ou une perte, quelle qu'elle soit.
Dans le cas du choc de compassion, la victime est marquée par la douleur de l'autre et engage des ruminations autour du drame qui se joue.
Les sentiments éprouvés ne seront donc pas de l'ordre de la peur cette fois mais plutôt de la tristesse, de la colère ou de l'impuissance.
Les réactions peuvent varier et parfois donner lieu à une décharge brutale de souffrance psychique et à la mise en place de mécanismes de défense psychologique : sidération, malaise, incompréhension, déni, culpabilité, recherche de responsabilité, agressivité, etc.
1. Principes de l'action de secours
Abord relationnel de la victime
L'action de secours doit permettre :
- de protéger les intervenants, la victime et son entourage ;
- d'identifier les réactions inhabituelles, de recueillir et de transmettre un maximum d'informations au médecin régulateur ou à l'équipe médicale sur place ;
- de stabiliser l'état de crise de la victime dans la mesure du possible.
Éléments essentiels dans la prise en charge
Observer, rechercher
En présence d'une personne en situation de crise, le bilan circonstanciel est essentiel. L'observation et la recherche d'éléments auprès de la victime, de son entourage et de son environnement, doivent permettre de repérer et d'identifier :
- La présence dans l'environnement, de risques potentiels (présence d'armes, emballages de médicaments, lettre, bouteilles d'alcool, etc.) ou de particularités (environnement inadéquat, état inhabituel/particulier) ;
- Les potentiels facteurs de stress pour la victime :
« L'entourage semble-t-il constituer un soutien ou plutôt être source de pression pour la victime ? »
« Y-a-t-il des éléments extérieurs perturbants la victime ? » ;
- L'élément potentiellement déclencheur (interne ou externe ?) :
« Suite à quoi ? » ;
- Les caractéristiques de la réaction inhabituelle :
« Qu'est-ce qui est différent/inhabituel chez la victime ? »
« Depuis quand ? »
« Quels sont les éléments qui paraissent inhabituels par rapport aux normes de notre société/de sa culture ? » ;
- Les antécédents/hospitalisations/traitements potentiels :
« Souffre-t-elle d'une maladie particulière ? »
« A-t-elle déjà été hospitalisée ? » Si oui, « dans quel contexte ? »
« Prend-elle un traitement ? » Si oui, « l'a-t-elle pris ?,
le prend-elle régulièrement ou est-elle en rupture de traitement ? ».
C'est à partir de cette première étape que les stratégies de protection et de prise en charge vont pouvoir être déterminées.
Sécuriser, protéger
- En cas de contact et dialogue possibles :
1Choisir un lieu propice à l'échange où la personne se sentira en confiance et en sécurité, à l'écart de la source de stress et des pressions extérieures éventuelles (séparer l'entourage de la victime s'il est identifié que ce dernier, même sans le vouloir, exacerbe l'état de crise de la victime) ;
2Réduire la réaction de stress en évitant de surexposer la victime (à la vision des blessures, à la confrontation à des facteurs environnementaux stressants, …) ;
3Assurer une surveillance constante.
- En cas de contact et dialogue impossibles :
1Demander une médicalisation en vue d'une éventuelle sédation afin de minimiser le risque d'agression et de blessures ;
2Faire intervenir les forces de l'ordre en protection si la sécurité et la sûreté des personnes sont compromises.
Apaiser la détresse, répondre aux besoins
Dans l'abord relationnel de la victime, le sapeur-pompier cherche à favoriser l'apaisement émotionnel, voir à prévenir une potentielle escalade d'agressivité pouvant conduire à la violence et se traduire par un passage à l'acte auto ou hétéro-agressif. Cette action s'exerce dans le calme, sans précipitation ni hésitation. Aussi, elle permet de compléter le bilan, puis d'engager les soins nécessaires.
Néanmoins, lors d'états d'agitation incontrôlables et dangereux, l'abord relationnel a ses limites et la sédation par un traitement médicamenteux sera indispensable.
2. Conduite à tenir spécifique
Le sapeur-pompier devra s'adapter à la spécificité de chaque situation et de chaque personne. Il appliquera les principes de l'abord relationnel de la victime, et sera de plus particulièrement attentif aux points suivants :
Lorsque la personne présente une réaction de type hypoactive (silencieuse)
La tâche essentielle consiste à orienter l'attention de la victime sur des éléments sécurisants et sur des tâches simples, positives et non stressantes.
Rechercher le contact visuel : « Madame, regardez-moi bien dans les yeux »
1Rassurer la victime :
- par une présence calme, bienveillante et protectrice : « Nous sommes là pour vous »
- en soignant son langage non verbal, ses postures, ses gestes : manifestations de soutien au travers d'une main sur l'épaule ou le bras (à adapter avec précaution), regard bienveillant, voix apaisante, …
2Ramener doucement la victime dans « l'ici et maintenant » :
- en l'aidant à prendre conscience que l'événement qu'elle vient de subir est maintenant terminé et/ou qu'elle se trouve en sécurité : « Maintenant, nous sommes à vos côtés, vous êtes en sécurité »
- en reprenant contact avec elle-même et la réalité qui l'entoure pour cela poser des questions concrètes sur elle, lui faire relever des éléments positifs de son environnement : « Pouvez-vous me décrire ce que vous voyez ? », « Concentrez-vous et dites-moi ce que vous entendez », « Je vous demande de toucher l'objet que vous avez devant vous et de me dire ce que vous percevez ».
3L'interroger sur ses besoins : « De quoi auriez-vous besoin dans l'immédiat ? », « Qu'est-ce qui pourrait vous aider ? »
4L'inviter à s'exprimer mais pas à tout prix : orienter vers une communication cognitive plutôt qu'émotionnelle, en lui posant des questions simples et concrètes, en cherchant à lui redonner une position active.
Éviter de questionner la victime sur l'événement qu'elle vient de vivre, en lui demandant d'en faire le récit et/ou de parler de ses émotions, car cela peut avoir pour effet de maintenir/réactiver l'état de dissociation.
5Utiliser des techniques de focalisation de l'attention sur le présent, comme par exemple :
- La respiration contrôlée (cf. fiche technique P.05) ;
- Les techniques de focalisation attentionnelle (cf. fiche technique P.06).
6Informer sur l'événement et sur ses réactions.
7Ne jamais laisser seule.
Lorsque la personne présente une réaction de type hyperactive (bruyante)
Établir un contact verbal et tenter d'apaiser :
1Garder une voix calme, un débit lent et une gestuelle bien réglée (pas de gestes brusques).
2Montrer à la personne que l'on a perçu la tension émotionnelle, l'agitation et l'inviter à s'exprimer.
3Identifier le ou les besoins immédiats et proposer son aide : « Y a-t-il quelque chose que je puisse faire pour vous aider ? ». Cette proposition d'aide peut conduire la victime à activer sa réflexion, ce qui peut stopper le processus de montée en tension.
4Utiliser la reformulation (fiche technique P.04).
5Dans le cas d'hallucinations ou de propos incohérents, ne pas contredire la victime.
6Êre attentif aux mouvements du corps (ex secousses, mouvement d'impatience des jambes qui sont l'expression d'un besoin d'action). Si la victime exprime le besoin de bouger, lui proposer de réaliser des contractions alternées (cf. fiche technique P.06) permettant de remplir une fonction exutoire.
Plusieurs contextes particuliers nécessitent d'adapter la conduite à tenir, il s'agit de :
1.La victime au comportement agressif / violent
Le sapeur-pompier, peut se trouver confronté à des victimes présentant des comportements agressifs, voire violents, de nature différente. En effet, ces violences peuvent être non intentionnelles (le fait de personnes en état d'irresponsabilité : patients psychiatriques, toxicomanes, personnes en état d'ivresse, …), parfois dirigées contre la victime elle-même (automutilation, etc) ou encore intentionnelles, en direction du sapeur-pompier.
Contexte
Après une accumulation émotionnelle, la personne manifeste une tension nerveuse avec apparition d'anxiété et d'agitation psychomotrice.La personne n'étant plus à ce moment en état de raisonner, il peut s'en suivre alors un état de panique avec impossibilité à prendre du recul par rapport à la situation et à la critiquer.
Si, à ce moment, la situation n'est pas maîtrisée et le processus interrompu, alors la tension accumulée se libère : c'est le passage à l'acte. Immédiatement après, survient une phase de soulagement pour la personne ainsi vidée de son énergie.
L'agressivité
Elle peut être tournée vers la victime elle-même, en direction de tiers ou des sapeurs-pompiers. Cet état est soustendu par une émotion de colère dont les origines peuvent être multiples. La victime agressive est une personne qui souffre, qui se défend face à un problème qu'elle perçoit et qu'elle ne sait pas gérer.
Les comportements agressifs prennent différentes formes :
- incivilités : impolitesse, grossièretés ;
- comportement menaçant : gestes du poing, destruction matérielle, objets lancés, etc. ;
- violence verbale : menaces, intimidations, insultes, chantage, propos infériorisants ou dégradants, portant atteinte à l'intégrité psychologique d'autrui, etc.
Figure 10-1 : l'agressivité

Les signes d'alerte d'un passage à l'acte violent
- un regard fixe, menaçant ou fuyant ;
- une dilatation des pupilles ;
- une pâleur ou augmentation de la coloration (rougissement) du visage ;
- un raidissement des membres, serrement des mâchoires ;
- des soupirs, modification de la respiration (rapide et peu profonde) ;
- des sueurs, transpiration ;
- des tremblements ;
- un ton de voix élevé ;
- une agitation, des mouvements saccadés, l'apparition de tics ;
- des postures menaçantes (pointe du doigt, montre les poings) ;
- une tendance à s'approcher, à empiéter sur l'espace personnel ;
- des objets lancés ou jetés par terre.
Conduite à tenir spécifique face au geste violent (coups et blessures, bousculades, crachats, ...)
1Évaluer la dangerosité de la personne et du lieu :
- rechercher et mettre en sécurité les objets potentiellement dangereux ;
- enlever les objets pouvant servir d'armes et faire en sorte de pouvoir mettre un obstacle entre la personne et soi ;
- veiller à ce que la personne ne soit pas près d'une porte ou d'une fenêtre ouverte s'il y a risque de fuite ou de défénestration (prévention d'un passage à l'acte suicidaire) ;
- ne pas laisser la personne seule, ne pas rester seul avec la victime.
2Utiliser l'espace avec stratégie :
- veiller à avoir une échappatoire, un accès à la sortie ;
- positionner l'équipe en triangle. Un seul sapeur-pompier parle, les 2 autres situés en arrière, sont en soutien et en communication avec ce dernier ;
- garder une distance de sécurité. S'approcher d'elle, en s'annonçant et en se faisant voir, afin de ne pas la surprendre. Éviter toute attitude oppressante ;
- ne pas lui tourner le dos.
En présence de plusieurs intervenants, un sapeur- pompier prendra le rôle de d'interlocuteur principal.
C'est lui, exclusivement, qui s'adressera à la victime, et introduira les gestes secouristes réalisés par ses équipiers : « mon collègue va évaluer votre respiration en … ».
3Aborder la victime en assurant sa protection personnelle :
- l'interlocuteur choisi sera celui qui a le meilleur contact et si un équipier suscite de l'agressivité, celui-ci se met à distance ;
- éviter toute attitude agressive (éviter les bras croisés, mains sur les hanches, pointer du doigt..., ne pas regarder fixement la personne dans les yeux mais rester vigilant en maintenant un contact oculaire), ne pas toucher, contraindre physiquement, tirer, tenir ;
- ne pas monter le ton, se montrer calme, posé et maintenir les marques de respect (Mme, M., vouvoiement, même si la personne a tendance à employer le tutoiement ou des marques de familiarité). Utiliser la fermeté mais toujours avec diplomatie, en veillant à ne jamais « attaquer » la personne agressive et violente. Éviter dans un premier temps toute contradiction pour prévenir une augmentation de l'agressivité mais sans chercher non plus à approuver systématiquement (rappeler les limites et le cadre).


2. Les morts inattendues
On qualifie le décès d'inattendu lorsque la mort survient de façon brutale chez un sujet à priori en bonne santé. Le décès peut être naturel, violent, accidentel ou par homicide.
Contexte
Dans ces contextes, les sapeurs-pompiers sont généralement confrontés :
- à la personne décédée, dont la mort peut être constatée dès l'arrivée sur les lieux ou secondairement, à l'issue de l'intervention de secours. Dans ce dernier cas, et selon le besoin exprimé par l'entourage, l'équipe de sapeurs-pompiers peut accepter la présence des proches lors des manoeuvres de réanimation, et plus particulièrement lorsque la victime est un enfant ;
- à un témoin (connaissant la victime ou non) ayant fait la découverte de la personne en détresse vitale ou déjà décédée ;
- à l'entourage du décédé.
La souffrance des témoins et/ou de l'entourage sera influencée par les facteurs suivants :
- la typologie des personnes décédées (nourrisson, enfant, adolescent, adulte, personne âgée), leur nombre (parfois plusieurs personnes d'une même famille) et les liens qui les unissent aux proches décédés (parent, enfant, conjoint, …) ;
- les circonstances de décès : suicide, homicide, infanticide, fratricide, féminicide ;
- les conditions de la découverte du corps et de son état d'altération ;
- des éventuelles investigations scientifiques, judiciaires et médico-légales menées par les autorités et les experts compétents.
Ces derniers, témoins et entourage, nécessitent une prise en charge à part entière. Selon la nature de la relation avec le décédé, les sentiments éprouvés peuvent varier et parfois donner lieu à une décharge brutale de souffrance psychique et à la mise en place de mécanismes de défense psychologique : sidération, malaise, effondrement, incompréhension déni, culpabilité, recherche de responsabilité, agressivité, colère, etc. Ils sont naturels et leur abord ne relève pas nécessairement d'un professionnel de la santé mentale. Une présence empreinte d'humanité et de bienveillance constitue la première réponse au besoin des endeuillés.
Conduite à tenir spécifique
Dans le cas particulier où le décès survient sur la voie publique, il convient dès que possible de soustraire au mieux le corps à la vue du public. En l'absence de danger, le corps ne sera déplacé que sur décision du médecin (ou de l'autorité judiciaire en cas d'obstacle médico-légal).
En l'absence d'obstacle médico-légal, il est important :
1De préserver la dignité du corps, le manipuler avec précaution et délicatesse ;
2D'installer le corps du défunt selon le souhait de la famille, tenir compte des rituels culturels et religieux qui peuvent être utiles pour pacifier et réguler les émotions ;
3De rendre le corps présentable (enlever le matériel, nettoyer, …) en prenant en compte la rapide dégradation de l'état du corps et les risques de relâchement de ce dernier. Penser à prendre les précautions nécessaires si le corps est abîmé (cacher une partie, …) d'accompagner les proches auprès du défunt si cela est souhaité. La présentation du corps, peut être proposée à la famille sans constituer une obligation.
Le travail de deuil, c'est-à-dire, l'adaptation à la perte d'un proche, est un processus qui s'inscrit progressivement dans le temps et dont le point de départ, l'annonce du décès, va grandement influer sur son déroulé. Il s'agit donc d'un moment très important pour lequel un maximum de précautions est nécessaire.
L'annonce est du ressort du médecin, de la police ou d'un officier de police judiciaire (tel que le maire par exemple).
À titre très exceptionnel, le sapeur-pompier peut être amené à réaliser l'annonce du décès.
Le décès doit être annoncé de façon claire et adaptée. Il s'agit de fournir des informations honnêtes et claires, avec empathie et respect, de manière à engager les proches dans un processus de deuil sans brutalité supplémentaire :
- Dans un lieu calme, en dehors de la zone d'intervention, avec un minimum de confort, permettant l'intimité et la disponibilité ;
- Intervenir à deux, avec un médecin si possible qui se chargera de l'annonce ;
- En reprenant le contexte, la cause, la chronologie et les actions entreprises, par exemple : « Nous avons été appelés par un témoin qui a retrouvé votre mari inconscient dans son véhicule. À notre arrivée, son coeur était arrêté. Nous avons tout de suite réalisé un massage cardiaque et mis en œuvre toutes les actions dans le but de relancer son coeur. Malheureusement, après plus d'une heure de travail, nous n'avons observé aucun signe de reprise d'une activité cardiaque. Nous avons fait notre maximum mais malheureusement votre mari est mort ».
Figure 10-2 : annonce du décès

Il est du rôle des sapeurs-pompiers de veiller sur la famille et les proches et de répondre au maximum aux besoins des endeuillés :
1Adopter une attitude respectueuse vis-à-vis de la personne décédée. C'est un facteur de réconfort notable pour la famille ou son entourage.
2Leur laisser du temps pour comprendre et intégrer la situation.
3Être présent et à l'écoute.
4Apporter des réponses : conseils, explications pour les premières démarches, ce qui va se passer etc.
5Les accompagner dans l'annonce aux enfants et adolescents sans tarder, en associant ces derniers aux autres personnes de leur entourage, avec des mots simples et directs (utiliser le mot « mort »).
Faire en sorte de passer le relais à une personne qui pourra rester présente (famille, voisins, amis, ...) au départ des secours, ne pas laisser seul un proche endeuillé.
Dans le cas d'un décès d'enfant, le corps sera transporté par les services de secours sur réquisition judiciaire, accompagné des parents, s'ils le souhaitent, vers un centre de référence où des investigations médicales seront menées afin de rechercher la cause du décès.
3. Les victimes de violences
Contexte
Qu'elles aient lieu dans l'intimité du milieu familial (violences conjugales, maltraitances) ou commises à l'extérieur par des personnes inconnues ou des connaissances, la violence peut être verbale, physique, psychologique, sexuelle et/ou liée à la négligence et aux privations. Il peut s'agir d'un geste isolé de violence ou d'un certain nombre de gestes qui s'inscrivent dans un cycle de maltraitance.
Dans ces contextes, il peut exister une certaine complexité pour établir une relation avec la victime et pour évaluer la situation, notamment :
- en cas de danger persistant pour la victime et/ou pour l'équipage ;
- lorsqu'il existe un lien affectif qui soude les personnes concernées ou une situation de dépendance, de vulnérabilité physique, psychique, affective et/ou sociale avec souvent une relation de domination, d'emprise (partenaire, parent) ;
- quand l'auteur est présent, niant fréquemment les violences commises ou sa responsabilité ;
- du fait d'une visibilité faible et de la loi du silence : les violences sont souvent masquées et la victime peut avoir peur de parler, craindre les représailles et ainsi occulter ou nier, minimiser, banaliser, sous-estimer la gravité ou ne pas identifier forcément la situation de violence ;
- dans les suites d'une agression sexuelle, la victime est impactée au niveau le plus intime et peut manifester une importante souffrance et souvent une méfiance à l'égard des sapeurs-pompiers (d'autant plus s'ils sont du même sexe que l'agresseur), rendant parfois le contact physique et donc les gestes secouristes difficiles voire impossibles.
Le sapeur-pompier occupe une place prépondérante car il est souvent celui qui constitue le premier soutien. Son regard bienveillant permet à la victime de retrouver une part de sentiment de sécurité. Ses qualités d'écoute et d'empathie sont déterminantes pour engager la victime vers la reconnaissance du préjudice subi. La personne doit se sentir rassurée, en confiance afin de ne pas vivre sa prise en charge comme une nouvelle agression.
Conduite à tenir spécifique
1Isoler la victime et limiter le nombre d'intervenants.
2Instaurer un climat d'écoute, de confiance et de sécurité́.
3Employer un ton calme et rassurant, associé à des gestes délicats, préalablement annoncés.
4Parler honnêtement des éléments évocateurs repérés et lui signifier par des mots simples notre perception de la situation et l'encourager (sans forcer) à en parler.
5Aborder clairement la question des violences, en précisant que rien ne les justifie, qu'elles sont interdites et punies par la loi. La victime n'est donc pas responsable et peut déposer plainte. Si elle ne veut pas parler, lui dire qu'elle pourra le faire plus tard. Il ne s'agit pas de l'interroger mais de l'écouter.
6Tenter de convaincre de la nécessité d'un transport à l'hôpital.
7Transporter la victime dans la position dans laquelle elle se sent le mieux, (surtout si cette dernière a subi une agression sexuelle).
8Informer sur la possibilité d'être aidée en veillant à ne pas émettre des promesses non tenables ou des solutions hors de sa portée.
9En cas d'absence de transport, transmettre les coordonnées des services compétents et inciter la victime à identifier une personne ressource.
Précisions
Il ne s'agit pas de réaliser une enquête, mais d'évaluer les risques encourus afin de déterminer la réponse opérationnelle la plus adaptée dans l'immédiat. Ainsi doit être appréciée la nécessité du recours aux forces de l'ordre, qui ne se fera que dans trois conditions : un danger persistant pour la/les victime(s), pour l'équipage ou lorsque la victime en fait la demande.
Il est important que le sapeur-pompier soit particulièrement vigilant et attentif à repérer et préserver tout élément informatif ou de preuve (sous-vêtements à conserver dans plusieurs sacs neufs séparés, dans le cadre d'une agression sexuelle par exemple, …) qui pourrait être utile à la victime dans le cadre d'une future procédure judiciaire. Dans certains cas, notamment celui de l'agression sexuelle, il est important qu'elle puisse être dirigée le plus rapidement possible vers des services spécialisés, urgences médicojudiciaires notamment, certains examens, prélèvements et mise en route de traitement devant être réalisés au plus vite.
Figure 10-3 : prise en charge d'une victime d'agression sexuelle

- En cas de transport à l'hôpital, des transmissions complètes sont à faire à l'équipe prenant le relais pour permettre une prise en charge adaptée, la mise en sécurité de la ou des victimes et des soignants. Le contexte des violences selon les dires de la victime, ou les suspicions selon les éléments observés, doivent figurer dans les écrits professionnels.
Sauf danger imminent, il faut accepter le choix et le rythme de la victime (si majeure et apte à consentir). Même si l'issue de l'intervention n'est pas celle espérée, toute intervention a un intérêt, même si les effets ne sont souvent pas mesurables dans l'immédiat. Une parole possible, un regard nouveau sur sa situation, des informations apprises peuvent amorcer un changement.
4. La crise suicidaire
Contexte
État de « crise psychique », temporaire et réversible, dont le risque majeur est le suicide (acte de se donner délibérément la mort.).
Il s'agit d'un moment de la vie d'une personne où celle-ci se sent dans une souffrance majeure, dans une impasse avec l'impossibilité de s'en sortir. La personne est submergée par les émotions, elle présente une fatigue physique et morale qui altère son jugement et l'empêche de raisonner. L'idée suicidaire devient de plus en plus présente et finit par s'imposer comme la seule issue possible à cette souffrance.
Le processus suicidaire se met en place suite à une accumulation de facteurs (familiaux, professionnels, sociaux, ...) et ne résulte jamais d'une seule origine.
Figure 10-4 : tentative de suicide

Signes et manifestations
|
Idées et intentions suicidaires |
Manifestations de crise psychique |
Existence d'un contexte de vulnérabilité |
|
La personne en crise peut verbaliser certains messages : Directs : « Je veux mourir » ; « Je veux en finir » ; « J'ai perdu le goût de vivre », … Indirects : « Je n'en peux plus, je voudrais partir, disparaître » ; « Ils seraient mieux sans moi », … |
de la mémoire
|
Individuels :
Contextuels :
|
Conduite à tenir spécifique
Face à une personne en crise suicidaire, la tâche des sapeurs-pompiers consistera à repousser l'échéance du passage à l'acte en reconnaissant la souffrance de la personne en crise et en discernant les éléments qui augmentent le risque de passage à l'acte.
Pour déterminer les priorités de l'intervention, il convient de procéder assez rapidement à l'évaluation du potentiel suicidaire, en prenant en compte :
- les facteurs de risque, constitués par les éléments de vulnérabilité : contexte particulier, antécédents ;
- Les facteurs d'urgence, témoins de l'imminence d'un passage à l'acte (intensité, temporalité, lieu et modalités de l'acte suicidaire envisagés) ;
- les facteurs de dangerosité comme l'accessibilité et la létalité (risque d'entraîner la mort) du moyen envisagé.
Critères d'une urgence élevée
- planification claire, passage à l'acte prévu pour les jours à venir (élaboration d'un scénario : Comment, Où, Quand ?) ;
- sentiment d'avoir tout fait et tout essayé et ne plus vouloir d'aide ;
- la douleur et l'expression de la souffrance sont omniprésentes ou complètement tues ;
- accès direct et immédiat à un moyen de se suicider (médicaments, armes, corde, …).
La victime doit percevoir qu'elle est prise en compte et respectée. Le dialogue se réalise avec tact, sans émettre de jugement de valeur (propos moralisateurs ou de « bon sens »). Il faut bannir toute provocation, tout ordre catégorique, se retenir de minimiser les problèmes et de dévaloriser le geste (« une bêtise »). Il s'agit de reconnaître et d'aborder clairement la situation de crise.
1Évaluer l'urgence (Comment, Où, Quand ?) :
« Souffrez-vous au point de vouloir mourir (vous faire du mal) ? »
« Pensez-vous à une façon de vous suicider ? »
« Avez-vous prévu un moment ? Quand ? »
« Pensez-vous à un endroit en particulier ? »
2Évaluer la facilité d'accès aux moyens létaux évoqués par la personne et les éloigner autant que faire se peut :
« Pensez-vous à un moyen de vous suicider ? »
« Disposez-vous de ce matériel ? »
« Avez-vous envisagé un moyen de vous le procurer ? »
3Proposer systématiquement le transport vers l'hôpital afin de procéder à une évaluation spécialisée et éventuellement une hospitalisation.
4Transmettre l'ensemble des éléments observés et repérés lors de la prise en charge de la personne (victime, entourage, lieux) et rapporter les éléments informatifs (emballages de médicaments, lettre, photo dispositif, …) à l'hôpital.
Précisions
- Toute idée suicidaire est à considérer comme un suicide en cours de réalisation. Ainsi, même face à un geste « bénin », un transport pour une évaluation par un spécialiste se révèle indispensable.
- Les victimes en crise suicidaire doivent être surveillées durant toute l'intervention, y compris durant le transport, car l'impulsion d'un passage à l'acte peut être accentuée par la crainte de l'hospitalisation.
- Les questions directes posées à une personne qui formule des propos suicidaires peuvent sembler embarrassantes, mais elles permettent pourtant de mieux préciser le mode d'action envisagé. Une personne ayant des idées suicidaires peut en effet interpréter ces questions directes de son interlocuteur comme une compréhension de sa souffrance et à l'inverse, l'absence de questionnement comme un désintérêt.
5. Les événements exceptionnels
Contexte
Le sapeur-pompier peut être amené à intervenir lors de catastrophes ou de situations exceptionnelles.
Il s'agit d'évènements inhabituels survenant de manière brutale, la plupart du temps, entraînant des dégâts tant humains que matériels et pouvant être à l'origine d'un afflux de victimes : catastrophes majeures (telles que inondations, feux de forêt, ouragans, …) ou Accidents Catastrophiques à Effet Limité (accidents de transport par voie routière impliquant plusieurs véhicules (carambolages) ou des véhicules de transport (autocar, train, …), incendies en milieu urbain, les accidents liés au gaz, accidents technologiques, accidents au cours des rassemblements de foule, attentats terroristes), ou encore les pandémies.
Ces événements comportent généralement une extrême violence et s'accompagnent :
- de dégâts matériels, écologiques ;
- d'impacts psychologiques, plus importants si des proches, des amis, des connaissances disparaissent ou si les médias font largement état de la nouvelle en raison de son caractère spectaculaire ;
- d'une insécurité psychique ressentie par des communautés et des populations entières : victimes, témoins, parents, public, sauveteurs dans une certaine mesure, et enfin aussi décideurs et gouvernants eux-mêmes. En effet, ils ont vécu et vivent quelque chose de commun à tous :
- la vision horrifiante des cadavres, des blessés et des destructions ;
- l'immersion dans un monde cauchemardesque opposé au monde paisible de l'existence habituelle ;
- le contact avec sa propre souffrance psychique ou celle d'autrui ;
- la prise de conscience de la gravité exceptionnelle de la situation, le décontenancement et le désarroi, même brefs, face à ce désordre qu'il faut résoudre ;
- chacun se sent atteint dans son appartenance communautaire.
L'action de secours peut se révéler particulièrement complexe du fait :
- d'un débordement temporaire des moyens avec parfois la destruction ou l'indisponibilité de certains moyens de secours, un fonctionnement en mode dégradé ;
- d'un afflux de victimes avec la nécessité de procéder à un triage ;
- d'un risque de débordement émotionnel sur un plan collectif (risque de mouvement de foule, panique collective). Concernant ce dernier point, l'anonymat et la tendance à l'imitation favorisent une certaine impulsivité et permettent à l'émotion de l'emporter sur la raison.
Des comportements primaires peuvent apparaître. Une panique collective ou une grande violence peuvent alors en résulter. Elle peut se traduire par des comportements collectifs inadaptés (fuite éperdue, bousculades, piétinement, …). La panique accroît le danger et le nombre des victimes.
Conduite à tenir spécifique
Il s'agit là de tenter de gérer un attroupement ou une foule afin de diminuer l'anxiété d'une ou des victimes et des impliqués.
Face à un attroupement ou une foule
1Donner des consignes de dispersion : demander à toute personne présente de s'écarter afin de ne pas gêner l'organisation des secours ou incommoder les victimes.
2Donner des taches à réaliser aux victimes en état de le faire, aux personnes impliquées ou aux témoins les plus agités (attendre les renforts pour les guider, aller chercher des documents, évacuer...). Ceci a pour effet, en général, de diminuer leur angoisse.
En cas de mouvement de panique
1Étre facilement identifiable en tant que sapeur-pompier.
2Agir de façon coordonnée avec calme.
3Faire preuve d'autorité en donnant des informations et des directives brèves et claires (anticipation).
4Isoler les personnes susceptibles de réenclencher un mouvement de panique, une fois celui-ci enrayé.
5Créer un périmètre de sécurité.
6Extraire rapidement la ou les victimes vers un périmètre sécurisé (véhicule, PMA ou bâtiment).
Les réactions de détresse doivent alerter, elles sont l'indice d'une blessure psychologique grave. Une prise en charge médicale et/ou psychologique est indiquée afin de faire face à l'installation dans la durée de troubles psycho-traumatiques.
Il sera donc nécessaire d'orienter ces personnes vers une prise en charge psychologique spécialisée (aux urgences hospitalières ou à proximité de la catastrophe par les cellules d'urgences médico-psychologiques [CUMP]).
Rappel sur les cellules d'urgence médico-psychologique (CUMP)
Les cellules d'urgence médico-psychologique constituent, en France, un dispositif de prise en charge psychologique précoce des blessés psychiques dans les situations d'urgence collective (événements majeurs, sinistres, ou encore attentats) intervenant dans le cadre du SAMU.
Les CUMP sont composées de spécialistes (psychiatres, psychologues, infirmiers) spécialement formés à ce type d'urgence.
La CUMP est déclenchée à l'initiative du SAMU.
Chapitre 11
Intoxications
11.1 Généralités
1. Définition et mécanismes
2. Signes généraux des intoxications
11.2 Les intoxications médicamenteuses
1. Généralités
2. Signes spécifiques
3. Conduite à tenir
11.3 Les intoxications par produits domestiques
1. Généralités
2. Les produits caustiques
Généralités
Signes spécifiques
Conduite à tenir
3. Les produits à base de chlore
Généralités
Signes spécifiques
Conduite à tenir
11.4 Intoxications par produits stupéfiants
1. Généralités
2. Signes spécifiques
3. Conduite à tenir
11.5 L'intoxication éthylique
1. Généralités
2. Signes spécifiques
3. Conduite à tenir
11.6 L'intoxication au monoxyde de carbone
1. Généralités
2. Signes spécifiques
3. Conduite à tenir
11.7 L'intoxication par les fumées d'incendie
1. Généralités
2. Signes spécifiques
3. Conduite à tenir
11.8 L'intoxication par toxiques de guerre
1. Généralités
Les différents toxiques de guerre et leurs effets
2. Signes spécifiques
3. Conduite à tenir
1. Définition et mécanismes
L'intoxication est un trouble engendré par la pénétration dans l'organisme d'une substance appelée toxique ou poison. Cependant, la plupart des substances, naturelles ou synthétiques, sont susceptibles, à partir d'une certaine quantité, d'être toxiques pour l'organisme.
La gravité de l'intoxication varie en fonction de la nature du toxique et de la quantité qui a pénétré dans l'organisme.
Le risque vital peut être immédiat ou différé. Certaines substances ont des antidotes (substances qui vont s'opposer à l'action du toxique).
La voie de pénétration peut être :
- digestive par ingestion ;
- respiratoire par inhalation de gaz ou d'aérosols ;
- cutanéo-muqueuse :
- sur la peau ou les muqueuses, par pénétration (le produit toxique passe à travers la peau saine),
- sous la peau ou à travers la peau et les muqueuses, par injection (venin, piqûre).
Les types et les causes d'intoxications
Les intoxications peuvent être :
- aiguës (exposition à une dose importante) ou chroniques ( expositions répétées à des doses faibles) ;
- individuelles ou collectives :
- incendie : CO et fumées,
- accidents technologiques,
- actes malveillants ;
- accidentelles :
- aliments contaminés,
- erreur de posologie d'un médicament,
- enfant qui avale tout ce qu'il trouve,
- mélange de produits ménagers,
- dégagement de vapeurs ou de fumées toxiques ;
- volontaires :
- tentative de suicide ou d'empoisonnement,
- soumission chimique,
- intoxication éthylique,
- overdose ;
- domestiques ou professionnelles.
2. Signes généraux des intoxications
Dans la majorité des cas il n'existe pas de signes spécifiques des intoxications. Elles peuvent se manifester par :
- des signes neurologiques : troubles de la conscience, convulsions, coma ;
- des signes respiratoires : augmentation ou diminution de la fréquence respiratoire, pauses respiratoires, arrêt respiratoire, œdème du poumon ;
- des signes circulatoires : tachycardie ou bradycardie, arythmie, hypo ou hypertension artérielle, état de choc, arrêt cardiaque ;
- des signes digestifs : nausées, vomissements (parfois sanglants), douleurs abdominales ;
- une hypothermie*, due à la dépression des centres thermorégulateurs par le toxique, ou au coma (il entraîne une perte du frisson, qui par contractions musculaires involontaires, permet normalement le réchauffement de l'organisme) ;
- une hyperthermie* due au toxique lui-même ou aux infections engendrées par un coma découvert tardivement.
L'intoxication peut ne pas être reconnue d'emblée en l'absence de contexte évocateur, d'où l'importance du bilan circonstanciel.
1. Généralités
Les intoxications médicamenteuses sont souvent volontaires (tentative de suicide), parfois accidentelles, par non-respect de la posologie ou, chez l'enfant, par ingestion de médicaments laissés à sa portée.
La gravité de l'intoxication dépend :
- des effets du produit (thérapeutiques et secondaires) ;
- de la dose ingérée (quantité de produit ingérée par la victime ;
- de la concentration en produit actif. Elle est en général indiquée sur la boîte ;
- du délai écoulé depuis l'ingestion ;
- de l'association avec d'autres médicaments ou de l'alcool ;
- des antécédents médicaux de la victime qui peuvent aggraver l'intoxication médicamenteuse : insuffisance rénale dialysée ou non, insuffisance respiratoire, grossesse (risque accru pour le fœtus)…
Le sapeur-pompier doit donc impérativement rechercher et évaluer la dose supposée ingérée de médicaments. À défaut de renseignements précis, elle correspond au nombre de médicaments manquants dans les boîtes retrouvées. L'enquête doit être « policière » afin de déterminer les médicaments en cause (recherche dans les poubelles, dans toutes les pièces de l'appartement).
Parfois, seul le contexte de dépression oriente les secours.
Dans le cas d'une intoxication volontaire, l'appartenance de la victime à une profession médicale ou paramédicale est un élément de gravité.
La dose toxique et les effets toxiques des médicaments
Chaque médicament possède une dose toxique qui lui est propre. Le calcul qui consiste à multiplier le nombre de gélules ou la quantité de liquide absorbés par sa concentration en produit actif, permet au médecin régulateur de savoir si la dose toxique est dépassée ou non (ex : 15 gélules de Lexomil® 6 mg = 90 mg de produit actif).
Les effets des médicaments
Une prise excessive de médicaments amplifie leurs effets sur l'organisme :
- les antihypertenseurs provoquent des hypotensions artérielles sévères ;
- les sédatifs ou tranquillisants, les neuroleptiques et les hypnotiques provoquent des comas ;
- l'insuline provoque des comas hypoglycémiques qui peuvent être mortels ;
- les anticoagulants* provoquent des hémorragies.
Dans d'autres cas, l'effet toxique agit sur une fonction autre que celle pour laquelle il est prescrit :
- certains antidépresseurs (Anafranil®, Laroxyl®…) sont toxiques pour le cœur et provoquent des convulsions ou des comas ;
- certains médicaments sédatifs (Mépronizine®, Equanil®) provoquent des troubles cardio-vasculaires ou des comas ;
- certains antalgiques à base de morphine (Skénan®, Actiskénan®, Sévrédol®, Kapanol®) ou de dérivés de la morphine (codéine), provoquent des arrêts respiratoires ;
- le paracétamol (antalgiques et anti-fièvre) est très toxique pour le foie avec un risque vital retardé de 48 heures ;
- la Nivaquine® (anti-paludéen) est très toxique pour le cœur avec un risque d'arrêt cardiaque rapide et soudain. Les intoxications par la Nivaquine® peuvent paraître bénignes car la victime est consciente et ne présente que peu ou pas de signe de gravité. À partir d'une certaine dose ingérée, toute mobilisation, même minime (passage d'une position assise à une position allongée) peut provoquer un arrêt cardiaque brutal.
2. Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- la nature du (ou des) médicament(s) ingéré(s) après recherche des emballages ou flacons vides (poubelles, pharmacie, sur le sol, dans le réfrigérateur…) ;
- la dose supposée ingérée du (ou des) médicament(s) ;
- la concentration du (ou des) médicament(s) ingéré(s) ;
- l'heure d'ingestion supposée ou, par défaut, l'heure du dernier contact avec la victime ;
- les autres toxiques associés, des bouteilles d'alcool, une arrivée de gaz ouverte… ;
- une lettre d'adieu ;
- les antécédents médicaux en particulier psychiatriques ;
- le traitement en cours ;
- les vomissements.
Rechercher ou apprécier :
- des signes de détresse ou de troubles neurologiques, respiratoires ou circulatoires ;
- les signes généraux d'une intoxication ;
- une automutilation ou toute autre lésion associée ;
- tout signe ou impression de volonté suicidaire.
3. Conduite à tenir
Il n'existe pas de conduite à tenir spécifique dans les cas d'intoxications médicamenteuses. Elle doit être adaptée à la détresse de la victime. Toutefois, dans le cas où il s'agit d'un acte volontaire il faut en parallèle de la réalisation d'un bilan complet :
1Surveiller en permanence la victime.
2Interdire tout geste autodestructeur.
3Ne jamais lui dire que les médicaments pris ne sont pas dangereux.
4Ne pas la faire vomir.
5Ne jamais la laisser seule.
Tableau 11-1 : les différents médicaments et leurs effets toxiques
|
Produits |
Indication |
Effets toxiques en cas de surdosage |
Noms |
|
Les anxiolytiques ou tranquillisants |
|||
|
Benzodiazépines |
Anxiété Anticonvulsivants |
Un surdosage par benzodiazépine menace rarement le pronostic vital si le médicament est pris seul. Le pronostic vital peut être menacé, notamment dans les cas de poly-intoxications impliquant d'autres dépresseurs du système nerveux central (y compris l'alcool). Confusion mentale, somnolence… Évolution vers coma calme, hypotonique*, dépression respiratoire, troubles cardio-vasculaires. |
Lexomil® Lysanxia® Nordaz® Seresta® Temesta® Tranxène® Veratran® Victan® Xanax® Rivotril® Urbanyl® Valium® |
|
Autres |
Anxiété |
Nausées, vomissements, tachycardie, somnolence, confusion. |
Atarax® Stresam® |
|
Les hypnotiques* |
|||
|
Benzodiazépines et apparentés |
Insomnie |
Identique benzodiazépines |
Havlane® Imovane® Noctamide® Nuctalon® Stilnox® |
|
Autres |
Insomnie |
Somnolence, mydriase, hyperthermie*, convulsions…, rarement coma. |
Donormyl® Lidène® Théralène® |
|
Les antidépresseurs |
|||
|
Tricycliques (Anciens) |
Dépression Toc Douleurs rebelles |
Risque mortel : troubles cardiaques (hypotension, tachycardie,…troubles de la conduction, insuffisance cardiaque) ; troubles neurologiques (somnolence, convulsions,…coma). |
Anafranil® Defanyl® Elavil® Laroxyl® Ludiomil® Prothiaden® Quitaxon® Surmontil® Tofranil® |
|
Autres (nouveaux) |
Dépression Toc Anxiété généralisée |
Moins toxiques que les antidépresseurs tricycliques, rarement mortels seuls. Troubles neurologiques : (nausées, vomissements, confusion, convulsions, jusqu'au coma). Dépression respiratoire pour certains. Troubles cardiaques pour certains. |
Cymbalta® Deroxat® Divarius® Effexor® Floxyfral® Ixel® Marsilid® Norset® Prozac® Seroplex® Seropram® Zoloft® |
|
Les normothymiques |
|||
|
Sels de lithium |
Troubles bipolaires Accès maniaque |
Manque de coordination, vertiges, asthénie, hypotonie* musculaire tremblements, confusion mentale,…coma. |
Téralithe® |
|
Anticonvulsivants |
Le tableau de l'intoxication aiguë massive comporte habituellement un coma calme, plus ou moins profond, avec hypotonie* musculaire, diminution de l'autonomie respiratoire, hypotension et collapsus/choc cardiovasculaire. |
Dépakote® Dépamide® Tégrétol® Lamictal® |
|
|
Les antipsychotiques ou neuroleptiques |
|||
|
Phénothiazines |
Délires Schizophrénie États d'agitation et d'agressivité Troubles bipolaires |
Syndrome parkinsonien (tremblements, hypertonie musculaire), convulsions, coma, troubles cardiaques. |
Largactil® Neuleptil® Nozinan® Piportil® Tercian® |
|
Thioxanthènes |
Clopixol® Fluanxol® |
||
|
Benzamides |
Dogmatil® Tiapride® |
||
|
Butyrophénones |
Dipiperon® Haldol® Orap® Semap® |
||
|
Autres |
Abilify® Leponex® Risperdal® Solian - Xeroquel® Zalasta -Zyprexa® |
||
|
Le paracétamol |
|||
|
Acétaminophène |
Antalgique (palier 1) Antipyrétique |
Dans les 24 premières heures : nausées, vomissements, anorexie, pâleur, douleurs abdominales. À 24 heures : cytolyse hépatique. À 3 à 5 jours : encéphalopathie, un coma et un décès possible. |
148 spécialités la substance active seule : Algodol® Claradol® Dafalgan® Doliprane® Efferalgan®… 88 spécialités en association : Actifed® Actron® Algisedal®… |
|
L'aspirine |
|||
|
Acide acétylsalicylique |
Antalgique (palier 1) Antiagrégant* plaquettaire |
Nausées, vomissements, épigastralgies, hématémèse*, hyperthermie*, insuffisance rénale. Le symptôme essentiel de l'intoxication salicylée est l'hyperventilation non contrôlée par la victime. La sévérité de l'intoxication selon la dose ingérée. |
31 spécialités la substance active seule : Alka Seltzer® Aspegic® Aspirine® Aspro® Huvanof® Kardegic®… 16 spécialités en association : Actron® Antigrippine®… |
|
Autres produits présentant des intoxications potentiellement graves |
|||
|
Digitalique |
Insuffisance cardiaque Troubles du rythme supraventriculaire |
Troubles cardiaques avec perturbation de l'ECG potentiellement graves voire mortels. Troubles digestifs. |
Digoxine Nativelle® |
|
Insulines |
Diabète type 1 ou 2 |
L'hypoglycémie* peut être associée à une apathie, une confusion, des palpitations, des céphalées*, des sueurs et des vomissements. |
Actrapid® Humalog® Mixtard®… |
|
Antivitamine K (AVK) |
Traitement des thromboses* veineuses profondes et de l'embolie pulmonaire et de leur récidive… |
Hémorragies visibles (épistaxis*, gingivorragies, hématomes) ou non visibles (hématome cérébral ou péritonéal). Le pronostic vital peut être mis en jeu. |
Coumadine® Minisintrom® Previscan® Sintrom® |
|
Autres produits présentant des intoxications potentiellement graves |
|||
|
Colchicine |
Accès aigu de goutte |
L'intoxication est rare mais potentiellement grave. Atteinte multi-viscérale avec défaillance cardiaque, respiratoire, hépatique, neurologique et hématologique. Les signes cliniques apparaissent après un intervalle libre de 6 à 12 heures. |
Colchine® Colchimax® |
|
Chloroquine |
Traitement préventif et curatif du paludisme Diverses indications en dermatologie |
Intoxication précoce (1 à 4 heures après ingestion). Gravité des troubles cardiovasculaires avec mise en jeu du pronostic vital sans coma annonciateur (victime consciente). Risque d'arrêt cardiaque rapide et soudain. Intoxication qui peut paraître bénigne car la victime est consciente et ne présente que peu ou pas de signes de gravité. À forte dose ingérée toute mobilisation de la victime même minime (passage d'une position assise à une position allongée) peut provoquer un arrêt cardiaque brutal. |
Nivaquine® Savarine® |
1. Généralités
Ces intoxications peuvent être volontaires ou accidentelles. Dans ce dernier cas, elles touchent souvent les très jeunes enfants, entre 1 et 3 ans, qui explorent leur environnement et se trouvent en présence de produits dangereux à portée de main.
Elles peuvent aussi être consécutives au déconditionnement des produits ménagers (dans des bouteilles d'eau minérale par exemple) ou dues à des mélanges de produits de nettoyage.
Ces produits peuvent entraîner :
- des atteintes digestives qui se manifestent par des nausées, des vomissements, une hématémèse* (vomissement de sang) et des douleurs sur le trajet du tube digestif (thoraciques ou abdominales), des diarrhées… Ils peuvent aussi entraîner des lésions graves de la paroi digestive qui sont de véritables brûlures chimiques ;
- des lésions respiratoires telles un œdème pulmonaire lésionnel lorsque le produit est un toxique respiratoire (par exemple, un détartrant mélangé à de l'eau de Javel entraîne un dégagement de chlore). Lorsqu'il s'agit d'un produit à effet moussant (liquide vaisselle, par exemple) son ingestion risque de produire, en présence d'eau, un volume de mousse suffisant pour envahir les poumons ;
- des atteintes neurologiques comme des hémorragies cérébrales, des convulsions voire un coma lorsque le produit agit sur le système nerveux central.
2. Les produits caustiques
Généralités
Les produits chimiques sont caractérisés par leur pH (acide ou base). Indépendamment de cette caractéristique, certains d'entre eux ont aussi un pouvoir oxydant (eau de Javel).
Les « caustiques » sont des produits qui détruisent les tissus vivants. Ils provoquent d'emblée des lésions graves telles que des brûlures. Ils sont regroupés en trois grandes familles :
- les bases fortes ;
- les acides forts ;
- les oxydants.
Les différents produits caustiques
Les produits basiques comme la soude caustique (Destop®, Décapfour®…) ou l'ammoniaque, entraînent une destruction des tissus en les liquéfiant, ce qui donne des lésions qui « creusent ».
Au niveau de l'œil, qui est un milieu humide, et du fait de leur grande affinité pour l'eau, ces produits basiques vont pénétrer en profondeur et continuer à ronger les tissus contrairement aux acides qui restent en surface. Ces brûlures oculaires par des produits caustiques sont donc dramatiques.
Les acides forts (pH < 2) comme l'acide chlorhydrique ou l'acide sulfurique, détruisent les tissus en les coagulant. De ce fait, les lésions ne sont pas profondes.
Les oxydants comme l'eau de Javel ou l'eau oxygénée entraînent des brûlures quand ils sont très concentrés. L'eau de Javel concentrée n'est plus commercialisée ; les solutions diluées sont simplement irritantes.
Figure 11-1 : échelle de pH
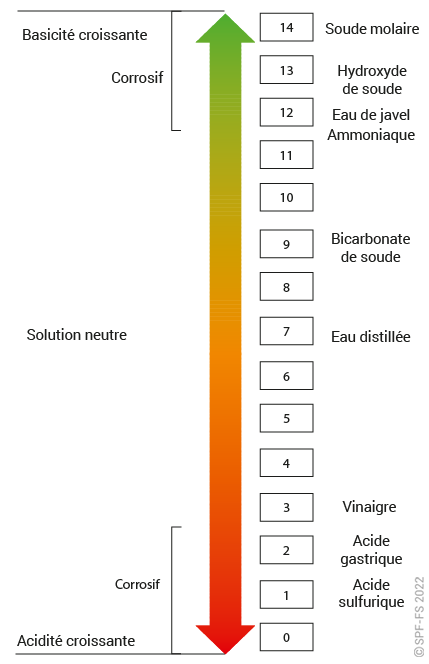
Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- la nature du produit : nom chimique et commercial, concentration… ;
- la dose supposée ingérée ;
- l'heure d'ingestion supposée ;
- les vomissements éventuels ;
- l'emballage et le reste du produit qui doivent être conservés.
Rechercher ou apprécier :
- des douleurs buccales, rétro-sternales, abdominales ;
- une salivation excessive ;
- des difficultés à avaler, à parler ;
- des brûlures cutanées ou buccales ;
- une détresse respiratoire par œdème des voies aériennes supérieures ;
- une hématémèse* (hémorragie digestive) ;
- une agitation ;
- un état de choc.
Conduite à tenir
Éviter toute contamination des sapeurs-pompiers par contact avec les vêtements contaminés ou par les projections lors des vomissements (lunettes, gants). En parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
1Mettre la victime dans la position adaptée à son état :
- victime consciente sans signe d'état de choc : assise pour ne pas favoriser les vomissements ;
- victime consciente avec signes d'état de choc : allongée sur le côté en raison de l'état de choc et du risque de vomissements ;
- victime inconsciente : PLS (cf. fiche technique G.15).
2Administrer de l'oxygène par inhalation si nécessaire (cf. fiche technique M.07).
3Ôter les vêtements contaminés.
4Ne pas faire boire, ni faire vomir, ni rincer la bouche.
5Surveiller attentivement la victime.
Les brûlures de la peau par des produits chimiques sont traitées dans un chapitre particulier (cf. chapitre 13).
Ce qu'il faut éviter
Certaines intoxications peuvent être aggravées par l'entourage, il faut :
- éviter de faire boire :
- de l'eau ce qui peut favoriser l'absorption de certains produits ou entraîner une réaction chimique supplémentaire : production de chaleur, de mousse ou un réflexe de vomissements ;
- du lait qui a les mêmes inconvénients que l'eau et qui, en plus, va favoriser l'absorption des substances solubles dans les graisses.
- éviter de tenter à tout prix de faire vomir la victime.
Il faut donc conseiller les personnes qui donnent l'alerte, en leur signalant les pratiques dangereuses.
3. Les produits à base de chlore
Généralités
Spontanément, les produits commerciaux ne peuvent dégager de chlore. Cela ne peut se produire que lorsqu'ils sont mélangés avec des acides. Par exemple, le mélange d'eau de Javel (contenant du chlore) et d'un détartrant WC (contenant de l'acide) dégage du chlore.
Le chlore est utilisé couramment pour le traitement des eaux (piscine, réservoirs d'eau, industries). Il est corrosif pour l'arbre respiratoire et l'apparition des symptômes peut être retardée de plus de 24 heures :
- à faible concentration, il irrite les conjonctives et les voies aériennes supérieures ;
- à plus forte concentration, il entraîne une toux douloureuse, des céphalées*, des vomissements puis un œdème du poumon pouvant entraîner le décès.
Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- la nature du produit : nom chimique et commercial, concentration…
- l'heure et la durée d'exposition supposée ;
- l'emballage et le reste du produit qui devront être pris en charge par une équipe spécialisée.
Rechercher ou apprécier :
- une toux douloureuse ;
- une irritation des muqueuses (conjonctives) ;
- des céphalées* (maux de tête) ;
- des vomissements ;
- une détresse respiratoire par œdème pulmonaire lésionnel ;
- des lésions cutanées en cas de contact direct.
Conduite à tenir
En parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
1Extraire la victime de l'atmosphère toxique, le plus rapidement possible, au besoin par des sapeurs-pompiers protégés par des EPI spécifiques.
2Mettre la victime dans la position adaptée à son état (cf. fiche technique G.23).
3Administrer de l'oxygène, par inhalation (cf. fiche technique M.07).
4Ôter les vêtements contaminés.
5Rincer abondamment les yeux et la peau en cas de contact direct.
6Surveiller la victime, les signes peuvent apparaître de façon retardée.
Les autres produits domestiques et leurs effets
Les produits antirouilles, comme ceux utilisés pour le linge, contiennent de l'acide fluorhydrique ou de l'acide oxalique qui entraînent des brûlures chimiques. En cas d'ingestion, ils provoquent, en plus des brûlures très graves des voies aéro-digestives, des troubles du rythme cardiaque d'apparition rapide. C'est une intoxication très grave, la plupart du temps mortelle, la médicalisation est impérative, en urgence.
Les hydrocarbures peuvent être à usage domestique : solvants (white-spirit), trichloréthylène, essence de voiture... L'ingestion se manifeste par des signes d'irritation cutanée (rougeurs, démangeaisons, sensation de brûlure), des signes d'irritation digestive (vomissements, douleurs, diarrhée), des signes neurologiques allant de troubles du comportement (excitation, pseudo état d'ivresse...) jusqu'au coma, et par une atteinte pulmonaire pouvant être suffisamment sévère pour entraîner une hypoxie* (pneumopathie des cracheurs de feu), qui entraîne une détresse respiratoire.
Les insecticides sont destinés à être inhalés, ingérés par des insectes ou à pénétrer leur carapace. L'intoxication humaine emprunte les mêmes voies : ingestion accidentelle ou dans un but suicidaire, inhalation ou pulvérisations.
On distingue :
- les organochlorés (DDT, lindane) qui donnent des atteintes nerveuses (agitation, convulsions, coma), digestives, myocardiques ;
- les organophosphorés (parathion...) qui sont proches des gaz de combat militaires et donnent des atteintes oculaires, respiratoires, digestives, cardio-vasculaires et neurologiques (agitation, convulsions, coma) ;
- certains insecticides de la famille des carbamates qui donnent les mêmes signes que les organophosphorés ;
- les insecticides à base de nicotine qui peuvent entraîner convulsions, insuffisance respiratoire et hypotension artérielle.
Les raticides existent sous de nombreuses formes dont certaines sont très toxiques :
- anticoagulants* qui provoquent des hémorragies ;
- alphachloralose qui provoque des convulsions et un coma rapide.
Les désherbants peuvent aussi être particulièrement toxiques par voie cutanée mais surtout par ingestion car ils provoquent des lésions caustiques digestives et des atteintes pulmonaires.
Les végétaux toxiques donnent souvent des signes de troubles digestifs, mais parfois neurologiques et cardiovasculaires. Certaines plantes d'appartement ou de jardin très familières telles que l'aconit, l'if, le laurier-cerise, le laurier-rose, la digitale, le ricin, le muguet, le colchique, le datura, l'hellébore, le lupin, le tabac, la pervenche, le gui, le dieffenbacchia... présentent une toxicité pouvant parfois être mortelle en cas d'ingestion par les petits enfants.
1. Généralités
Les intoxications par produits stupéfiants peuvent être :
- occasionnelles ou entrer dans le cadre des addictions ;
- accidentelles : passeur (« mule ») ayant ingéré de nombreux sachets de drogue qui s'ouvrent dans le tube digestif.
Elles peuvent être isolées ou associées à de l'alcool ou à un médicament détourné de son usage (psychotropes, antidouleurs, antitussifs, médicaments cardiovasculaires, anesthésiques…).
L'intoxication peut être due aux produits de coupage des drogues (strychnine, talc, quinine, barbituriques…).
2. Signes spécifiques
Il est important de rechercher la présence d'autres victimes car le plus souvent ces intoxications se font dans un cadre collectif. Très souvent, la nature du toxique sera difficile à déterminer en raison du silence de l'entourage (substance illicite).
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- la nature du produit ;
- le moyen d'administration (injection, inhalation, prise…) ;
- l'heure de prise du produit ;
- les autres toxiques associés ;
- les antécédents médicaux en particulier de toxicomanie.
Rechercher ou apprécier :
- des signes de détresse ou de trouble neurologique, (en particulier l'état des pupilles), respiratoire (pauses respiratoires) ou circulatoire ;
- les signes généraux des intoxications ;
- des traces d'injection antérieures ;
- la température corporelle.
3. Conduite à tenir
Il n'existe pas de conduite à tenir spécifique dans les cas d'intoxications par les stupéfiants, celle-ci est à adapter à la détresse de la victime.
Toutefois, en parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir est la suivante :
1Une victime dans le coma présentant une bradypnée* ou des pauses respiratoires, peut être réveillée en quelques minutes par une stimulation et la ventilation assistée. Après le réveil, il faut la surveiller attentivement car elle peut devenir agressive ou, au contraire, présenter de nouveau des troubles de conscience, un coma, une nouvelle bradypnée* voire se mettre en arrêt respiratoire.
2En cas d'hyperthermie* due aux amphétamines, refroidir la victime.
Les toxicomanes utilisant la voie intraveineuse sont souvent porteurs de maladies transmises par le partage de seringues (hépatites B, C, et VIH). La protection des sapeurs-pompiers qui sont au contact de la victime doit être particulièrement rigoureuse pour éviter tout risque d'accident d'exposition au sang. Si la seringue est toujours dans le bras de la victime à l'arrivée des sapeurs-pompiers, elle doit être précautionneusement retirée et mise à l'abri pour éviter toute piqûre accidentelle, ce qui doit être fait d'ailleurs pour toute seringue découverte à proximité d'une victime.
Les différents types de stupéfiants et leurs effets
Les opiacés (opium, héroïne, morphine, méthadone) sont des euphorisants qui provoquent sédation et analgésie. Pour l'héroïne, la prise en intraveineuse entraîne un « flash » décrit comme un plaisir intense.
La prise en surdosage (overdose) entraîne un coma, une dépression respiratoire allant de pauses respiratoires prolongées jusqu'à l'arrêt respiratoire. Les pupilles sont en myosis bilatéral serré (dites en « tête d'épingle »).
Un antidote (naloxone, Nyxoid) va permettre de diminuer les symptômes de l'intoxication. Quand la fréquence respiratoire devient inférieure à 12 mouvements par minute et/ou la victime présente une perte de connaissance, il faut :
- demander un avis médical ;
- Si un antidote est disponible, l'administrer en se référant à la fiche produit. Attention, l'objectif n'est pas de réveiller la victime, l'objectif est de maintenir une ventilation spontanée efficace.
Au-delà de la seule dépendance psychique ou physique, les complications peuvent entraîner :
- un arrêt cardiaque ;
- une inhalation bronchique ou un œdème pulmonaire aigu.
En période de sevrage ou de manque, on observe :
- une agitation, une sensation de froid intense, des douleurs musculaires et lombaires, de l'anxiété ;
- des insomnies ;
- des nausées, des tremblements, de l'hypertension artérielle, de la tachycardie.
Le cannabis ou chanvre indien est un euphorisant qui provoque aussi une désinhibition et l'augmentation des perceptions sensorielles, une sensation de « planer ».
Il peut être :
- fumé directement (marijuana) ;
- fumé après extraction de la résine (haschich) chauffée ou mélangée à du tabac ;
- incorporé à des aliments (gâteaux).
L'effet est rapide, moins de 30 minutes quand il est fumé, et disparaît en 4 à 6 heures. Son principe actif, le THC, peut être retrouvé dans les urines plusieurs semaines après la prise.
L'intoxication aiguë ou ivresse cannabique provoque :
- une rougeur des conjonctives, des troubles de la vue, une bouche sèche ;
- de la tachycardie, de l'hypotension ;
- des troubles de la mémoire et de l'attention ;
- des hallucinations, des crises de panique, des convulsions.
Les complications sont d'ordre psychiatrique. Le sevrage peut s'accompagner d'irritabilité et d'insomnies.
La cocaïne est un puissant stimulant, contenu dans les feuilles de coca, qui peut se mastiquer, s'injecter, se fumer ou se « sniffer ». Sa prise entraîne : euphorie, désinhibition et confiance en soi.
L'intoxication aiguë entraîne : une tachycardie, une hypertension artérielle, une mydriase, une agitation, des convulsions, une hyperthermie* avec déshydratation.
On observe parfois des complications :
- infarctus* du myocarde ;
- AVC ;
- psychiatriques avec prise de risques, état dépressif ;
- perforation des cloisons nasales.
La dépendance psychique est rapide et forte surtout pour le crack (forme de cocaïne à effet majoré).
Les amphétamines sont de puissants stimulants du système nerveux central qui diminuent la sensation de fatigue, de sommeil et d'appétit, augmentent les capacités psychiques et provoquent l'euphorie ou la désinhibition. Il s'agit en général de médicaments (tels que les coupe-faim ou la Ritaline® prescrite aux enfants hyperactifs), de drogues de synthèse (métamphétamine = Speed ; MDMA = Ecstasy), ou d'une plante (le khat que l'on trouve en Afrique centrale et dont les feuilles sont mâchées). La prise se fait :
- par voie veineuse qui provoque un flash ;
- par voie nasale ;
- par voie orale le plus souvent, avec association d'autres substances dans les comprimés.
Les amphétamines entraînent une dépendance psychique : fatigue, dépression lors du sevrage.
En cas d'intoxication aiguë, elles provoquent :
- des troubles du comportement ;
- de l'agitation, de l'irritabilité, des insomnies ;
- de la confusion, des hallucinations, un état délirant paranoïde pouvant aboutir à des gestes violents allant jusqu'à l'homicide.
Les complications peuvent se manifester par :
- des troubles cardiovasculaires dus à la sécrétion d'adrénaline : tachycardie, HTA, tremblements, sueurs, syndromes coronariens et une mydriase ;
- des troubles neurologiques : hypertonie, coma, convulsions ;
- une hyperthermie* ;
- une sensation de soif.
Le LSD (acide lysergique diéthylamide) couramment appelé « acide » ou « trip » est un produit de synthèse utilisé par voie orale (liquide imbibant des sucres, des comprimés, des buvards, des vignettes). Il entraîne des modifications sensorielles intenses, des perturbations de l'orientation dans l'espace et le temps, hallucinations visuelles, dépersonnalisation, et peut entraîner des troubles physiques (HTA, tachycardie, mydriase, hyperthermie*) en cas d'intoxication aiguë.
Les complications liées à la prise du LSD sont d'ordre psychiatriques, avec risque de suicide. Les effets peuvent réapparaître après une seule prise : flash-back.
Les médicaments détournés de leur usage ne sont pas forcément des produits stupéfiants. Ils sont utilisés à des fins délictueuses ou criminelles (soumission chimique) ou pour une consommation dans le cadre d'une toxicomanie.
La soumission chimique est l'administration, à l'insu d'une victime, d'un produit destiné à modifier son état de vigilance et obtenir une amnésie afin de commettre un délit (vol d'objet, de chéquier, de carte de crédit avec obtention du code…) ou un crime (viol…).
De nombreux produits ont été utilisés, aux premiers rangs desquels on trouve :
- les sédatifs : benzodiazépines et apparentés ;
- des médicaments anesthésiques, surtout le GHB appelé aussi « drogue du viol ». Il peut y avoir un risque vital en cas de surdosage ou d'association : coma.
Dans le cas d'une toxicomanie, de nombreux médicaments sont en cause.
Les poppers sont des nitrites volatils proches des médicaments donnés dans les crises d'angor. Ils sont contenus dans des petits flacons en vente libre dans les sex-shops et sur internet, et sont absorbés par inhalation.
Ils sont utilisés comme aphrodisiaques pour leur effet vasodilatateur qui entraîne des sensations vertigineuses, entre autres. Toutefois leur utilisation peut entraîner des complications graves liées aux effets toxiques telles que :
- l'hypotension artérielle, par vasodilatation* ;
- la cyanose (couleur gris ardoise) car ils oxydent l'hémoglobine qui ne peut plus transporter l'oxygène ;
- parfois des brûlures chimiques du visage quand l'utilisateur couché renverse le flacon.
1. Généralités
La première phase de l'intoxication est l'ivresse. Elle provoque :
- dans un premier temps des troubles du comportement : excitation psychomotrice, désinhibition, euphorie ;
- puis une désadaptation avec des propos incohérents et des troubles neurologiques : incoordination motrice (démarche ébrieuse), émoussement des réflexes, altération de la vision, parole difficile. Cette phase est la plus dangereuse car elle est responsable de chutes, d'accidents de circulation, de rixes.
La deuxième phase est le coma éthylique. Il s'accompagne d'un risque important d'inhalation bronchique car le sujet alcoolisé vomit souvent. À ce stade, il peut y avoir des convulsions ou une hypothermie. En effet, l'alcool provoque d'abord une vasodilatation* qui va entraîner une sensation de chaleur au niveau cutané, souvent recherchée. Cependant, cette vasodilatation* va favoriser les échanges thermiques avec l'extérieur et entraîner une hypothermie.
Le coma survient le plus souvent lorsque l'alcoolémie atteint 3 g/l mais il y a de grandes variations individuelles principalement chez les alcooliques chroniques. Les doses mortelles sont entre 3 et 8 g/l selon les individus.
Chez les adolescents, il existe de plus en plus fréquemment, des alcoolisations massives avec des alcools forts (binge drinking) souvent associées à des prises de stupéfiants et de boissons stimulantes. Le risque majeur est un coma éthylique d'installation rapide avec inhalation bronchique. Les témoins, souvent alcoolisés eux-mêmes, ne prendront pas en charge cette victime et n'appelleront que tardivement les secours.
Cinétique de l'alcoolémie
Après son ingestion, la concentration d'alcool dans le sang (alcoolémie) augmente rapidement. En cas de prise d'une seule dose, la concentration atteint son maximum en une heure environ.
En l'absence de nouvelle prise, l'alcoolémie décroit ensuite à raison de 0,15 g/l par heure.
Dès lors il est impossible pour les sapeurs-pompiers lors de la réalisation du bilan, de prédire l'évolution de l'alcoolémie (et donc l'évolution des symptômes) au cours du temps.
2. Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- la nature de l'alcool et la dose ingérée (bouteille d'alcool vide) ;
- l'heure d'ingestion ;
- les autres toxiques associés ;
- le traitement en cours ;
- les antécédents médicaux.
Rechercher ou apprécier :
- les signes de détresses ou de troubles respiratoires, circulatoires et neurologiques (Glasgow, pupilles) ;
- une haleine caractéristique ;
- des vomissements ;
- une démarche ébrieuse ;
- la température corporelle ;
- des traumatismes associés, notamment crânien.
3. Conduite à tenir
Durant la phase d'ivresse aiguë, en parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
1Calmer la victime, en l'isolant si nécessaire.
2Mettre au repos.
3Réaliser obligatoirement une glycémie capillaire lors du bilan secondaire (cf. fiche technique M.19).
4Surveiller attentivement la victime, en particulier sa conscience.
Durant la phase de coma éthylique, la prise en charge est celle d'une personne dans le coma en prenant soin de réaliser un bilan complet.
L'évaluation du niveau de l'ivresse et de son évolution possible est très difficile à réaliser. De fait, une ivresse, même simple, ne doit pas être considérée comme anodine. Elle impose un bilan complet car elle peut masquer une autre pathologie ou un traumatisme grave. Toute personne en état d'ivresse doit être prise en charge soit par les sapeurs-pompiers soit, suite à la décision du médecin régulateur après la transmission du bilan, par la police sur la voie publique.
À l'inverse, certaines pathologies graves peuvent ressembler à une intoxication éthylique (hémorragies cérébrales, méningites, hypoglycémie*, certaines intoxications notamment par le CO). L'odeur de l'haleine est initialement le seul signe permettant de faire la différence.
L'alcool et ses effets
La consommation excessive d'alcool est dangereuse pour la santé, qu'elle soit régulière ou exceptionnelle. Elle est responsable de 35 000 décès par an en France, dont 3 000 par accident de la circulation. Elle intervient dans 30 à 40 % des morts violentes.
Chez le buveur chronique, elle entraîne des complications neurologiques, psychiatriques, cardiovasculaires, cancéreuses (voies aériennes supérieures) et surtout hépatiques.
Le foie est progressivement lésé jusqu'à l'état de cirrhose avec :
- des varices de l'œsophage dont la rupture provoque une hémorragie digestive (hématémèse*) ;
- un risque hémorragique important, en cas de traumatisme par exemple, car les facteurs de coagulation ne sont plus fabriqués.
L'alcool provoque une dépendance avec, en cas d'arrêt brutal, un vrai syndrome de manque et de sevrage : le delirium tremens ou DT. Les premiers signes (pré-DT) sont l'insomnie, l'anxiété, l'agitation, les sueurs, les tremblements et la tachycardie. Le DT associe hallucinations, confusion et idées délirantes. Il peut y avoir des convulsions.
Le traitement de cet état de manque repose sur des sédatifs.
Les effets de l'alcool sont fonction de la quantité d'alcool (éthanol) absorbée qui dépend :
- du degré d'alcool de la boisson (c'est le pourcentage du volume d'alcool pur dans le volume de la boisson) ;
- du volume de boisson absorbé.
Un verre d'alcool normalisé contient en moyenne 10 g d'éthanol. Il y a une équivalence entre un verre de :
- 10 cl de vin rouge à 12° ;
- 25 cl de bière à 5° ;
- 2,5 cl de whisky à 40° ;
- 7 cl d'apéritif à 18°.
À noter qu'une canette de bière blonde ou un demi pression à 6° apporte 12 g d'alcool pur, soit plus qu'un verre de 3 cl de whisky à 40° qui contient 9,6 g.
Un verre d'alcool est absorbé par l'organisme en 45 minutes à une heure, ce qui augmente l'alcoolémie de 0,20 à 0,30 g/l suivant la corpulence du sujet. Ensuite l'alcoolémie décroît de 0,15 g/l par heure. Un verre est donc éliminé en 2 heures environ.
L'intoxication au monoxyde de carbone
1. Généralités
Le monoxyde de carbone (CO) est un gaz toxique, incolore, inodore, insipide de densité proche de l'air (d = 0,96). Il est dégagé par toute combustion incomplète : incendie, moteur de voiture, brasero dans une pièce mal ventilée, feu de cheminée, chauffe-eau mal réglé. Il est aussi inflammable et explosif mais la zone d'explosivité (LIE = 12,5 % LSE = 74,2 %) est très supérieure à la concentration mortelle de 0,5 %.
Lors de l'intoxication, le monoxyde de carbone va prendre la place de l'oxygène :
- sur l'hémoglobine des globules rouges (l'oxyhémoglobine est remplacée par de la carboxyhémoglobine*), ce qui entraîne une hypoxie* néfaste sur le cerveau et le cœur ;
- sur la myoglobine des muscles, ce qui entraîne un effet incapacitant.
Le CO est éliminé par la respiration. Pour éliminer 50 % du CO, il faut : 4 à 5 heures en air ambiant, 1h30 sous oxygène et 20 minutes en milieu hyperbare. Toute victime intoxiquée par le CO et les fumées d'incendie doit donc être mise sous oxygène.
La gravité de l'intoxication est proportionnelle au pourcentage de carboxyhémoglobine*. Elle dépend de :
- la concentration en CO de l'atmosphère exprimée en ppm (1 % = 10000 ppm). Il peut donc y avoir des intoxications chroniques avec peu de signes ou des intoxications aiguës, rapidement mortelles, si la concentration en CO est importante ;
- du temps d'exposition qui devra être évalué ;
- de la fréquence respiratoire ;
- de l'état de santé de la victime.
Une intoxication par le CO est parfois difficile à déceler. Le diagnostic est facilité par l'utilisation systématique d'un appareil détecteur de CO dans l'air ambiant dont le seuil d'alerte est de 20 ppm (danger imminent) et dont le seuil d'alarme est de 100 ppm. À partir de 300 ppm, l'appareil marque OL (out of limit). Dans certains lieux, publics ou privés, des détecteurs sont également installés.
La mesure de la saturation en oxygène ne doit pas être effectuée car l'appareil multiparamétrique ne différencie pas l'hémoglobine chargée en oxygène de l'hémoglobine chargée en CO.
Les signes de l'intoxication par le CO sont décrits dans le tableau ci-dessous par ordre de gravité. N'étant pas spécifiques de l'intoxication, c'est leur association et le bilan circonstanciel qui vont permettre de soupçonner l'intoxication. Il faut savoir y penser :
- en présence d'une source de CO (moteur thermique, poêle, chauffe-eau…) ;
- lors des incendies, pour les victimes mais également pour les sapeurs-pompiers, lors de toutes les phases du feu et en particulier lors du déblai ;
- devant une atteinte collective, y compris devant des troubles digestifs évoquant une toxi-infection alimentaire.
2. Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- la durée d'exposition ;
- une perte de connaissance initiale ;
- les antécédents médicaux ;
- une notion de grossesse ;
- le traitement en cours.
Rechercher ou apprécier :
- des signes généraux de détresse ou de trouble respiratoire, circulatoire ou neurologique, notamment un trouble de la conscience pouvant aller jusqu'au coma ;
- des céphalées* ;
- des nausées ou des vomissements ;
- des vertiges ;
- une sensation de faiblesse ou de fatigue ;
- des convulsions ;
- des douleurs musculaires.
3. Conduite à tenir
1Extraire systématiquement la victime du local concerné, en prenant les mesures de protection qui s'imposent par des sauveteurs sous ARI si possible ou en apnée.
2Mesurer le taux d'HbCO (exprimée en %) (cf. fiche technique M.12).
3Administrer systématiquement de l'oxygène au masque à haute concentration même si les signes cliniques sont bénins (cf. fiche technique M.07).
|
Masque à haute concentration |
Débit oxygène |
|
Adulte |
15 l/min |
|
Enfant |
|
|
Nourrisson |
4Évaluer la gravité de l'intoxication sur les signes présentés, les particularités des victimes et adapter les gestes d'urgence.
Dans la mesure du possible, la source de CO doit être mise à l'arrêt et les locaux ventilés.
Les effets du monoxyde de carbone
L'effet hypoxique
Le CO présente une affinité pour l'hémoglobine 250 fois plus élevée que l'oxygène. Cette affinité est encore plus élevée pour l'hémoglobine du fœtus. Même si la mère est peu intoxiquée, le fœtus peut être gravement atteint avec un risque de malformations, de petite taille, de retard intellectuel ou de décès.
Chez l'enfant, l'intoxication est plus grave car sa fréquence respiratoire est plus rapide et son cerveau est encore en développement.
Toute intoxication grave peut laisser des séquelles neurologiques et psychiatriques d'apparition parfois retardée.
Une victime dans le coma peut se réveiller dès qu'on l'a extraite de l'atmosphère toxique. Elle reste toutefois gravement intoxiquée.
L'hypoxie* due à l'intoxication est dangereuse pour les insuffisants respiratoires chroniques et les coronariens.
L'effet incapacitant
La fixation du CO sur les muscles entraîne une fatigue musculaire allant jusqu'à l'impossibilité de marcher, ce qui explique que l'on trouve souvent les victimes inconscientes ou en arrêt cardiaque près de la porte ou de la fenêtre qu'elles n'ont pas pu atteindre.
Le taux de CO mesuré par les équipes médicales dans l'air expiré ou grâce à un capteur capillaire spécifique, peut être normalisé rapidement. Ce sont donc les signes présentés initialement qui entraînent l'hospitalisation avec mise sous oxygène pendant plusieurs heures. Cela justifie l'importance des premières constatations et de l'interrogatoire de la victime et de son entourage.
Parmi les indications du caisson d'oxygénothérapie hyperbare on retrouve notamment les femmes enceintes, les enfants, les patients présentant des troubles neurologiques ou cardiologiques.
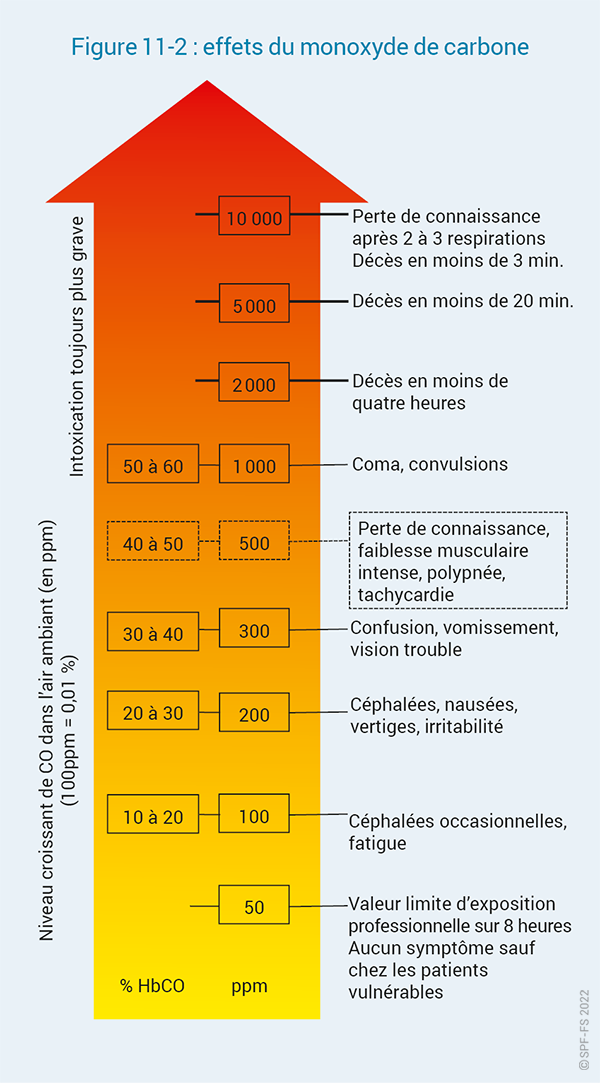
1. Généralités
Les fumées, composées de nombreux gaz très toxiques ou irritants, de particules solides (les suies) et de vapeur d'eau, sont à l'origine de nombreux décès de victimes lors des incendies.
Au-delà de leur caractère toxique, leur température élevée est génératrice de brûlures internes et externes.
L'intoxication par les fumées provoque :
- une atteinte générale de l'organisme par le CO2, le CO, le cyanure ainsi que d'autres substances chimiques ;
- une atteinte pulmonaire consécutive à :
- une brûlure thermique par les gaz chauds,
- une brûlure chimique par diverses substances issues de la combustion (acide chlorhydrique, fluorhydrique…),
- des bouchons bronchiques par dépôt de suies au plus profond des voies aériennes ;
- une irritation des muqueuses.
Associée à la raréfaction de l'oxygène dans l'air respiré, l'inhalation de fumées entraîne une hypoxie* à laquelle se rajoute un empoisonnement cellulaire par le cyanure. Cette intoxication au cyanure, produit par la combustion des plastiques, se traite à l'aide d'un antidote : l'hydroxocobalamine (Cyanokit®) présent dans les moyens médicalisés (VRM, SMUR) et les véhicules de soutien sanitaire (VSS).
2. Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- la durée d'exposition ;
- une perte de connaissance initiale ;
- les antécédents médicaux ;
- une notion de grossesse ;
- le traitement en cours.
Rechercher ou apprécier :
- les signes de détresse respiratoire :
- dyspnée*,
- sifflements,
- voix rauque,
- les signes de détresse circulatoire (hypotension, douleur thoracique, arrêt cardiaque) ;
- les signes de détresses neurologiques (troubles de conscience, coma) ;
- les signes d'intoxication par le CO ;
- les signes d'inhalation de fumées (présence de suies dans la bouche ou dans les narines, crachats noirâtres) ;
- des brûlures, en particulier du visage (sourcils, cheveux…) ;
- des lésions traumatiques associées (défenestration, explosion…).
3. Conduite à tenir
En parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
1Extraire systématiquement la victime de l'atmosphère toxique, au besoin par des sapeurs-pompiers protégés par des EPI spécifiques.
2Mesurer le taux d'HbCO (exprimée en %) (cf. fiche technique M.12).
3Administrer systématiquement de l'oxygène (cf. fiche technique M.07) (au masque à haute concentration) même si les signes cliniques sont bénins.
|
Masque à haute concentration |
Débit oxygène |
|
Adulte |
15 l/min |
|
Enfant |
|
|
Nourrisson |
4Évaluer la gravité de l'intoxication sur les signes présents ainsi que celle des brûlures et adapter les gestes d'urgence.
1. Généralités
Les agents chimiques de guerre qui pourraient être utilisés lors d'actions malveillantes sont de deux catégories, les agents létaux qui entraînent la mort et les non létaux qui ont pour objectif de neutraliser les individus sans danger mortel.
Ils pénètrent dans l'organisme par voie respiratoire, sous forme de gaz ou d'aérosol, par voie digestive ou transcutanée.
Il existe deux types de forme chimique dangereuse pour ces toxiques en fonction de leur persistance dans l'environnement :
- danger vapeur pour les agents non persistants : la victime est intoxiquée et contaminée mais elle n'est pas contaminante, c'est-à-dire qu'elle ne transmet pas le toxique aux autres personnes ;
- danger liquide pour les agents persistants : la victime, intoxiquée et contaminée est aussi contaminante pour les autres.
Les sapeurs-pompiers peuvent aussi être confrontés à certains de ces toxiques lors d'accidents technologiques ou d'accidents de transport de matières dangereuses.
Les différents toxiques de guerre et leurs effets
|
Familles |
Produits |
|
Toxiques létaux |
|
|
Neurotoxiques
|
Agents G : Tabun, Soman, Sarin Agents V : VX, A2, A4 |
|
Vésicants
|
Ypérite (odeur de moutarde ou d'ail), Lewisite |
|
Suffocants
|
Phosgène (odeur d'herbe coupée), Chlore |
|
Toxiques cellulaires
|
Cyanure et dérivés (odeur d'amande amère) |
|
Dérivés perfluorés
|
|
|
Toxiques non létaux |
|
|
Incapacitants psychiques |
LSD |
|
Incapacitants physiques ou irritants |
Lacrymogènes, sternutatoires (éternuements) |
Les signes cliniques varient en fonction de l'agent, de sa concentration et de sa durée d'exposition.
|
Degrés d'exposition |
Signes cliniques |
|
Neurotoxiques |
|
|
Exposition brève à des vapeurs |
|
|
Exposition prolongée à des vapeurs ou ingestion |
|
|
Inhalation massive |
En quelques secondes survient :
La mort survient en cinq à dix minutes. |
|
Exposition à une forme liquide |
|
|
Vésicants |
|
|
Exposition aux vapeurs faible concentration |
|
|
Exposition aux liquides |
|
|
Suffocants |
|
|
Uniquement des agents non persistants avec seul un danger vapeur existant |
|
|
Toxiques cellulaires |
|
|
Agents non persistants ne présentant donc qu'un danger vapeur |
|
2. Signes spécifiques
Une intoxication par des toxiques de guerre doit être suspectée après une explosion non accidentelle et donc a priori malveillante sur la voie publique, dans un lieu public ou un établissement recevant un public en nombre élevé.
Une intoxication par les toxiques doit aussi être suspectée, même en l'absence d'explosion sur la voie publique, dans un lieu public clos et en l'absence de prélèvement positif au monoxyde de carbone, si l'on se trouve en présence :
- de plusieurs victimes qui présentent les mêmes signes cliniques tels que :
- nausées, vomissements,
- hypersalivation,
- signes d'irritation des voies aériennes supérieures avec toux, larmoiement, rhinorrhée,
- détresse respiratoire,
- convulsions, trouble de la conscience, coma,
- agitation, confusion,
- signes cutanés ;
- d'animaux malades ou morts ;
- d'une odeur inattendue.
3. Conduite à tenir
La conduite à tenir est détaillée dans le chapitre 19, consacré aux situations à nombreuses victimes. Si l'intoxication par un toxique de guerre n'est pas connue au départ de l'intervention, mais que, dès l'arrivée, il y a une forte présomption :
1Ne pas s'engager immédiatement auprès des victimes surtout s'il s'agit d'un VSAV qui ne possède ni ARI ni EPI et que l'intervention se situe en milieu clos ou souterrain. Si elle se situe à l'air libre les personnels s'équiperont de la TLD / ARF (tenue légère de décontamination et appareil respiratoire filtrant).
2Pour les autres engins, se protéger en mettant les EPI / ARI en milieu confiné ou EPI / ARF à l'air libre.
3Éviter si possible tout contact physique avec les victimes et impliqués.
4Faire évacuer à la voix les personnes valides et tenter de les regrouper à l'air libre (PRV).
5Débuter les extractions des victimes invalides.
6Laisser sur place les victimes décédées.
7Signaler le plus tôt possible à l'échelon supérieur ou par défaut au CODIS que vous êtes entrés à un moment donné en zone contaminée.
Attention : l'allergie collective et l'hallucination collective n'existent pas. Toute manifestation de ce type doit donc être considérée comme une intoxication.
L'appareil respiratoire filtrant (ARF)
Le port de la protection respiratoire filtrante n'est efficace :
- qu'en l'absence de CO dans le milieu ;
- que lorsque le taux d'oxygène est supérieur à 19 % dans l'air.
Chapitre 12
Atteintes liées aux circonstances
12.1 Les accidents dus au froid
1. L'hypothermie
Généralités
Signes spécifiques
Conduite à tenir générale
2. Les gelures
Généralités
Signes spécifiques
Conduite à tenir générale
12.2 Les expositions prolongées à la chaleur
1. L'insolation
Généralités
Signes spécifiques
Conduite à tenir
2. L'épuisement lié à la chaleur
Généralités
Signes spécifiques
Conduite à tenir
3. Le coup de chaleur et l'hyperthermie maligne à l'effort
Généralités
Signes spécifiques
Conduite à tenir
12.3 Les morsures et les piqûres
1. Généralités
2. Signes spécifiques
3. Conduite à tenir
12.4 Les victimes soumises à une explosion
1. Généralités
2. Les lésions du blast primaire
Signes spécifiques
Conduite à tenir
3. Les autres types de lésions
12.5 Les compressions traumatiques des membres
1. Généralités
2. Signes spécifiques
3. Conduite à tenir
12.6 Les pendaisons et les strangulations
1. Généralités
2. Signes spécifiques
3. Conduite à tenir
12.7 Syndrome de suspen
1. Généralités
2. Signes spécifiques
3. Conduite à tenir
12.8 Les accidents électriques
1. Généralités
2. Signes spécifiques
3. Conduite à tenir
12.9 La noyade
1. Généralités
2. Signes spécifiques
3. Conduite à tenir
12.10 Les accidents de plongée
1. Généralités
2. Signes spécifiques
3. Conduite à tenir
12.11 Les accidents liés à la foudre
1. Généralités
Conséquences potentielles
2. Conduite à tenir
Rappels de sécurité
12.12 Les accidents liés aux avalanches
1. Généralités
2. Mécanisme des lésions
3. Conduite à tenir
Procédure 12.1 : prise en charge d'une victime présentant une compression traumatique de membre
Lorsqu'il est exposé de façon prolongée au froid, l'organisme utilise plusieurs mécanismes pour préserver une température centrale à 37 °C. Outre ceux qui produisent de la chaleur (frissons), il y a ceux qui limitent la déperdition de chaleur comme la vasoconstriction* qui se produit dans certaines zones de l'organisme (extrémités…).
1. L'hypothermie
Généralités
On considère qu'une victime est en hypothermie lorsque la température du corps, normalement aux alentours de 37 °C, devient inférieure à 35 °C. Sa gravité augmente avec la baisse de la température, le seuil de gravité se situant en dessous de 32 °C.
Les sans-abri, les personnes âgées, les enfants, les malades ou personnes fragiles sont plus particulièrement exposés aux accidents dus au froid. L'exposition au vent, le séjour dans l'eau, des vêtements humides, la prise d'alcool, de drogues ou de médicaments (intoxications) et le coma génèrent ou aggravent l'hypothermie.
L'hypothermie entraîne un ralentissement des fonctions vitales, pouvant aller jusqu'au coma et à l'arrêt cardiaque souvent par fibrillation ventriculaire (FV). Autour de 28 °C, la moindre mobilisation de la victime peut déclencher une FV.
Classification
- Hypothermie légère entre 35 et 32° C : victime consciente, frissons, peau froide, respiration et fréquence cardiaque normales.
- Hypothermie modérée entre 32 et 28° C : troubles de la conscience, délire, hallucination, pouls et respiration ralentissent, plus de frissons, rigidité musculaire modérée.
- Hypothermie sévère entre 28 et 24° C : perte de connaissance, pouls difficile à percevoir, respiration lente, rigidité musculaire importante, risque d'arrêt cardiaque lors de la manipulation de la victime.
- Hypothermie grave en dessous de 24° C : victime en arrêt cardiaque apparent.
Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- les circonstances de survenue ;
- la durée de l'exposition au froid ou du coma.
Rechercher ou apprécier :
- une bradypnée* ;
- une bradycardie avec un pouls qui devient très difficile à percevoir et qui peut être pris pour un arrêt cardiaque ;
- un arrêt cardiaque ;
- une peau pâle, livide, froide ou sèche ;
- des troubles de la conscience : confusion, inconscience… ;
- des frissons ;
- la température corporelle.
Conduite à tenir générale
En parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
1Effectuer toute mobilisation avec prudence, en raison du risque de fibrillation ventriculaire.
2Isoler du froid et mettre dans un endroit chaud si possible (habitation, véhicule, ambulance…).
3Ôter les vêtements avec précaution, surtout s'ils sont mouillés ou humides.
4Réchauffer la victime (cf. encadré ci-dessous).
5Ne jamais frictionner.
6Envelopper dans une couverture de survie puis, si possible, dans des couvertures.
7En dessous d'une température de 30 °C, limiter l'action du DAE à trois chocs puis le mettre hors tension.
Réchauffement de la victime
Devant une victime consciente qui présente une hypothermie légère avec des frissons intenses, réaliser un réchauffement passif :
- envelopper complètement la victime dans une couverture en polyester ou en laine ;
- prendre soin de protéger les mains, les pieds et la tête de la victime .
Il est possible d'utiliser en complément un autre des moyens suivants :
- habiller la victime avec des vêtements chauds et secs ;
- envelopper la victime dans une feuille de papier bulle ;
- envelopper la victime dans une couverture isotherme (voire des journaux en l'absence d'autres moyens).
Devant une victime qui présente une hypothermie modérée ou sévère sans frisson, réaliser un réchauffement actif :
- envelopper la victime dans une couverture chauffante (40 à 42 °C) ;
- en l'absence de couverture chauffante, il faut installer près et autour du tronc (thorax, ventre) de la victime des poches d'eau tiède (bouillottes), des compresses chimiques d'application de chaud ou des briques chauffées.
Attention, il ne faut jamais appliquer directement le dispositif de chaud au contact de la peau de la victime, mais interposer une épaisseur de tissu suffisante pour prévenir toute brûlure.
Hypothermie et fibrillation ventriculaire
Un patient en hypothermie profonde (30 °C) peut survivre longtemps avec une fréquence cardiaque aux alentours de vingt battements par minute et une fréquence respiratoire de six mouvements par minute environ.
Les fibrillations ventriculaires consécutives à une hypothermie peuvent être résistantes à la défibrillation. La défibrillation doit donc être limitée à trois chocs après lequel le DSA sera mis hors tension. Le protocole habituel d'un AC est repris dès lors que la température est ≥ 30 °C.
Il faut préciser dans le bilan à la régulation médicale qu'il s'agit d'un arrêt cardiaque associé à une hypothermie qui doit impérativement être quantifiée (prise de température).
2. Les gelures
Généralités
Les gelures sont des lésions plus ou moins profondes de la peau et des tissus sous-jacents, dues au froid et qui siègent au niveau des extrémités : nez, oreilles, orteils et pieds, doigts et mains. Le vent, l'humidité, l'immobilité, des vêtements trop serrés augmentent les risques.
Si la vasoconstriction* consécutive à l'exposition au froid, se prolonge, elle peut être à l'origine d'une souffrance des zones qui ne sont plus irriguées par le sang entraînant la destruction des cellules (nécrose).
On distingue :
- Les gelures superficielles. Il existe une pâleur locale avec des zones lésées qui apparaissent grisâtres ou jaunes. La victime ressent une douleur légère comme des « piqûres d'aiguille », suivie d'un engourdissement avec des fourmillements. Parfois, il y a présence de cloques ou d'œdèmes au niveau des extrémités.
- Les gelures profondes. Les extrémités deviennent brunes, insensibles et dures. Les tissus vont progressivement se nécroser.
Figure 12-1 : gelures superficielles
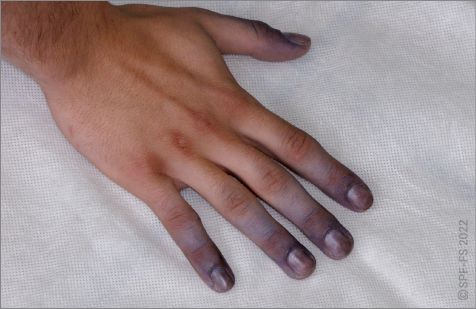
Figure 12-2 : gelures profondes
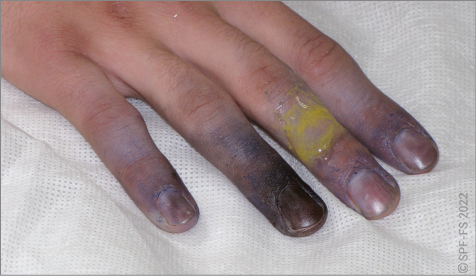
La nouvelle classification des gelures
En fonction du niveau de température d'exposition, de la durée de l'exposition, de l'étendue et de la profondeur de la zone atteinte, on peut distinguer selon la réversibilité des lésions plusieurs stades de gravité allant de lésions ischémiques réversibles à des lésions de nécrose irrémédiable qui imposeront une amputation.
L'aspect des tissus atteints permet de déterminer plusieurs stades de gravité croissants stades encore appelées degrés de la gelure :
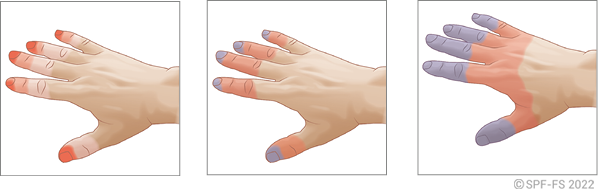
- gelures du 1er degré : la zone atteinte est insensible, rouge, peu œdémateuse mais sans cloques (phlyctènes). Après réchauffement, la zone se recolore et la victime récupère la perte de sensibilité ;
- gelures du 2e degré : la zone atteinte reste localisée, insensible. Elle est rouge, œdémateuse, présente des cloques remplies d'un liquide clair. Au réchauffement, la perte de sensibilité persiste et les dernières phalanges des doigts ou des orteils restent bleues ou violacées ;
- gelures du 3e degré : la zone atteinte est insensible, d'aspect bleuté ou noirâtre et remonte le plus souvent au-dessus des dernières phalanges sans atteindre la totalité de la main ou du pied.
Après réchauffement, il persiste une anesthésie et il apparaît des cloques sanglantes (phlyctènes hématiques). L'irréversibilité de ces lésions imposent le plus souvent une amputation de la zone la plus atteinte ;
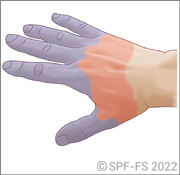
- gelures du 4e degré : la zone atteinte est extensive, totalement insensible, bleutée et englobe la main ou l'avant pied sans œdème. Après réchauffement, il n'apparaît pas de cloques, les tissus restent froids et insensibles et certains deviennent nécrotiques.
L'amputation est malheureusement nécessaire.
Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- les circonstances de survenue ;
- la durée de l'exposition au froid.
Facteurs favorisant les gelures
On peut retrouver des facteurs favorisants à l'apparition de gelures dans les antécédents médicaux de la victime : tabagisme, absorption d'alcool, maladies vasculaires et infectieuses, diabète, prise de médicaments (béta bloquants, sédatifs, neuroleptiques).
Rechercher ou apprécier :
- la température corporelle ;
- la douleur ressentie par la victime ;
- l'engourdissement ou l'anesthésie des zones atteintes ;
- la dureté des zones atteintes ;
- la douleur provoquée par une palpation douce ;
- la décoloration de la peau.
Conduite à tenir générale
En parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
1Soustraire la victime du froid et la placer dans une zone chauffée.
2Ôter les vêtements de la victime s'ils sont mouillés ou humides.
3Enlever les gants, bijoux et chaussures avec délicatesse.
4Prendre la température corporelle pour rechercher une hypothermie associée (cf. fiche technique M.20).
En cas de gelures superficielles, réchauffer les zones lésées :
1Placer la victime près d'une source de chaleur ne dépassant pas la température corporelle.
2Placer les zones lésées au contact de la peau de la victime (mains sous les aisselles…).
3Séparer les doigts avec des compresses afin de diminuer l'irritation cutanée et éviter toute adhérence entre eux.
En cas de gelures profondes :
1Ne pas tenter de réchauffer les zones atteintes en les frottant ou en les massant ;
2Emballer les zones lésées.
Le réchauffement doit être pratiqué de préférence en milieu hospitalier car c'est un processus rigoureux et très douloureux. Les extrémités deviennent rouges, chaudes et des cloques apparaissent.
Dans une ambiance chaude et humide (qui ne permet pas l'évaporation de la sueur) la température corporelle a tendance à s'élever facilement. Ceci peut être aggravé par un exercice intense, la fatigue, la prise de médicaments, de drogues ou d'alcool.
1. L'insolation
Généralités
L'insolation est due à une exposition prolongée aux rayons du soleil. Elle se traduit par des céphalées*, des vertiges, une photophobie*, parfois par une obnubilation ou un état délirant. La peau est brûlante et sèche et peut présenter des brûlures (coup de soleil). La température du corps est normale et rarement supérieure à 40 °C.
Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- les circonstances de survenue ;
- la durée d'exposition ;
- une sensation de soif ou de fatigue intense (déshydratation).
Rechercher ou apprécier :
- des céphalées* ;
- une température corporelle moyennement élevée (< 40 °C) ;
- une peau sèche, rouge et très chaude ;
- des nausées et vomissements ;
- des vertiges et une photophobie* ;
- des troubles du comportement (obnubilation, état délirant…) ;
- une somnolence.
Conduite à tenir
En parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
1Installer la victime dans un endroit frais, aéré et abrité.
2Respecter la position qu'elle adopte spontanément, si elle est consciente.
3Déshabiller la victime complètement si possible, à l'exclusion des sous-vêtements.
4Refroidir en ventilant, en pulvérisant de l'eau à température ambiante ou en appliquant des linges humides.
5Donner à boire, de l'eau, par petites gorgées, seulement si la victime est consciente et ne vomit pas.
Chez un nourrisson ou un enfant, la conduite à tenir est la même que chez l'adulte.
2. L'épuisement lié à la chaleur
Généralités
Il survient chez les personnes exposées à la chaleur extérieure (canicule, incendie) pendant une durée variable, en fonction des circonstances et de l'individu (les nourrissons, les personnes âgées, les malades sont plus sensibles à la chaleur). L'organisme réagit au début par des sueurs abondantes, qui peuvent atteindre 4 litres par heure, contenant jusqu'à 4 g de sel par litre de sueur. Si les pertes ne sont pas compensées, une déshydratation va s'installer plus ou moins rapidement. L'urgence est la réhydratation avec de l'eau et du sel en quantité suffisante.
En l'absence de soustraction au risque ou de réhydratation efficace, des troubles de conscience et un coma peuvent survenir.
Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- les circonstances de survenue (été, extinction d'un incendie, travail sous des verrières, au soleil, etc.) ;
- la durée de l'exposition à la chaleur.
Rechercher ou apprécier :
- des céphalées* ;
- des sueurs importantes présentes ou ayant existé ;
- une fatigue intense ;
- des nausées ;
- des vertiges ;
- une température moyennement élevée (< 40 °C) ;
- une peau pâle et moite ;
- des dépôts blanchâtres de sel sur la peau.
Conduite à tenir
En parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
1Installer la victime dans un endroit frais, aéré et abrité.
2Respecter la position qu'elle adopte spontanément, si elle est consciente.
3Contrôler la température régulièrement (cf. fiche technique M.20).
4Déshabiller la victime complètement si possible, à l'exclusion des sous-vêtements.
5Donner à boire de l'eau, par petites gorgées si la victime est consciente et ne vomit pas. L'apport de sel pourra se faire dès l'arrivée des secours médicalisés.
6Refroidir en ventilant, en pulvérisant de l'eau à température ambiante ou en appliquant des linges humides sur le corps, aux plis de l'aine et au creux des aisselles.
7Éventuellement, placer de la glace au niveau des gros troncs vasculaires (plis de l'aine, aisselle), de la tête et de la nuque.
3. Le coup de chaleur et l'hyperthermie maligne à l'effort
Généralités
À l'occasion d'un effort intense et prolongé comme un marathon (coup de chaleur d'exercice) ou lors d'une exposition prolongée à une chaleur extérieure intense comme au cours d'une période de canicule, les systèmes de contrôle de la température du corps deviennent défaillants et la température peut monter brutalement et dépasser 41 °C entraînant des troubles neurologiques et la mort en l'absence de traitement.
Le coup de chaleur présente les mêmes signes que l'épuisement lié à la chaleur. Son mécanisme d'installation est en général rapide, au cours ou juste au décours de l'effort. Il semble favorisé par une fatigue excessive, un stress, des vêtements étanches, la prise de certains médicaments ou drogues, un degré d'hygrométrie important et l'absence de vent.
Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- les circonstances de survenue ;
- la durée de l'exposition à la chaleur ou la durée de l'effort ;
- les antécédents médicaux (coup de chaleur antérieur…) ;
- les traitements médicaux en cours (neuroleptiques…) ;
- la prise de stupéfiants.
Rechercher ou apprécier :
- des crampes musculaires et surtout des contractures musculaires ;
- un arrêt de la transpiration, caractéristique du coup de chaleur ;
- une brusque augmentation de la température, en général supérieure à 41 °C ;
- une peau rouge, sèche et brûlante ;
- des troubles du comportement, agitation (agressivité, délire…) ;
- des troubles de la conscience pouvant aller jusqu'au coma avec souvent des convulsions du fait de l'hyperthermie* ;
- une détresse circulatoire (avec un pouls rapide puis imprenable) qui s'installe rapidement.
Conduite à tenir
En parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
1Installer la victime dans un endroit frais, aéré et abrité.
2Respecter la position qu'elle adopte spontanément, si elle est consciente.
3Contrôler la température régulièrement (cf. fiche technique M.20).
4Demander un renfort médicalisé en urgence.
5Déshabiller complètement, à l'exclusion des sous-vêtements.
6Refroidir en ventilant, en pulvérisant de l'eau à température ambiante ou en appliquant des linges humides.
7Réhydrater la victime avec de l'eau ou mieux un liquide contenant des glucides et des sels minéraux tels que jus de fruits ou boissons de l'effort sauf si la victime présente des vomissements.
8Éventuellement, placer de la glace au niveau des gros troncs vasculaires (plis de l'aine, aisselle), de la tête, de la nuque.
9Après avis médical, si c'est possible, réaliser un bain d'eau fraîche.
10Donner à boire de l'eau, par petites gorgées, seulement si la victime est consciente et ne vomit pas. L'apport de sel se fera lors de l'arrivée des secours médicalisés.
1. Généralités
Les piqûres ou morsures sont à l'origine :
- de plaies, dont les risques sont le saignement et l'infection ;
- de maladies graves comme la rage et le tétanos ;
- de l'inoculation de substances toxiques (venins) qui peuvent entraîner :
- des manifestations locales (gonflement, rougeur, douleur, nécrose…) dues à un effet toxique direct susceptible d'évoluer vers une détresse vitale (insectes, serpents…),
- des réactions allergiques locales ou généralisées (choc anaphylactique) pouvant entraîner la mort.
2. Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- les circonstances de survenue.
Rechercher ou apprécier :
- des manifestations directes :
- un saignement,
- une ou des plaies plus ou moins profondes (lacérations, coupures),
- une ou des plaies punctiformes (piqûre d'insecte, morsure de serpent…) ;
- des manifestations secondaires :
- un gonflement, une rougeur et une douleur locale autour de la piqûre,
- des signes de détresse :
- respiratoire : la piqûre siège dans la bouche ou la gorge (risque d'obstruction des voies aériennes),
- circulatoire par l'action d'un venin (action directe ou réaction allergique grave) surtout chez l'enfant,
- neurologique par effet toxique de certains venins de serpents, d'araignées ou de scorpions…
3. Conduite à tenir
En parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
1Intervenir en sécurité.
2Mettre la victime à l'abri du danger.
3Demander les moyens spécialisés si nécessaire.
4Retirer les bagues, bracelets en cas de piqûres ou de morsure de serpent à la main. En effet, en cas de gonflements, ils sont susceptibles d'interrompre la circulation.
En présence d'une plaie par morsure :
1Arrêter le saignement.
2Rincer la plaie non hémorragique au sérum physiologique ou à l'eau savonneuse puis appliquer un antiseptique.
3Protéger la plaie par une compresse stérile maintenue par un bandage propre non serré(cf. fiche technique S.03).
4Demander à la victime si elle est vaccinée contre le tétanos.
5Faire examiner l'animal par un vétérinaire, dans la mesure du possible (carnet de vaccination de l'animal).
En présence d'une piqûre d'insecte :
1Retirer le dard s'il est présent (piqûre d'abeille).
2Appliquer du froid (glace, linge humidifié) (cf. fiche technique S.08).
3Contacter immédiatement la régulation médicale :
- en cas de piqûre dans la bouche ou la gorge ;
- en présence d'une victime allergique connue possédant son traitement.
4Aider éventuellement à l'injection du traitement anti-allergique (cf. fiche technique M.23).
En présence d'une morsure de serpent :
1Allonger la victime.
2Calmer et rassurer.
3Effectuer un lavage à l'eau ou au sérum physiologique sans frotter.
4Protéger la plaie par un pansement.
5Demander à la victime de ne pas bouger, et en particulier le membre atteint.
6Ne jamais aspirer la plaie, par la bouche ou à l'aide d'un appareil. Ce geste, en plus d'être inutile, peut être dangereux pour le sauveteur si celui-ci présente une petite plaie au niveau de la cavité buccale.
La rage et les nouveaux animaux de compagnie
La rage est une maladie virale toujours mortelle (si elle n'est pas traitée), touchant le système nerveux et qui est transmise par la salive lors de morsures par un animal infecté. Elle est présente dans la moitié nord-ouest de la France. Elle a franchi la Loire, il y a maintenant plusieurs années.
Une victime mordue par un animal susceptible d'être infecté doit obligatoirement consulter un médecin.
L'animal qu'il soit vacciné ou non, doit légalement être mis en observation (trois examens à J0, J8 et J21) chez un vétérinaire. Il doit être présenté, soit par ses propriétaires, soit par les forces de police s'il s'agit d'un animal errant. Le vétérinaire délivre un certificat précisant que l'animal ne présente pas de signe de rage à chaque examen.
Les nouveaux animaux de compagnie (NAC) entraînent des lésions pouvant être très graves en raison de leurs particularismes (envenimation mortelle...). Les risques peuvent être :
- traumatologiques : morsures ou compressions, causées par des reptiles quadrupèdes (lézards, iguanes…), des rongeurs, des serpents non venimeux (morsures « sales » avec risque de salmonellose).
- dus à une envenimation qui entraîne soit :
- un syndrome vipérin responsable d'un œdème local associé à un syndrome hémorragique (hémorragies internes et extériorisées), entraînant des nécroses importantes voire des destructions tissulaires étendues ;
- un syndrome cobraïque responsable d'atteintes neurologiques avec apparition de paralysies, pouvant aller jusqu'à une détresse respiratoire (venin neurotoxique) ;
- un syndrome cardio-circulatoire avec des troubles du rythme cardiaque.
Les mygales venimeuses sont rares, mais leur venin est très toxique. Elles possèdent des poils urticants, pouvant entraîner des irritations oculaires et respiratoires lors des captures.
Outre le risque de piqûres ou de morsures, ces animaux peuvent transmettre des maladies à l'homme.
Au moindre doute, demander le véhicule de l'équipe cynotechnique.
1. Généralités
Une explosion est un phénomène physique au cours duquel des gaz sous pression et à haute température sont libérés en un temps extrêmement court. Cette libération brutale et soudaine d'énergie génère une augmentation de la pression atmosphérique environnante. Cette très haute pression se transmet au milieu ambiant dans toutes les directions sous la forme d'une onde de choc. Le terme de blast est associé à la notion d'explosion en l'absence de terme français pour désigner les lésions anatomiques provoquées par une forte explosion.
Il existe quatre types de blasts différents :
- le blast primaire qui entraîne des lésions provoquées par la surpression due à l'onde de choc. Il peut se produire à l'air libre, dans l'eau ou au contact de surfaces solides ;
- le blast secondaire qui entraîne des lésions par la projection de matériaux sur la victime, en raison du déplacement d'air généré par l'explosion (souffle) ;
- le blast tertiaire qui donne des lésions par projection de l'individu lui-même si le souffle est très puissant ;
- le blast quaternaire est représenté par les brûlures externes ou des voies aériennes, par les intoxications dues aux fumées ou aux produits industriels, par des lésions dues à un ensevelissement ou à une incarcération.
Les circonstances de survenue du blast
Les circonstances de survenues des blasts sont :
- les explosions mécaniques qui surviennent quand la pression à l'intérieur d'un récipient dépasse la résistance de ses parois (chauffe-eau, compresseur, chaudière, canalisation) ;
- les explosions électriques qui s'observent lorsqu'il y a une différence de potentiel entre deux points. C'est le cas de l'arc électrique ;
- les explosions chimiques qui sont les plus communes et relèvent des explosifs. Ceux-ci sont des composés définis ou des mélanges de corps susceptibles de se décomposer, en un temps extrêmement court, en dégageant un grand volume de gaz porté à très haute température et à très haute pression.
Les explosifs appartiennent à deux grandes classes :
les explosifs traditionnels (poudre noire par exemple) qui sont de type « déflagrant ». Ils libèrent une énergie limitée et offrent un pouvoir de destruction restreint ;
- les explosifs modernes à très haute énergie, sont représentés par le TNT (trinitrotoluène), la dynamite, la nitroglycérine et la gélatine. Ils sont « détonants » et se caractérisent par leur « brisance » qui fracasse et fait voler en éclats les structures environnantes.
Les mécanismes engendrant les blasts
Lors d'une explosion, il y a création de trois mécanismes spécifiques survenant simultanément.
- L'onde de surpression statique (onde de choc) qui se traduit par une augmentation brutale quasi instantanée et très brève de la pression atmosphérique suivie d'une décroissance. Elle est responsable des blasts primaires.
- en milieu aérien, l'explosion entraîne une phase négative de dépression qui suit immédiatement la phase de surpression. Cette onde de choc ainsi générée va se propager à la vitesse du son (300 m/s) sous la forme d'une sphère, dont le centre est le lieu de l'explosion. L'onde va se propager plus ou moins vite et longtemps en fonction de la violence de l'explosion. L'amortissement de cette onde de choc dans l'air est rapide (proportionnel au cube de la distance).
- en milieu liquide, l'onde de choc est constituée d'une succession d'ondes positives qui se déplacent à 1 500 m/s. En raison de l'incompressibilité de l'eau, l'amortissement de l'onde de choc est moins grand qu'à l'air libre et donc la zone dangereuse autour de l'explosion 10 fois plus importante. Les lésions toucheront les parties du corps immergées.
- en milieu solide (mur, sol en béton, plancher de véhicule), la vitesse de propagation de cette onde peut atteindre 5 000 m/s et l'amortissement est très court. Seules les parties de l'organisme en contact direct avec le milieu solide vont présenter des lésions.
- la réflexion de l'onde de choc sur un obstacle (objet, gens, sol, plafond, murs) donne lieu à une onde dont la pression peut être doublée (habitation, local, autobus, wagon). Dans un espace semi-clos, comme un tunnel, cette onde va se réfléchir sur les parois, et la surface de sortie étant étroite, la canalisation sera importante (gravité des lésions).
- L'onde de pression dynamique (souffle ou vent du blast) correspond au déplacement d'une grande masse d'air qui apparaît immédiatement avec l'onde de choc. Tout corps ou objet mobilisable subit une force de déplacement et la vitesse atteinte peut être de plusieurs centaines de km/h. Elle est responsable des lésions de blasts secondaires, tertiaires et en partie quaternaires. L'effet de souffle est responsable à lui seul de 17 à 45 % des morts.
- L'effet thermique. Une explosion est une réaction qui libère une importante quantité de chaleur. Cet effet thermique est limité dans le temps et dépend de la nature de l'explosif et de la présence éventuelle de produits inflammables. Il est partiellement responsable des blasts quaternaires.
Facteurs influençant la gravité d'une explosion
Les conséquences d'une explosion, tant au niveau des lésions de la victime que des dégâts causés à l'environnement, vont donc dépendre de différents facteurs :
- le type de l'explosion (gaz, poudre, dynamite…) ;
- la violence qui est liée :
- aux caractéristiques de l'onde de choc,
- à l'importance de la libération d'énergie,
- à l'importance du dégagement de chaleur ;
- le milieu dans lequel elle a eu lieu (air, liquide, solide) ;
- le lieu où elle s'est produite (air libre, espace confiné…) ;
- l'éloignement de la victime par rapport à l'explosion ;
- les écrans possibles entre l'explosion et la victime (collines, écrans réfléchissants…).
2. Les lésions du blast primaire
Ce sont des lésions organiques provoquées par la propagation de l'onde de choc dans l'air, dans un milieu liquide, ou à travers des solides.
Si l'onde de choc se propage en milieu aérien, les lésions les plus fréquentes sont dues à une augmentation brutale de pression dans des milieux gazeux plus ou moins clos et à des phénomènes de cisaillement dus aux variations de volume brutales imposées aux tissus et aux organes. Elle entraîne :
- des contusions ou des ruptures de tympans ;
- des lésions du larynx ;
- des contusions pulmonaires ou des ruptures des alvéoles pulmonaires ;
- des lésions des organes creux abdominaux (surtout les intestins).
Si l'onde de choc se propage en milieu liquide, les lésions toucheront plutôt les organes pleins s'ils sont immergés :
- le foie ;
- la rate ;
- le cerveau ;
- les yeux.
Si l'onde de choc se propage à travers un milieu solide (béton, ferraille…), les lésions sont :
- des fractures multiples des parties du corps en contact direct avec la structure qui propage l'onde de choc (pied de mine) ;
- des contusions et des délabrements de membres.
Les lésions de blast peuvent être immédiates et évidentes (amputations traumatiques, fracas de la face, détresse respiratoire majeure, etc.).
Elles peuvent aussi être inapparentes initialement et apparaître de façon retardée, parfois plus de 24 heures après. Ainsi une victime, qui s'est trouvée à proximité d'une explosion, doit être considérée comme suspecte de blast, même si elle ne se plaint de rien.
Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- les circonstances de l'exposition ;
- la position de la victime ;
- des sifflements, des bourdonnements d'oreille, une surdité, des vertiges ;
- une difficulté à respirer ;
- une douleur thoracique ou abdominale ;
- des douleurs des membres.
Rechercher ou apprécier des signes en faveur d'un blast :
- des signes respiratoires :
- dyspnée*,
- toux incessante,
- mousse sanglante aux lèvres,
- hémoptysie* ;
- des signes neurologiques :
- troubles de conscience voire coma,
- paralysies,
- sidération, voire état d'agitation ou euphorie anormale ;
- des amputations ;
- des déformations, des fractures ou des délabrements de membres ;
- des signes digestifs :
- abdomen dur et douloureux à la palpation,
- vomissements,
- hématémèse* ;
- une otorragie*.
Conduite à tenir
En parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
1Considérer toute victime d'une explosion, même apparemment indemne, comme susceptible d'être victime d'un blast jusqu'à preuve du contraire.
2Surveiller la victime attentivement, jusqu'à ce qu'elle ait été examinée par un médecin (sur place ou en milieu hospitalier) car elle peut secondairement présenter des signes de détresse, notamment respiratoire.
3. Les autres types de lésions
Les lésions de blast secondaire sont dues à la projection sur la victime, de matériaux ou d'objets divers. Ce sont classiquement des lésions multiples réalisant un véritable criblage (visage, avant-bras, zones découvertes). Elles peuvent être discrètes ou noyées au milieu d'autres lésions plus spectaculaires. Ce sont souvent des lésions perforantes qui se rapprochent des blessures par balle ou par arme blanche.
Les lésions de blast tertiaire sont dues à la projection de la victime elle-même par l'effet du souffle (traumatismes sévères).
Les lésions de blast quaternaire comprennent :
- les brûlures en général thermiques lorsqu'il s'agit d'une explosion ;
- les lésions d'ensevelissement ou d'incarcération qui entraînent des crush syndromes, des traumatismes sévères, des hypothermies ;
- les intoxications qui sont dues aux fumées, aux produits chimiques, etc.
- les traumatismes psychologiques.
Leur prise en charge est la même que celle des traumatismes sévères, des brûlés, des personnes victimes d'un crush syndrome ou des traumatisés psychologiques. Les victimes d'explosions sont souvent des polyagressées.
La victime d'explosion est avant tout un blessé, traumatisé sévère. Il est en premier lieu à prendre en charge comme tel.
D'autre part, il peut aussi être brûlé, intoxiqué et traumatisé psychologiquement.
Figure 12-3 : les lésions causés par le blast d'une explosion
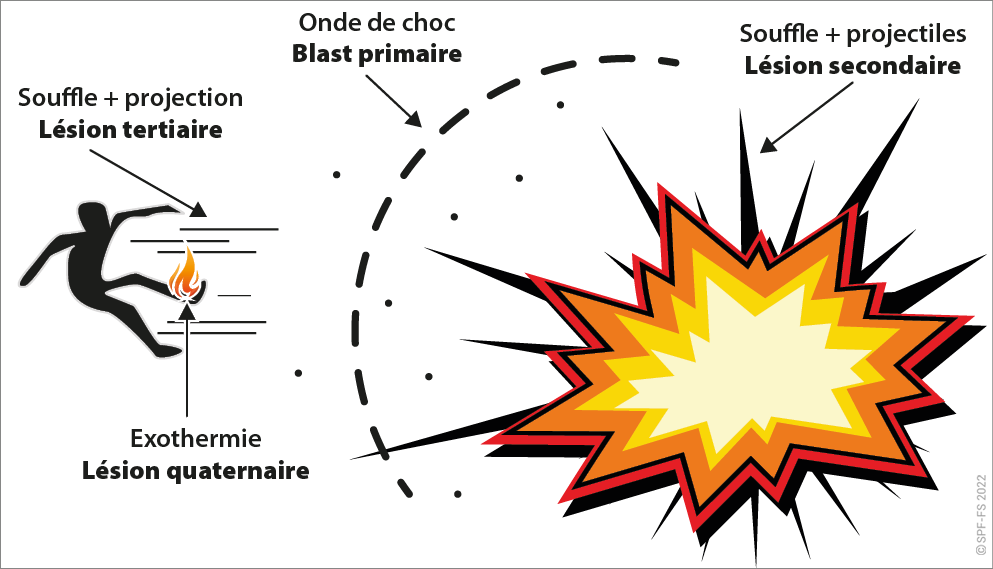
1. Généralités
Un membre peut se trouver comprimé ou écrasé essentiellement dans deux grands types de situation :
- suite à un ensevelissement, c'est-à-dire que la personne a « disparu sous un amoncellement de gravats » ;
- après une incarcération, c'est-à-dire que la personne est « coincée dans une structure rigide déformée ».
On parle de compression prolongée si elle l'est plus de deux heures.
Sans envisager ici les techniques à mettre en œuvre pour le repérage et le dégagement de la victime, il faut noter que :
- l'ensevelissement d'une victime pose le triple problème de sa localisation, de son abord et de son dégagement ;
- la désincarcération pose celui de son abord et de son dégagement.
Communément appelé crush syndrome, le « syndrome des ensevelis » résulte d'une destruction traumatique et ischémique (manque d'oxygène) des cellules des muscles, secondaire à une compression continue et prolongée de grosses masses musculaires (par exemple d'un membre inférieur au niveau de la cuisse).
Lors de cette compression prolongée, des produits toxiques sont accumulés par l'organisme au niveau et sous la compression.
Au moment de la levée de la compression, la circulation sanguine est rétablie au niveau du membre et les substances toxiques sont brutalement libérées dans tout l'organisme. Elles vont créer une véritable intoxication qui peut entraîner :
- une détresse circulatoire ;
- un arrêt cardiaque, juste après le dégagement ;
- une insuffisance rénale plus tardive, qui sans dialyse, peut entraîner la mort.
Les signes du crush syndrome
Classiquement, les signes dépendent directement de la durée de la compression.
- Moins de quatre heures de compression, les signes locaux sont peu importants et peuvent passer inaperçus. Il n'y a généralement pas de complication générale.
Entre quatre et huit heures de compression, les signes locaux sont présents. Le membre augmente de volume, est douloureux dans un premier temps et la peau en regard de la zone de compression est froide, livide et marbrée. Les complications générales sont constantes : baisse de la pression artérielle due à la constitution d'un œdème qui, à terme, peut retenir plusieurs litres de liquide, troubles de la conscience liés à la diminution de l'irrigation du cerveau.
- Au-delà de huit heures de compression, les signes locaux sont plus marqués. Le membre augmente de volume, est indolore. Des rougeurs et des phlyctènes peuvent être observées au niveau des zones de compression. Les complications générales sont majeures : hyperventilation, détresse neurologique, détresse circulatoire (état de choc, arrêt cardiaque).
2. Signes spécifiques
Rechercher par l'interrogatoire de l'entourage :
- la localisation probable de la victime ;
- la durée de la compression.
Rechercher par l'interrogatoire de la victime dès le contact verbal :
- une difficulté respiratoire ;
- sa position ;
- une capacité à bouger tout ou partie de son corps ;
- la possibilité de bouger et sentir ses doigts et ses orteils ;
- les endroits douloureux.
Rechercher et apprécier, dès que la victime est abordable :
- une détresse respiratoire ;
- une détresse circulatoire ;
- une détresse neurologique ;
- la partie du corps comprimée ou écrasée (tronc, membres) ;
- l'état du corps ou des membres situés en dessous de la compression ou de l'écrasement :
- augmentation de volume,
- froideur,
- pâleur,
- présence de phlyctènes éventuelles,
- douleur ou insensibilité ;
- d'autres lésions : plaies, fractures, brûlures… ;
- la température corporelle ;
- les antécédents de la victime ;
- les traitements suivis.
3. Conduite à tenir
La conduite à tenir diffère en fonction des situations.
La partie du corps compressée est limitée (pied ou main)
Il ne peut pas y avoir de crush syndrome au moment de la décompression. Quelle que soit la durée de la compression il faut :
1Enlever la charge pour décompresser le membre.
2Effectuer les gestes de secours nécessaires.
Les masses musculaires comprimées sont importantes (cuisse…)
Une fois la victime repérée, il faut évaluer la gravité de son état, la possibilité de médicaliser l'intervention, le temps écoulé depuis le début de la compression, le temps nécessaire à sa prise en charge et à son dégagement.
- Si au moment de lever la compression, la durée de celle-ci est inférieure à quatre heures, le risque de crush syndrome est limité. Un moyen médicalisé sera cependant envoyé en renfort. Si dans le cadre d'une catastrophe, on ne dispose pas de médecin, ou si la situation impose un dégagement d'urgence (risque d'explosion, d'effondrement, impossibilité de réaliser des gestes d'urgence) :
1Enlever la charge.
2Mettre la victime en sécurité.
3Effectuer les gestes de secours nécessaires.
- Si au moment de lever la compression, la durée de celle-ci est supérieure à quatre heures, le risque de crush syndrome est réel. S'il n'y a pas de dégagement d'urgence à effectuer :
1Privilégier un accès à la tête, dans la mesure de possible. En dehors de l'aspect psychologique évident si la victime est consciente, il permet aux sauveteurs de l'oxygéner ou de la ventiler, et au médecin de pouvoir la perfuser (veines du cou) ou si c'est nécessaire de l'intuber.
2Réaliser les gestes d'urgence en rapport avec l'état de la victime et les possibilités d'accès.
3Administrer de l'oxygène dès que possible (cf. fiche technique M.07).
4Lutter contre l'hypothermie (cf. chapitre 12.1).
5Positionner un garrot sans le serrer.
6Conserver un contact verbal permanent, surtout si la victime n'est pas visible.
7Surveiller régulièrement la qualité du pouls, la fréquence cardiaque et la pression artérielle dès que cela est possible.
8Attendre l'arrivée d'un moyen médicalisé avant de procéder à la décompression.
- En cas de dégagement d'urgence ou s'il n'y a pas de médecin immédiatement disponible, si le temps de compression est supérieur à quatre heures :
1Poser un garrot artériel (cf. fiche technique M.15).
2Décompresser le membre.
3Mettre la victime en sécurité.
4Effectuer les gestes de secours nécessaires.
En cas de doute, il est préférable d'attendre un renfort médicalisé quelques minutes et de retarder la levée de la compression, plutôt que de risquer l'apparition d'une détresse sans pouvoir y faire face (cf. procédure 12.1).
1. Généralités
La pendaison est un acte de violence par lequel le corps est suspendu par le cou à l'aide d'un lien. Elle entraîne brutalement la perte de conscience, l'arrêt des fonctions vitales et la mort. Sous l'effet du poids du corps, des lésions vertébrales avec atteinte de la moelle épinière sont fréquentes et sont associées à la compression des voies aériennes supérieures et des vaisseaux du cou.
La strangulation est une constriction du cou ou une pression exercée sur la gorge. Lors de cet étranglement, les voies aériennes et les vaisseaux du cou sont comprimés : l'afflux d'air vers les poumons ou la circulation du sang vers le cerveau sont interrompus.
Les circonstances peuvent être :
- accidentelles : vêtement qui se prend dans une machine, jeu du foulard chez les enfants, tête d'un enfant prise entre les barreaux du lit… ;
- volontaires : crime, suicide…
Les différents types de pendaison
La région cervicale est la voie de passage des gros vaisseaux (carotides, jugulaires) qui irriguent le cerveau, des voies respiratoires (larynx, trachée) et de certains éléments essentiels du système nerveux. Les forces de traction ou de compression exercées à ce niveau sont directement responsables des lésions rencontrées. L'écrasement combiné des voies aériennes supérieures, des carotides et des veines jugulaires va provoquer une privation d'oxygène du cerveau et un œdème cérébral. Cette anoxie* brutale peut être combinée à des fractures du rachis cervical suivant le type de pendaison.
La pendaison est dite complète, lorsque les pieds de la victime sont dans le vide, la totalité du poids du corps est transmise au lien. C'est l'exemple de la pendaison par précipitation. L'arrêt brutal de la chute entraîne des lésions cervicales de traction et d'étirement à l'origine d'une mort immédiate (fracture du rachis cervical).
La pendaison est dite incomplète, lorsque les pieds de la victime reposent, même partiellement sur un plan dur. Une partie seulement du poids du corps est transmise au lien. Alors que dans la pendaison, la force de constriction est passive (produite par le poids du corps), dans la strangulation cette force est active et souvent progressive (causes criminelles, foulard dans un moteur, vitres électriques).
2. Signes spécifiques
Rechercher par l'interrogatoire de l'entourage :
- les circonstances de découverte ;
- les antécédents de la victime : dépression, maladie grave…
Rechercher ou apprécier :
- la situation de la victime : non dépendue ou avec une strangulation toujours présente ;
- des signes de strangulation suspects (griffures au niveau du cou) ;
- une détresse respiratoire (polypnée*, tirage ou bradypnée* puis apnée) ;
- une détresse circulatoire. En général, la victime est en arrêt cardiaque à l'arrivée des secours ;
- une détresse neurologique. Il peut arriver qu'un pendu soit conscient si un témoin se trouve pratiquement sur place au moment de la pendaison.
3. Conduite à tenir
En parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
1Soutenir la victime, en cas de pendaison pour neutraliser les forces de traction et de constriction.
2Dépendre le corps en se faisant aider (couper le lien, soutenir la victime pour éviter qu'elle ne chute brutalement ce qui pourrait occasionner des traumatismes supplémentaires).
3Supprimer la source de constriction (strangulation), si elle est encore présente (cet acte peut être difficile si le lien est très serré).
4Maintenir l'axe tête-cou-tronc dès que possible (cf. fiche technique G.14).
5Allonger la victime au sol.
6Réaliser les gestes d'urgence en rapport avec l'état de la victime.
7Contacter la régulation médicale en urgence, même si la victime ne présente aucun signe de détresse.
8Demander les forces de l'ordre (ce contexte pose toujours un problème médico-légal).
9Respecter les indices, dans la mesure du possible afin de ne pas compromettre le travail d'enquête des forces de police.
1. Généralités
Le traumatisme de suspension ou syndrome de suspension regroupe toutes les manifestations qui surviennent chez une victime qui est suspendu, immobile, en position verticale pendant une durée prolongée (plus de 5 minutes).
Figure 12-4 : syndrome de suspension

Le syndrome de suspension peut se rencontrer :
- en montagne notamment lors d'une activité de loisir comme l'escalade, l'alpinisme, le canyoning;
- en spéléologie ;
- dans l'industrie, notamment lors de travail en grande hauteur ;
- chez les sauveteurs en montagne ou en milieu périlleux (treuillage).
Dans ces situations, que ce soit pour leur activité, pour assurer leur sécurité en cas de chute où faciliter les opérations de sauvetage, des personnes peuvent se trouver « encordées » le plus souvent par l'intermédiaire d'un baudrier ou harnais et victime et être alors victime d'un syndrome de suspension.
La suspension d'une personne, immobile, en position verticale pendant une durée prolongée entraîne une accumulation du sang dans les parties inférieures de l'organismes (membres inférieurs), une hypotension, un ralentissement des battements du cœur, des troubles du comportement, une perte de connaissance et dans les cas les plus défavorables le décès de la victime.
Le décès de la victime peut être rapide et survenir en quelques minutes ou plusieurs heures.
La compression thoracique par du matériel (harnais, cordes) peut limiter aussi la respiration de la victime et aggraver les conséquences.
Les survivants peuvent, si la suspension a été prolongée, présenter des complications notamment rénales.
Il existe différents types de baudriers, mais quelle que soit leur nature, aucun ne peut éviter les conséquences d'un phénomène de suspension.
Facteurs favorisants :
- la prise de toxique et/ou d'alcool en altérant les réactions normales de l'organisme peuvent favoriser la survenue d'un syndrome de suspension.
2. Signes spécifiques
Le bilan circonstanciel permet de constater et de confirmer la suspension de la victime puisque la victime peut être toujours accrochée à la paroi ou avoir été dégagée.
Dans tous les cas rechercher :
- la nature du harnais ou baudrier porté par la victime ;
- la position de la victime pendant la suspension (verticale, tête ou pied en l'air, horizontale) ;
- la durée de la suspension ;
- la hauteur de chute s'il y a lieu.
Le bilan primaire :
- si la victime est toujours pendue par sa corde ou son matériel, un secouriste spécialisé (secouriste montagne, GRIMP) doit :
- prendre contact avec la victime et évaluer sa réponse,
- mettre en œuvre une opération de dégagement ;
- si la victime est dépendue, elle peut :
- présenter les signes d'un arrêt cardiaque,
- ne pas répondre et respirer,
- répondre à la stimulation ou toute sollicitation et présenter des signes de détresse comme une respiration superficielle, une pression artérielle basse ou des troubles de la conscience ou une hypothermie.
Le bilan secondaire doit être réalisé dès que possible, en interrogeant la victime, en recherchant les antécédents, notamment les facteurs favorisants et en examinant la victime à la recherche de lésions traumatiques qui pourraient être associées.
Dans tous les cas, si la victime n'est pas en arrêt cardiaque, le sauveteur essayera d'identifier les signes et les symptômes du syndrome de suspension, signes qui peuvent précéder la survenue d'une perte de connaissance.
3. Conduite à tenir
Dégager la victime qui est suspendue
Dans toutes les situations, le dégagement de la victime doit être le plus rapide possible et se faire en toutes conditions de sécurité.
Il nécessite le plus souvent l'intervention d'équipes spécialisées en secours en montagne ou GRIMP.
En attendant le dégagement de la victime, essayer de maintenir ses membres inférieurs en position horizontale.
Si la victime est coopérante et si elle le peut, lui demander de le faire elle-même.
La victime est décrochée
1Installer la victime en position allongée horizontale.
2Desserrer le harnais. Il pourra ensuite être retiré si nécessaire avant l'évacuation de la victime.
3Prendre en charge les lésions associées, particulièrement si la victime a présenté une chute ou une électrocution.
4Administrer de l'oxygène en complément si nécessaire (cf. fiche technique M.07).
5Lutter contre une hypothermie (cf. chapitre 12.1).
6Demander un avis médical et suivre les consignes du médecin.
7Surveiller les fonctions vitales de la victime à intervalles réguliers.
Les accidents électriques
1. Généralités
L'électrisation est l'ensemble des lésions provoquées par le passage d'un courant électrique à travers l'organisme, entre un ou plusieurs points d'entrée et de sortie.
L'électrocution se dit d'une victime en arrêt cardiaque après le passage du courant.
Les conséquences du passage du courant à travers le corps humain dépendent principalement de l'intensité de ce courant (exprimée en ampère) et de sa tension (exprimée en volt). D'autres facteurs, comme le trajet du courant dans le corps, le temps de contact avec le corps et la résistance des différents organes, sont responsables des lésions rencontrées.
En résumé, les ampères tuent et les volts brûlent.
Les conséquences du choc électrique peuvent être :
- traumatiques :
- par projection ou chute de la victime sur le sol,
- secondaires à une tétanisation de certains muscles ;
- respiratoires : arrêt respiratoire par tétanisation du diaphragme si le trajet du courant passe par la cage thoracique ;
- cardiovasculaires :
- troubles du rythme cardiaque (pouls irrégulier, tachycardie, bradycardie),
- arrêt cardiaque dû à un arrêt respiratoire prolongé ou à une fibrillation ventriculaire lors du passage du courant à travers le cœur ;
- neurologiques : perte de connaissance avec ou sans convulsions.
Les conséquences liées à l'effet thermique sont diverses :
- si le courant traverse le corps, le dégagement de chaleur va provoquer des brûlures profondes, des muscles, des vaisseaux, des nerfs, avec destructions progressives des tissus internes beaucoup plus importantes que ne peuvent le laisser présager les lésions de la peau. On voit fréquemment deux brûlures, une au point d'entrée du courant, l'autre au point de sortie.
En plus des brûlures, l'électrisation peut perturber le fonctionnement du système nerveux, du cœur (fibrillation ventriculaire) et provoquer la destruction des cellules musculaires (rhabdomyolyse), en particulier si elles se trouvent sur le trajet du courant. Il réalise un tableau voisin de celui du crush syndrome ;
- un arc électrique se produit sans qu'il n'y ait un contact physique direct entre la victime et le conducteur électrique. Il est dû à des voltages importants (supérieur à 10 000 volts) et provoque des brûlures profondes sans passage de courant à travers le corps ;
- le flash électrique est un court-circuit entre deux conducteurs électriques et produit un éclair qui dégage de la chaleur. Il entraîne une brûlure thermique. Ces lésions se retrouvent souvent au niveau de la face (personne qui travaille sur un compteur ou une installation à hauteur du visage) et en particulier au niveau oculaire : brûlures superficielles ou profondes de la cornée, aspect blanc de l'iris.
Les différents types de courant
L'électricité domestique
L'électricité domestique est de la basse tension (220 volts monophasé et 380 volts triphasé). Les victimes sont souvent les enfants et les bricoleurs imprudents qui utilisent des appareils défectueux, parfois en ambiance humide. Elle comporte des risques cardio-vasculaires immédiats et provoque des brûlures souvent modérées.
L'électricité industrielle
L'électricité industrielle est de la haute tension (> 1 000 volts et hors de portée de la population). Les accidents touchent essentiellement les personnels travaillant sur les réseaux aériens (caténaires ferroviaires, lignes à haute tension EDF), les transformateurs et dans les centrales. Des accidents peuvent cependant toucher la population qui, de façon accidentelle ou, par imprudence, peut entrer en contact avec un conducteur à haute tension. Elle est à l'origine de brûlures profondes.
L'électricité naturelle
La foudre est l'électricité naturelle la plus dangereuse. Elle libère en quelques millisecondes 10 000 à 25 000 ampères sous une tension de 10 à 100 millions de volts, pouvant être à l'origine d'un effet de blast ou de projection.
L'électricité à usage médical
L'électricité à usage médical avec les défibrillateurs automatiques, semi-automatiques ou manuels dont l'intérêt est thérapeutique.
Figure 12-5 : brûlure électrique
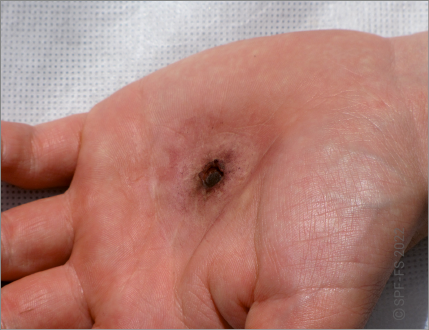
2. Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- les circonstances de survenue ;
- le type de courant en cause : ampérage, voltage, continu ou alternatif ;
- la durée du contact ;
- une perte de connaissance initiale.
Rechercher ou apprécier :
- un arrêt respiratoire ou cardiaque ;
- la qualité du pouls (fréquence, régularité, amplitude) ;
- une détresse neurologique :
- troubles de conscience ou coma,
- agitation,
- convulsions éventuelles ;
- des douleurs musculaires ;
- des paralysies des membres ;
- des brûlures ;
- un éventuel point d'entrée et de sortie ;
- le trajet du courant ;
- des traumatismes associés.
3. Conduite à tenir
En parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
1Écarter immédiatement les personnes présentes et leur interdire de toucher la victime.
2S'assurer que la victime n'est pas en contact direct ou indirect avec un conducteur endommagé ou un câble électrique au sol.
3Ne jamais toucher directement la victime tant qu'elle se trouve en contact avec le courant.
Si un véhicule est en contact accidentel avec une ligne électrique, ne pas s'approcher du véhicule et ordonner aux occupants qui sont à l'intérieur de rester dedans, tant que le service compétent n'a pas donné l'assurance que la ligne est hors tension.
4Ne jamais utiliser d'objets conducteurs métalliques ou humides pour écarter un fil électrique ou un câble.
5Couper le courant (débrancher l'appareil, disjoncter le compteur électrique…), ou en cas d'impossibilité (haute tension, transformateur…) de le faire couper par une personne qualifiée (EDF, SNCF…) avant de toucher la victime.On peut s'approcher et manipuler des victimes frappées par la foudre.
6Réaliser les gestes de réanimation nécessaires.
7Enlever les vêtements en combustion et les chaussures pour prévenir d'autres lésions thermiques.
8Compléter le bilan et rechercher des lésion provoquées par une contraction musculaire ou si la victime a été projetée au moment de l'électrocution.
Si la victime est une femme enceinte, le préciser lors de la transmission du bilan car il existe un risque pour le fœtus.
9Tenter de repérer les points d'entrée et de sortie du courant électrique, ce qui pourra parfois être indicatif des tissus traversés et des lésions potentielles.
10Demander un avis médical et appliquer les consignes reçues.
Toute brûlure électrique doit être considérée comme une brûlure grave car la surface visible ne préjuge en rien des lésions internes.
En raison des lésions retardées, toute victime électrisée, même consciente et sans signe de brûlure, devra être systématiquement dirigée vers un service d'urgence.
Par ailleurs, la conduite générale de l'intervention doit se conformer au règlement de manœuvre départemental du SDIS face au risque électrique.
1. Généralités
La noyade est une asphyxie aiguë par inondation de l'arbre respiratoire consécutive à une immersion en piscine, en eau intérieure ou en eau de mer. C'est l'une des principales causes de décès accidentel chez l'enfant : piscine privée, baignoire…
Les circonstances et les causes de la noyade
Il peut s'agir :
- d'une incapacité à maintenir la tête hors de l'eau (sujet ne sachant pas nager, épuisement, véhicule tombé à l'eau...) ;
- de causes médicales (hypoglycémie*, convulsions, malaise cardiaque...) ;
- d'une syncope d'origine vagale consécutive à l'irruption rapide d'eau dans les voies aériennes supérieures ou à une douleur aiguë (piqûre par un animal, contact avec une méduse par exemple) ;
- d'une « hydrocution » qui est une perte de connaissance due au contact de l'eau avec la peau de certains individus souffrant d'urticaire au froid ou à l'eau ;
- d'une réaction allergique à la flore ou la faune aquatique ;
- d'un « choc thermique » dû à la différence de température entre l'eau et le nageur. Il est favorisé par une exposition prolongée au soleil, un repas copieux ou trop arrosé ;
- d'un accident de plongée en apnée ou avec bouteille ;
- d'un accident de sport nautique (plongeon, surf ou planche à voile). Une fracture du rachis cervical est à craindre.
Quatre stades de gravité ont été décrits.
Stade 1 : l'aquastress
La victime a fait le « bouchon ». La tête est passée alternativement au-dessus et au-dessous du niveau de l'eau. La victime retient sa respiration mais un peu d'eau finit par pénétrer dans sa bouche. Il se produit alors un spasme au niveau du larynx par fermeture réflexe des cordes vocales. Des mouvements de déglutition apparaissent, secondaires à l'hypoxie* et font pénétrer de l'eau dans l'estomac. La victime « a bu la tasse ». Il n'y a pas d'eau dans les voies aériennes car la victime a été ou s'est extraite à temps du milieu aquatique. Elle est consciente et souvent stressée, sans détresse.
Stade 2 : le petit hypoxique
La victime a fait le « bouchon » plus longtemps et a inhalé un peu d'eau dans les voies aériennes. Elle est consciente, tousse, peut être dyspnéique et même un peu cyanosée.
Stade 3 : le grand hypoxique
La victime est restée sous l'eau, a avalé beaucoup d'eau, et en a inhalé une grande quantité. Elle est en détresse respiratoire avec des troubles de la conscience.
Stade 4 : l'anoxique
La victime en état de mort apparente est immergée ou flotte à la surface, les voies aériennes sous le niveau de l'eau. Elle est en arrêt respiratoire ou en arrêt cardiaque.
L'immersion soudaine (chute) dans de l'eau très froide (< 5 °C) peut entraîner un spasme laryngé* (sans inhalation d'eau) et un arrêt circulatoire d'installation très rapide. Une hypothermie (< 20 °C) s'installe en quelques minutes. Cette hypothermie profonde aurait un effet protecteur sur le cerveau, d'où l'intérêt de poursuivre longtemps les manœuvres de réanimation, tant que la température corporelle reste basse.
2. Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- les circonstances de l'immersion ;
- le temps d'immersion ;
- les antécédents médicaux (diabète, épilepsie, antécédents cardiaques, asthme…) ;
- les traitements suivis ;
- une intoxication associée : alcool, drogue… ;
- une exposition solaire prolongée ou un repas copieux.
Rechercher ou apprécier :
- un arrêt cardiaque ;
- des troubles respiratoires ;
- des troubles de la conscience voire un coma ;
- un traumatisme associé, en particulier du rachis ;
- la température corporelle;
- la température de l'eau.
3. Conduite à tenir
En parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
En présence d'une victime critique
1Effectuer les gestes de réanimation adaptés à son état (cf. encadré ci-dessous).
2Administrer de l'oxygène par inhalation (cf. fiche technique M.07) ou par insufflation manuelle
3Contacter en urgence la régulation médicale.
4Poursuivre les gestes d'urgence et compléter le bilan.
En présence d'une victime non critique
1Administrer de l'oxygène par inhalation (cf. fiche technique M.07).
2Rassurer la victime.
3La déshabiller ou la sécher.
4Prendre sa température lors du bilan secondaire (cf. fiche technique M.20).
5La réchauffer dans une couverture isothermique ou bactériostatique, si nécessaire (cf. chapitre 12.1).
6Contacter la régulation médicale pour une éventuelle médicalisation.
Spécificités liées à la prise en charge d'une victime de noyade
Ventilation artificielle
L'arrêt cardiaque à la suite d'une noyade est dû à une hypoxie, idéalement il convient de réaliser immédiatement cinq insufflations initiales avant de débuter les compressions thoraciques.
À défaut, commencer par les compressions thoraciques jusqu'à être en mesure de réaliser les insufflations.
Les sauveteurs spécialisés peuvent débuter les manœuvres de ventilation artificielles pendant le dégagement de la victime idéalement avec un équipement de sauvetage flottant. Ces manœuvres seront poursuivies jusqu'à ce que les compressions thoraciques à terre puissent être réalisées.
Compressions thoraciques
Les compressions thoraciques ne sont débutées que si la victime est hors de l'eau, sur terre ou dans une embarcation.
Si le secouriste est isolé, il doit réaliser cinq cycles de réanimation cardio-pulmonaire avant de quitter la victime pour aller alerter les secours.
Pour réaliser les compressions thoraciques dans les embarcations, il est possible d'utiliser des dispositifs automatiques de massages cardiaques externes. Leur efficacité, similaire aux compressions thoraciques manuelles en situation normale, prend toute sa valeur dans un environnement difficile et étroit et pour des réanimations prolongées.
Administration d'oxygène
L'administration d'oxygène sera rapide, systématique et à haute concentration (15 l/min) tant que la victime est en arrêt cardiaque et tant que l'on ne peut obtenir une SpO2 fiable.
Défibrillation
Sécher le thorax avant de placer les électrodes pour la défibrillation, en respectant les consignes de sécurité liées à son utilisation.
Manœuvre de désobstruction
La quantité d'eau inhalée par une victime d'une noyade est en général faible. La mousse aux lèvres, composée d'un mélange d'eau et d'air, est très fréquente chez la victime de noyade et ne gêne pas la ventilation. Ne pas insister pour l'enlever.
Les techniques de désobstruction des voies aériennes (tapes dans le dos, compressions abdominales) sont dangereuses et ne doivent pas être réalisées. En effet, elles peuvent entraîner une régurgitation, une inhalation de liquide gastrique, des lésions traumatiques et retardent la mise en œuvre de la réanimation cardio-pulmonaire.
Survenue de régurgitations
Au cours de la réanimation, si la victime présente une régurgitation du contenu de l'estomac et de l'eau avalée qui gêne la ventilation, il convient de la tourner immédiatement sur le côté et retirer les débris alimentaires présents dans la bouche à l'aide des doigts et pratiquer une aspiration des sécrétions(cf. fiche technique M.03).
Si une lésion cervicale est suspectée, retourner la victime d'un bloc, en gardant la tête, le cou et le torse alignés (cf. fiche technique G.21).
1. Généralités
La plongée impose la respiration de gaz comprimé. Les accidents sont régis par quatre lois physiques se rapportant aux gaz (la loi d'Archimède sur la flottabilité, la loi de Boyle-Mariotte sur la compressibilité des gaz, la loi de Dalton sur les pressions partielles et la loi de Henry sur la dissolution des gaz) et au fait que sous l'eau, la pression hydrostatique augmente d'un bar tous les 10 mètres. Dans le cadre d'un chantier hyperbare, cette augmentation de pression est artificiellement reproduite par des compresseurs. Pendant la descente, la pression s'élève avec la profondeur atteinte.
Les accidents de plongée surviennent essentiellement lors de plongées avec bouteilles ou avec un appareil en circuit semi-fermé ou fermé (mer, lacs, fosses de plongée), mais aussi sur des chantiers (percement de tunnels) dans lesquels le personnel travaille en milieu hyperbare (milieu où règne une pression supérieure à la pression atmosphérique) pour éviter l'inondation des galeries. Ils sont potentiellement plus graves en milieu aquatique, du fait du risque de noyade surajouté.
Pendant la descente, l'augmentation de 1 bar de pression tous les 10 mètres fait que l'azote (N2) du gaz respiré diffuse vers les tissus et s'y dissout. La quantité de gaz dissout est proportionnelle à la profondeur et au temps de plongée. À la remontée, le phénomène s'inverse et le gaz dissous retrouve son état gazeux. Si la remontée est trop rapide, le gaz forme des bulles plus ou moins volumineuses venant se bloquer dans les vaisseaux provoquant ainsi une obstruction et une souffrance des tissus en aval (accident de la peau appelés « moutons », ostéo-articulaire, médullaire, etc.).
Les types d'accidents de plongée
Les accidents liés à la plongée ont plusieurs origines et peuvent survenir aussi bien lors d'une plongée en apnée que d'une plongée en scaphandre autonome. On distingue plusieurs types d'accidents dont les principaux sont au nombre de quatre.
Les accidents barotraumatiques (ou de surpression ou accidents biomécaniques)
Ce sont des accidents provoqués par une variation des volumes de gaz dans les cavités naturelles (sinus, poumon, intestin) ou pathologiques (caries, emphysème) de l'organisme et les cavités artificielles (masque de plongée). Ces cavités se compriment au cours de la descente et se distendent lors de la remontée. Ils surviennent à toutes les profondeurs.
À la descente, la principale atteinte est celle de l'oreille moyenne. Les gaz se rétractent et mettent en pression le tympan entraînant douleur, otite, voire déchirure si le plongeur ne rééquilibre pas la pression par des manœuvres d'équilibration. Par le même mécanisme, peut aussi survenir le placage de masque, compensé en soufflant de l'air par le nez dans le masque.
Lors de la remontée, la surpression pulmonaire est l'accident le plus grave qui peut entraîner la mort du plongeur. Elle est la conséquence d'un blocage de l'expiration ou d'une expiration insuffisante. Pendant une remontée sans expirer suffisamment, l'air comprimé inspiré au fond se dilate dans les alvéoles pulmonaires et comme il ne peut s'échapper, il les distend puis les déchire entraînant œdème aigu du poumon, emphysème, pneumothorax ou embolies gazeuses.
La surpression peut être favorisée par une réaction de panique ou des problèmes de matériel.
Les accidents de désaturation (ou de décompression ou accidents biophysiques)
Lors d'une plongée en scaphandre autonome, les gaz inspirés (principalement l'azote) se dissolvent dans le sang et les tissus, d'autant plus que la durée de la plongée est longue et profonde. L'azote est stocké dans les tissus alors que l'oxygène est utilisé par les cellules. Normalement, lors de la remontée, les tissus libèrent l'azote dissous sous forme de microbulles qui s'éliminent par les poumons.
Il arrive qu'il se forme des bulles qui se bloquent dans les capillaires des tissus, en particulier sous la peau, dans les articulations, la moelle épinière, le cerveau ou dans la circulation pulmonaire.
Cet accident peut survenir lors de remontées rapides ou en présence de facteurs favorisants (surpoids, fatigue, stress, déshydratation) ou lors d'un voyage en avion trop proche de la dernière plongée. Dans un tiers des cas, il n'est pas retrouvé de raisons.
Les accidents toxiques (ou accidents biochimiques)
Lors de la plongée, le plongeur respire de l'air (ou mélange) sous pression (oxygène et azote). Avec la profondeur, la pression des gaz augmente. La quantité de gaz dissous dans les tissus augmente et peut devenir toxique (narcose des profondeurs à l'azote, toxicité de l'oxygène).
D'autre part, des gaz toxiques peuvent venir s'ajouter à la composition de l'air dans les bouteilles en les contaminant lors de leur remplissage, particulièrement si le local du compresseur n'est pas en conformité. Ce sont des gaz appelés polluants : gaz carbonique, monoxyde de carbone, vapeurs d'huile.
Les accidents de plongée en apnée après hyperventilation
L'hyperventilation préalable à la plongée en apnée peut provoquer une insensibilité à la baisse de la quantité d'oxygène dans le sang responsable de troubles du jugement voire de perte de connaissance. Ce trouble est responsable de noyades.
Autres accidents
D'autres accidents peuvent survenir à l'occasion d'une plongée telles que des pathologies cardiaques sur terrain prédisposé, des traumatismes, des hypothermies, des envenimations, des réactions toxiques ou allergiques… compliqués par l'hostilité du milieu.
2. Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- le déroulement de la plongée : la profondeur maximale atteinte, la durée d'immersion, le respect des paliers, la vitesse de remontée, les plongées successives (il faut un intervalle de douze heures pour ne pas parler de plongées successives) ;
- un état de fatigue, une pâleur ou des efforts importants avant la plongée ;
- une douleur thoracique, des difficultés respiratoires, une cyanose, de la spume (salive écumeuse à grosse bulles) rosâtre ;
- une douleur progressive ou violente de l'oreille pendant la plongée ;
- un vertige ou une syncope ;
- une douleur des sinus ;
- une douleur au niveau de la moelle épinière, brutale ou insidieuse, de type fourmillements ou décharges électriques ;
- une douleur au niveau des articulations, brutale ou insidieuse ;
- des démangeaisons localisées (puces dues aux bulles d'air cutanées) ;
- le délai qui sépare l'accident de la plongée elle-même.
Rechercher ou apprécier :
- un trouble de la conscience, voire un coma ;
- des convulsions ;
- une otorragie* ou une épistaxis* ;
- un essoufflement ou une détresse respiratoire ;
- un déficit neurologique (hémiparésie*, hémiplégie*, paraplégie*) ;
- des boursouflures de la peau (moutons) dues aux bulles d'air ;
- une difficulté à mobiliser les grosses articulations (genou, épaule, coude) en raison de la douleur.
3. Conduite à tenir
En parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
1Effectuer les gestes d'urgences vitales adaptés.
2Mettre la victime au repos et l'installer en position adaptée ou demi-assise si elle préfère.
3Déshabiller et secher la victime, la proteger du froid.
4Administrer de l'oxygène, par inhalation, systématiquement sans jamais le retirer car l'accident demeure et les
5Faire boire de l'eau plate (0,5 a 1 l en fractionnant les prises sur une heure), sauf si la victime presente un trouble de la conscience, des vomissements ou refuse de boire.
6Transmettre le bilan et appliquer les consignes recues ; il est courant, dans les premieres trente minutes, que le medecin demande que soit administre à la victime de l'aspirine® par voie orale en l'absence d'allergie ou de saignement et si ce medicament est disponible (cf. fiche technique M.23).
7Surveiller la victime..
Le traitement associe une remise sous pression le plus rapidement possible dans un caisson hyperbare, un traitement médicamenteux (Aspégic®) et du repos. Dans les cas les plus graves, la victime devra séjourner en réanimation après le caisson.
1. Généralités
Le foudroyé est possiblement électrisé, traumatisé sévère, blasté, brûlé et hypotherme. Ses lésions peuvent être plus ou moins graves.
- Électrisation : à la différence des courants électriques industriels, les charges électriques sont ici très importantes avec un temps d'exposition très bref.
Les atteintes électriques non thermiques touchent de préférence le système nerveux central et la fonction cardiaque dans son automatisme.
Les atteintes électrothermiques vont intéresser la peau et le système sous-cutané.
- Blast : l'onde de choc précédant le tonnerre peut être responsable d'un blast aérien (principalement au niveau des tympans).
- Traumatisme sévère : il y a un risque de chute de la victime, de projection, de recevoir des pierres des branches ou un arbre, etc.
- Hypothermie : la victime foudroyée se trouve dans un environnement météorologique hostile et défavorable, elle est exposée au risque d'hypothermie.
Conséquences potentielles
- Arrêt cardio-respiratoire : plus fréquent dans les foudroiements directs, il est secondaire à un trouble du rythme cardiaque engendré par le courant de foudre (fibrillation ventriculaire ou asystolie). La reprise d'une activité cardiaque spontanée est parfois observée.
- Traumatismes : plaies, contusions, fractures.
- Paralysie : il s'agit de paralysies induites par le courant de foudre. Il peut être question de paraplégie, de tétraplégie, plus ou moins complètes. Ces paralysies régressent en général dans les 48 heures. Pour autant, à la prise en charge, en raison du risque traumatique, la victime doit être considérée comme suspecte d'un traumatisme de la colonne vertébrale.
- Troubles de la conscience :
- perte de connaissance initiale avec amnésie ;
- hémorragies et hématomes cérébraux, thromboses cérébrales ;
- retentissement psychologique et cognitif (difficultés d'acquisition des connaissances).
- Atteinte oculaire suite au passage du courant ou à un coup d'arc : cataracte oculaire.
- Atteinte auditive par effet de blast : lésions tympaniques, hypoacousie.
- Brûlures :
- superficielle sur les zones les plus humides ;
- en regard de bijoux ou ceinture ;
- internes mais souvent moins importantes que lors des électrisations industrielles.
- Marques cutanées, les figures de Lichtenberg :
- lésions cutanées, dont l'aspect en ramification évoque la fougère, laissées sur la peau. Elles disparaissent sans traitement. Il ne s'agit pas de brûlure.
2. Conduite à tenir
- Mise en sécurité de la victime : en cas de risque de suraccident par foudroiement ou lié au milieu hostile (chute de pierres, etc.), il convient de réaliser une extraction d'urgence.
- Si la victime est en arrêt cardiorespiratoire : appliquer la conduite à tenir adaptée.
À noter : La constatation d'une mydriase n'a pas de valeur pronostique car elle peut être due à une paralysie de l'iris par le courant de foudre.
- Si la victime est en hypothermie avérée : appliquer la conduite à tenir adaptée.
- Si la victime présente des troubles neurologiques (sensibilité et/ou motricité) : il peut être difficile de rattacher le déficit à l'effet de foudre ou à un éventuel traumatisme, il faut appliquer la conduite à tenir en cas de traumatisme du dos et du cou.
- Si la victime présente des brûlures : appliquer la conduite à tenir adaptée.
- Si la victime présente trouble de conscience : appliquer la conduite à tenir adaptée.
Rappels de sécurité
En cas de risque persistant de foudre il convient de respecter les règles suivantes afin d'intervenir avec un minimum de risque :
- port du casque ;
- distance minimum entre les individus > 3 m ;
- faire des petits pas (pas court) ;
- s'éloigner des arêtes, des sommets, des arbres isolés ;
- ne pas rester en lisière de forêt ;
- éviter les clairières
- protéger les radios et téléphones au fond du sac ;
- en montagne : s'installer dans un cône de protection dont le rayon est égal à la hauteur du pic qui domine la zone et s'éloigner de la paroi d'un bon mètre ;
- dans une grotte : ne pas se mettre à l'entrée mais au fond et à distance des parois ;
- quand le risque de foudre est élevé : position assise en boule sur un sac ou une corde, se délester du matériel métallique conducteur.
Pour aller plus loin
- Kéraunologie : science de la foudre
- Kéraunopathologie : pathologie liée à la foudre
- La foudre est une décharge électrique entre le nuage et la terre, chacun porteur de charge électrique opposée.
- Le risque de foudroiement est majeur lorsque la distance entre le sol et la base du nuage est faible.
- L'effet de pointe (aiguille rocheuse, homme debout, etc.) multiplie le risque de recevoir la décharge électrique.
- L'augmentation du champ électrique se manifeste par l'apparition de filaments bleus ou violets (feux de St Elme) et la perception de crépitements (dits « les abeilles ») signifiant alors un danger immédiat.
- Le métal (mousquetons, piolet, crampons, etc.) n'attire pas la foudre mais reste un excellent conducteur.
Mécanismes de foudroiement
Direct : la foudre tombe sur la victime et peut se propager d'individu en individu s'ils sont proches les uns des autres (groupe avec foudroiement collectif).
Indirect :
- la foudre passe du point de contact (arbre, paroi rocheuse, etc.) au travers du corps de la victime ;
- indirect par « tension de pas » : un champ électrique se forme dans un rayon de 30 m de l'impact de la foudre. La victime est électrisée par ce champ. Le risque est majoré quand ses pieds sont écartés c'est à dire quand son pas est long (cela explique que l'exposition soit majeure pour les quadrupèdes).
1. Généralités
Chaque année en France plusieurs dizaines d'avalanches avec des personnes emportées ou ensevelies sont recensées.
La victime d'avalanche présente différentes lésions conditionnant son pronostic vital. Les conséquences de l'hypoxie et de l'hypothermie s'ajoutent à celles de ses blessures traumatiques.
Le pronostic est lié à la durée d'ensevelissement. En cas d'ensevelissement total, la survie est estimée à :
- 91% jusqu'à 18 minutes
- 34 % à 35 minutes
La survie au-delà des 35 minutes d'ensevelissement implique la présence de poche d'air et l'absence de lésions traumatiques létales.
L'asphyxie est la cause principale des décès.
2. Mécanismes des lésions
Asphyxie
Plusieurs mécanismes sont possibles :
- Obstruction immédiate des voies aériennes supérieures (VAS) par la neige.
- Inondation pulmonaire par aérosols de neige poudreuse.
- Ensevelissement dans une neige très compacte et pauvre en air.
- Compression du thorax par une neige très compacte.
- Création secondaire d'un masque de glace devant les VAS.
Traumatismes
La victime emportée par l'avalanche est soumise à des forces mécaniques importantes et à des chocs directs :
- dépendants du type de neige (avalanche de neige humide, compacte et lourde, faisant des blocs) ;
- résultants du type de terrain avec à la fois des éléments transportés par l'avalanche (roches, arbres, etc.), à la fois présence d'obstacles (arbres, rochers, barres rocheuses, etc.)
Hypothermie
La victime perd environ de 3 degrés par heure.
L'hypothermie est un facteur aggravant en cas de traumatisme sévère.
En cas d'ensevelissement prolongé, en présence d'une poche d'air, l'hypothermie sévère peut être responsable d'une bradycardie sévère voire d'un arrêt cardiaque.
3. Conduite à tenir
Le principe de secours est de repérer le plus vite possible les ensevelis pour dégager leurs VAS.
Plusieurs techniques de repérage des victimes sont associées pour les rechercher : témoins, indices de surface (sac, bâton, gant, bonnet, etc.), détecteurs de victimes d'avalanches (DVA), chiens, vagues de sondage.
Dès qu'une victime est repérée, son dégagement est entrepris pour libérer au plus tôt ses VAS. Lors du dégagement de la tête de la victime :
- une attention toute particulière doit être portée à la présence ou non d'une poche d'air devant les VAS ;
- relever l'heure de l'ensevelissement et l'heure de dégagement de la tête.
Ces informations importantes permettent à l'équipe médicale de décider de la conduite à tenir.
1Stabiliser le rachis cervical.
2Libérer les voies aériennes supérieures si nécessaire.
3Administrer de l'oxygène si nécessaire (cf. fiche technique M.07).
4Réaliser le bilan des lésions traumatiques et appliquer la conduite à tenir correspondant aux lésions.
5Réchauffer la victime : appliquer la CAT devant une victime en hypothermie.
6Rassurer la victime car il s'agit d'un accident très anxiogène.
La victime est en arrêt cardiaque
1Stabiliser le rachis cervical.
2Appliquer la CAT devant une victime en arrêt cardiaque.
3En parallèle, rechercher des lésions traumatiques.
Une victime ensevelie, en hypothermie sévère, en ACR, avec présence d'une poche à air au dégagement et qui ne présente pas de lésion traumatique létale évidente sera transportée avec massage cardiaque externe continu au centre hospitalier.
Procédure 12.1 : prise en charge d'une victime présentant une compression traumatique de membre

Chapitre 13
Atteintes de la peau
13.1 Les plaies
1. Généralités
Définitions
Risques
2. Éléments de gravité
Mécanisme de formation des plaies
Différents types de plaies et leur profondeur
Localisation des plaies et leurs complications
3. Classification des plaies
Les plaies simples
Les plaies graves
4. Signes spécifiques
5. Conduite à tenir
13.2 Les brûlures
1. Généralités
Définitions
Risques
2. Éléments de gravité
Les causes de brûlures
La profondeur des brûlures
L'étendue des brûlures
Les localisations des brûlures
L'âge et les antécédents
3. Classification des brûlures
Les brûlures simples
Les brûlures graves
4. Signes spécifiques
5. Conduite à tenir
6. Conduite à tenir spécifique face aux brûlures chimiques
1. Généralités
Définitions
La plaie est une interruption de la continuité de la peau, revêtement protecteur du corps, avec une atteinte possible des tissus sous-cutanés. Elle est généralement secondaire à un traumatisme et peut être provoquée :
- de l'extérieur vers l'intérieur, par une coupure, une piqûre, un projectile, un coup, une morsure, un frottement… ;
- de l'intérieur vers l'extérieur, par un os cassé qui perfore la peau (fracture ouverte).
Risques
Suivant son importance et sa localisation, la plaie peut être à l'origine :
- d'une hémorragie ;
- d'une atteinte des structures situées sous la plaie (organes du thorax, de l'abdomen, du crâne, vaisseaux sanguins, nerfs, muscles…) pouvant entraîner une défaillance des fonctions nerveuse, respiratoire ou circulatoire ;
- d'une infection locale, qui peut se généraliser dans un deuxième temps et entraîner une septicémie ;
- de maladies liées à la pénétration de certains germes comme le bacille du tétanos.
Pour le sapeur-pompier, elle présente un risque de contamination par le sang de la victime (hépatites, VIH…).
Le tétanos
Le tétanos est une maladie infectieuse aiguë, grave et souvent mortelle, due à une bactérie (bacille de Nicolaïer). Ces bactéries sont stockées dans des spores (sorte de coque protectrice qui les abrite) qui peuvent survivre des années dans le milieu extérieur. Elles résistent à la chaleur et aux désinfectants. On retrouve ces spores dans les sols, dans la poussière, sur les plantes, sur les objets rouillés, dans les selles animales et dans 10 à 25 % des selles humaines.
Les spores pénètrent dans l'organisme par une plaie et peuvent y survivre des mois voire des années. Si les conditions deviennent favorables, comme dans les plaies infectées, la spore germe et se transforme en bacille sécrétant la toxine responsable de la maladie. Il s'agit d'une neurotoxine qui migre le long des axones des nerfs moteurs, jusqu'à la moelle épinière et le tronc cérébral entraînant des contractures musculaires caractéristiques, des spasmes, des convulsions et en l'absence de traitement, la mort.
À l'échelle mondiale, le tétanos cause environ 500 000 morts par an. La prévention est basée sur un vaccin antitétanique très efficace, sur le lavage de toute plaie et l'administration d'anticorps en cas de plaie à risque. Une fois la maladie installée, le traitement est long et difficile. L'infection n'est pas immunisante, ce qui signifie qu'il est possible d'être infecté plusieurs fois. Si la vaccination est ancienne (au-delà de 20 ans) ou n'a jamais été réalisée, il doit être conseillé à la victime de consulter un médecin.
Les sapeurs-pompiers, de par leur métier, constituent une population à risque, d'où l'intérêt des mesures de protection, d'hygiène et de prévention (vaccinations à jour).
2. Éléments de gravité
Les critères qui permettent d'établir la gravité d'une plaie sont :
- le mécanisme de formation ;
- le type et la profondeur ;
- la localisation et les complications possibles.
C'est le recueil des informations relatives à chacun d'eux qui permet de déterminer si l'on est en présence d'une plaie simple, sérieuse ou grave et d'adapter la conduite à tenir.
Mécanisme de formation des plaies
Une plaie peut être provoquée par :
- un projectile (plaie par balle, criblage sur explosion…) ;
- un outil (disqueuse, tronçonneuse…) ;
- un objet tranchant ou perforant : couteau, cutter… ;
- une morsure. Celle-ci occasionne souvent une lacération et présente un risque infectieux même pour une plaie minime. La conduite à tenir pour ce type de plaie est traitée dans le chapitre 12.3 ;
- un frottement (par chute…) ;
- une fracture ouverte de membre.
Différents types de plaies et leur profondeur
Les plaies peuvent être regroupées en quatre catégories.
L'écorchure
L'écorchure ou éraflure est une plaie superficielle. Son aspect est rouge et suintant, elle peut présenter des incrustations de petits corps étrangers qui risquent d'entraîner des infections secondaires.
Figure 13-1 : écorchure
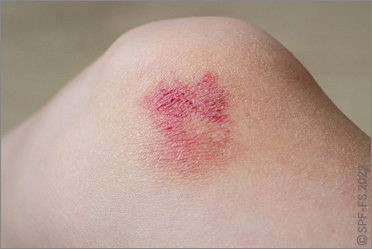
La coupure
La coupure (la plus fréquente) est provoquée par un objet tranchant. Suivant sa localisation et son étendue, elle peut entraîner un saignement pouvant être abondant ou une atteinte d'un organe vital sous-jacent.
Figure 13-2 : coupure
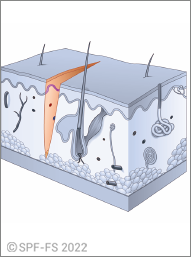
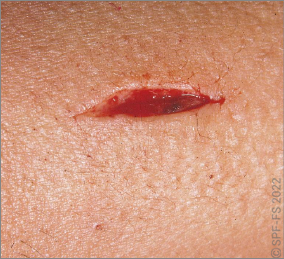
La plaie punctiforme
La plaie punctiforme (en forme de point), provoquée par un objet pointu (clou, couteau, balle de petit calibre…), est extérieurement très minime voire insignifiante. Cela ne doit pas entraîner une sous-estimation de sa gravité car elle peut être très profonde et atteindre des organes vitaux sous-jacents.
Figure 13-3 : plaie punctiforme
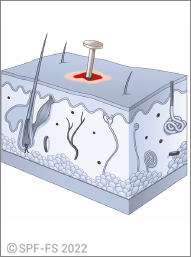
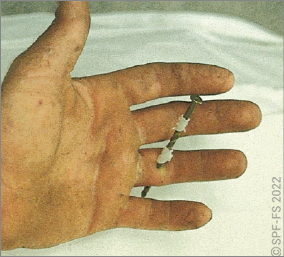
La plaie délabrante
La plaie délabrante, ou lacération, est une déchirure complexe de la peau et souvent des muscles, par arrachement ou écrasement. La plaie est irrégulière avec des lambeaux de peau et de chair.
Figure 13-4 : lacération (coupe de peau)
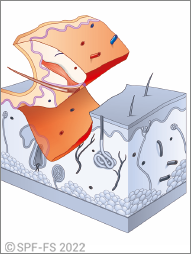
On doit toujours essayer d'évaluer la profondeur d'une plaie, soit :
- directement, en estimant visuellement la distance séparant la surface cutanée du fond de la plaie ;
- indirectement lorsque la lésion a été créée par un objet pénétrant, en évaluant la taille de la partie de l'objet qui a été ou est pénétrante, sans le retirer ni le mobiliser.
Il existe un cas particulier qui n'est pas une plaie à proprement parler, mais qui peut être à l'origine de lésions internes importantes, c'est la contusion. Elle est provoquée par un choc ou un coup et entraîne des lésions ou la rupture des vaisseaux situés immédiatement sous la peau. Il n'y a pas de plaie, mais le sang peut s'échapper dans les tissus sous l'épiderme donnant une coloration violette et un aspect gonflé : l'hématome. Il est parfois très étendu et peut entraîner une détresse circulatoire.
Localisation des plaies et leurs complications
La localisation d'une plaie est susceptible d'entraîner :
- une atteinte vitale :
- plaie du cou, du thorax ou de l'abdomen (le pronostic vital peut être très rapidement engagé),
- plaie artérielle des membres ;
- une atteinte fonctionnelle : plaie de l'œil, de la face, de la main, du pied, d'une articulation qui peut nécessiter une prise en charge dans un service spécialisé ;
- une infection localisée ou généralisée (septicémie) :
- plaie à proximité d'un orifice naturel, et plus particulièrement celles situées à proximité du périnée,
- plaie de la main ou d'une articulation (qui présente un risque particulier en raison de l'extension rapide de l'infection et des séquelles fonctionnelles qu'elle peut entraîner).
3. Classification des plaies
Les plaies simples
Une plaie est considérée comme simple lorsqu'il s'agit d'une écorchure, d'une éraflure ou d'une coupure unique, peu profonde, non hémorragique et qui n'est pas située au niveau d'un orifice naturel ou de l'œil.
Les plaies graves
Une plaie est considérée comme grave du fait entre autres :
- d'une hémorragie associée ;
- d'un mécanisme pénétrant (objet tranchant ou perforant, morsures, projectiles) ;
- de sa localisation : cou, thorax, abdomen, œil, orifices naturels ;
- de son aspect (déchiquetée, écrasement…) ;
- de plaies multiples.
Une plaie par injection de liquide sous pression est toujours une plaie grave.
Toute plaie dont on ne peut apprécier la profondeur doit être considérée comme pénétrante.
4. Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de son entourage :
- le mécanisme ;
- les actions entreprises avant l'arrivée des secours (pose d'un garrot) ;
- une vaccination antitétanique à jour ou non ;
- les antécédents (hémophilie*, VIH…) ;
- les traitements (anticoagulants*…) ;
- les allergies connues, notamment aux antiseptiques et à l'iode.
Rechercher ou apprécier :
- la localisation de la plaie ;
- le type et la profondeur de la plaie ;
- la présence d'un corps étranger ou de débris ;
- l'importance d'un saignement ;
- la douleur ressentie ;
- une détresse circulatoire ;
- une détresse respiratoire.
5. Conduite à tenir
Après avoir identifié la gravité de la plaie, en parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
1Arrêter l'hémorragie éventuelle (cf. chapitre 6.3).
2Mettre la victime en position adaptée.
3Nettoyer la plaie à l'aide de sérum physiologique (ou à l'eau et au savon, avec un dernier temps de rinçage) afin d'éliminer les petits corps étrangers mobiles.
4Protéger la plaie par des compresses stériles maintenues par un bandage, un filet tubulaire ou au moyen d'un pansement individuel stérile, de taille appropriée (cf. fiches techniques S.01 à S.04).
5Ne jamais retirer un corps étranger sauf s'il nuit à la réalisation d'un MCE.
6Contacter la régulation médicale.
7Ne pas mobiliser la partie atteinte.
8Protéger la victime contre le froid, la chaleur et les intempéries.
En présence :
- d'une plaie thoracique : protéger par un pansement non occlusif (risque d'aggravation d'un pneumothorax) (cf. fiche technique S.07) ;
- d'une éviscération : ne pas remettre les organes en place, recouvrir au moyen d'un emballage stérile humidifié avec du sérum physiologique (sauf chez le nouveau-né et le nourrisson où les compresses sont appliquées sans sérum en raison du risque d'hypothermie).
Si la victime présente une plaie à l'œil :
1Allonger à plat dos, tête calée en recommandant au blessé de fermer les deux yeux et de ne pas bouger. Cette position évite une aggravation éventuelle de la lésion oculaire.
2Mettre un pansement sur les deux yeux, pour l'aider à les fermer.
Si un corps étranger se trouve dans la plaie, protéger au mieux à l'aide d'un pansement adapté sans mobiliser l'objet.
Figure 13-5 : positions d'attente adaptées
Plaie du thorax (oxygène si nécessaire)
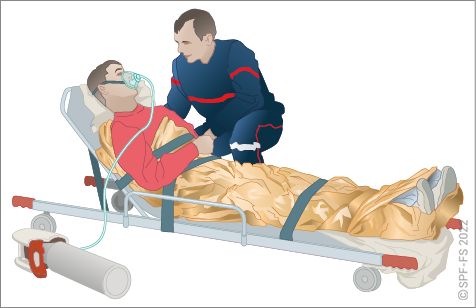
Plaie abdominale (oxygène si nécessaire)
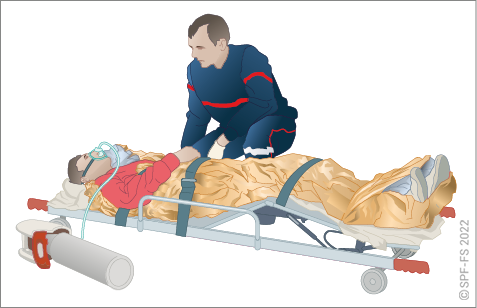
Figure 13-6 : position à adopter en fonction de la localisation de la plaie et de l'état de conscience
|
Inconsciente |
Consciente |
|
|
En règle générale |
cf. paragraphe 4.3.2 « Victime inconsciente qui respire avec notion de traumatisme » |
Allonger ou la mettre dans la position où elle se sent le mieux. |
|
Thorax |
En position demi-assise. |
|
|
Abdomen |
Allonger sur le dos ou sur le côté, cuisses fléchies pour relâcher les muscles de l'abdomen et diminuer la douleur. |
|
|
Œil ou paupières |
Allonger sur le dos, tête calée les deux yeux fermés. |
1. Généralités
Définitions
La brûlure est une lésion qui peut toucher :
- la peau de façon plus ou moins étendue et plus ou moins profonde ;
- les masses musculaires ;
- les voies aériennes ;
- le tube digestif ;
- les yeux.
Risques
Suivant son étendue, sa profondeur, sa localisation et sa cause, la brûlure peut-être à l'origine :
- d'une détresse circulatoire par perte de liquide (plasma) ;
- d'une détresse respiratoire par brûlure des voies aériennes due à l'inhalation de gaz chauds et intoxication par les fumées d'incendie ;
- de douleurs sévères ;
- d'une infection dans les jours qui suivent ;
- de séquelles esthétiques et fonctionnelles nécessitant de nombreuses greffes et des mois d'hospitalisation.
2. Éléments de gravité
Les critères qui permettent d'établir la gravité d'une brûlure sont :
- la cause ;
- la profondeur ;
- l'étendue ;
- la localisation ;
- l'âge de la victime et les antécédents.
C'est le recueil des informations relatives à chacun d'eux qui permet de déterminer si l'on est en présence d'une brûlure simple ou grave et d'adapter la conduite à tenir.
Les causes de brûlures
Une brûlure peut être d'origine :
- thermique (chaleur, froid) ;
- électrique (électrisation ou électrocution, foudre) ;
- chimique (acides, bases) ;
- mécanique (frottements) ;
- radiante ou irradiante (soleil, radioactivité).
Les causes de brûlures
Les brûlures thermiques par la chaleur peuvent être provoquées par des flammes, des liquides, des gaz chauds ou par le contact de corps solides brûlants.
Les brûlures directes par flammes (rayonnement), lors d'un incendie sont en général profondes et s'accompagnent souvent d'une détresse respiratoire due à une brûlure des voies aériennes supérieures ou à une intoxication par les fumées. Elles peuvent présenter un aspect noirâtre quand elles sont recouvertes de suies, ce qui peut amener à en mésestimer la surface et la profondeur.
Les brûlures par eau chaude peuvent présenter un aspect rouge, ce qui peut en faire sous-estimer la profondeur.
Une immersion dans de l'eau chaude engendre une brûlure du troisième degré après :
- 2 minutes à 50 °C ;
- 20 secondes à 55 °C ;
- 5 secondes à 60 °C.
C'est ce qui se passe pour l'enfant mis dans un bain trop chaud, ou qu'on laisse jouer sans surveillance avec les robinets et pour la personne âgée qui ne peut pas se relever.
Les brûlures thermiques par le froid ou gelures sont traitées dans le chapitre 12.1.
Les brûlures chimiques sont une agression de la peau par un produit caustique comme un acide fort ou une base forte. En cas d'ingestion du produit, il peut entraîner une brûlure du tube digestif (cf. chapitre 11.3). La pénétration du produit à travers la peau peut également entraîner une intoxication.
Les brûlures électriques sont consécutives au passage du courant dans le corps et peuvent entraîner des brûlures souvent profondes. Une brûlure électrique peu spectaculaire en apparence, peut entraîner rapidement la mort de la victime par atteinte du cœur ou du cerveau.
Ce type de brûlure est traité dans le chapitre 12.7.
Les brûlures par frottement concernent en particulier les chutes avec glissade en deux roues.
Les brûlures par radiation ou irradiation sont dues à une exposition aux ultra-violets (soleil) mais peuvent également être provoquées par une source radioactive et sont alors particulièrement graves. Ces dernières sont fonction de la dose reçue et peuvent n'apparaître que plusieurs jours après l'exposition.
La profondeur des brûlures
La profondeur d'une brûlure est déterminée par son aspect :
- La brûlure du premier degré est une atteinte superficielle, seul l'épiderme est lésé. Il va se reconstituer naturellement en quelques jours. La peau est rouge, chaude, douloureuse et sèche (coup de soleil). Chez l'adulte ce n'est pas une brûlure grave et elle ne doit pas être comptabilisée dans le calcul de la surface totale brûlée. En revanche une brûlure du premier degré (rougeur) étendue chez l'enfant ou le nourrisson peut avoir des conséquences plus graves et doit nécessiter obligatoirement un avis médical, en particulier si elle s'accompagne d'une hyperthermie*.
- La brûlure du deuxième degré est une atteinte plus profonde de la peau qui touche l'épiderme et une partie du derme. Elle s'accompagne d'une douleur en général intense. Elle est caractérisée par la présence de cloques appelées phlyctènes qui peuvent être :
- uniques ou multiples ;
- plus ou moins étendues ;
- fermées et contenant un liquide clair ;
- rompues avec un aspect rougeâtre et suintant.
- La brûlure du troisième degré est une atteinte très profonde de la peau où toutes les couches sont touchées, ce qui la rend peu douloureuse voire indolore (atteintes des terminaisons nerveuses). L'épiderme et le derme sont détruits. La peau est dure, cartonnée ressemble à de la cire et peut être pâle, presque blanche (les capillaires sanguins sont détruits), brunâtre ou de couleur chamois. Une brûlure du troisième degré ne peut pas cicatriser seule et nécessite une greffe quelle que soit sa superficie.
Dans les brûlures du deuxième et du troisième degré, la peau ne joue plus son rôle de barrière protectrice, ce qui entraîne :
- une fuite de plasma vers l'extérieur et représente un risque de détresse circulatoire à partir d'un certain pourcentage de surface brûlée (environ 20 % chez l'adulte) ;
- un risque infectieux important dans les jours suivants. Il peut être très difficile d'estimer la profondeur de la brûlure au moment de l'intervention et ce n'est que le retard à la cicatrisation qui apportera la preuve de la profondeur réelle.
- La carbonisation est le stade ultime d'atteinte des tissus. La peau et les tissus situés au-dessous sont détruits et ressemblent à du charbon.
Figure 13-7 : les différents degrés de brûlures
Brûlure du premier degré
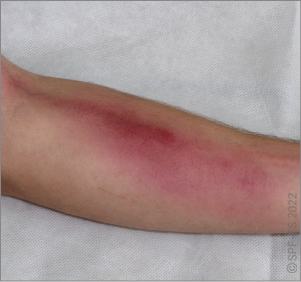
Brûlure du deuxième degré
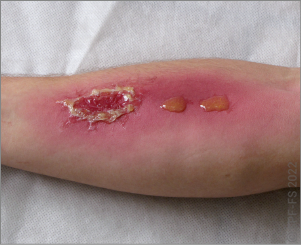
Brûlure du troisième degré
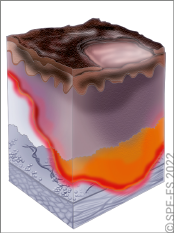
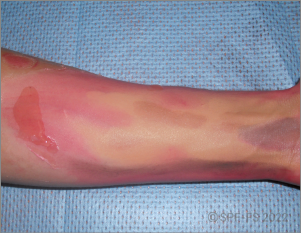
L'étendue des brûlures
L'évaluation de la surface cutanée brûlée est une des pierres angulaires qui permettra de guider la prise en charge. Seules les brûlures des deuxième et troisième degrés comptent pour estimer la surface cutanée brûlée.
L'évaluation à l'aide des tables de Lund et Browder est la méthode de référence pour l'adulte et l'enfant mais peu adaptées en pré-hospitalier.
L'évaluation peut être facilitée par l'utilisation d'une application numérique type E-Burn.
Chez l'adulte, si la victime présente des brûlures étendues, l'évaluation de la surface brûlée, se fait au moyen de la règle des neuf de Wallace (figure 13.11) :
- chaque membre supérieur représente 9 % ;
- chaque membre inférieur représente 18 % ;
- le tronc (thorax et l'abdomen) représente 18 % par face ;
- la tête représente 9 % ;
- les parties génitales représentent 1 %.
La règle des neuf de Wallace a tendance à surestimer la surface cutanée brulée
Cette règle ne s'applique qu'à l'adulte, l'enfant possédant une morphologie différente (par exemple : chez le nourrisson, la tête représente 20 % de la surface du corps).
Pour les brûlures hétérogènes ou de petites tailles, la technique recommandée est celle utilisant la face palmaire (paume et doigts) de la main de la victime, qui est égale à 1 % de la surface totale de la peau, quel que soit l'âge.

Les brûlures étendues altèrent le fonctionnement général de l'organisme. Par conséquent, ces brûlures sont toujours graves en raison de la détresse circulatoire et de l'atteinte globale du corps qu'elles entraînent. Elles nécessitent une prise en charge dans un service spécialisé dans le traitement des brûlés.
Figure 13-11 : règle des neuf de Wallace
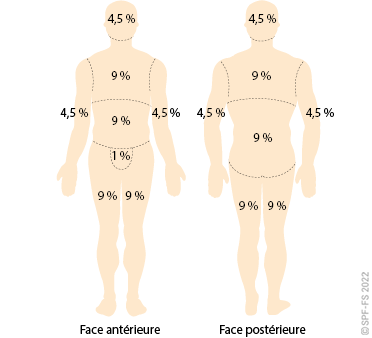
Les localisations des brûlures
La localisation de la brûlure, en particulier celle du second et troisième degré va entraîner des complications plus ou moins précoces. Ce sont les brûlures :
- des voies aériennes, en cas d'incendie. La présence de traces de suies autour des narines et de la bouche, l'apparition d'une toux incessante, de crachats noirâtres ou d'une modification de la voix (rauque) doit faire suspecter ce type de brûlure ;
- du visage et du cou. Les brûlures profondes (souvent par flamme) peuvent rapidement s'accompagner d'une détresse respiratoire, surtout si la brûlure du cou est circulaire. Par ailleurs les cicatrices vont entraîner des problèmes fonctionnels et esthétiques ;
- oculaires souvent d'origine chimique, en particulier par de la soude, qui peut provoquer une destruction de l'œil ;
- des mains ou des plis de flexion, dont les cicatrices entraînent des problèmes fonctionnels par les rétractions tendineuses et le blocage des articulations ;
- à proximité des orifices naturels (périnée…) qui peuvent s'infecter secondairement ;
- circulaires, car la perte d'élasticité de la peau brûlée et l'apparition d'un œdème entraînent un effet garrot sur les muscles, les vaisseaux et les nerfs.
L'âge et les antécédents
- L'âge : à profondeur, à superficie et à localisation égales les brûlures sont plus graves aux âges extrêmes de la vie.
- Les antécédents : un certain nombre de pathologies aggravent le pronostic vital d'un brûlé, en particulier :
- le diabète ;
- le tabagisme ;
- les maladies cardiaques ;
- les maladies qui dépriment le système immunitaire (VIH…) ;
- l'alcoolisme…
3. Classification des brûlures
L'analyse de ces différents critères de gravité par les sapeurs-pompiers permet de classifier la brûlure et d'adapter la conduite à tenir.
Les brûlures simples
Une brûlure est qualifiée de simple lorsqu'il s'agit de rougeurs de la peau chez l'adulte ou d'une cloque dont la surface est inférieure à celle de la moitié de la paume de la main de la victime.
Les brûlures graves
Une brûlure est grave dès lors que l'on est en présence :
- d'une ou plusieurs cloques dont la surface totale est supérieure à celle de la moitié de la paume de la main de la victime ;
- d'une destruction plus profonde (aspect blanchâtre ou noirâtre parfois indolore) associée souvent à des cloques et à une rougeur plus ou moins étendue ;
- d'un aspect circulaire (qui fait le tour du cou ou d'un membre) ;
- d'une brûlure localisée au niveau du visage, du cou, des mains, des articulations ou au voisinage des orifices naturels ;
- d'une rougeur étendue (un coup de soleil généralisé́ par exemple) de la peau chez l'enfant ;
- d'une brûlure d'origine électrique ou radiologique.
Les brûlures de la bouche et du nez font toujours craindre la survenue rapide d'une difficulté́ respiratoire, en particulier si elles sont associées à une raucité́ de la voix.
4. Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de son entourage :
- la cause de la brûlure ;
- le temps écoulé depuis la brûlure ;
- les actions déjà entreprises avant l'arrivée des secours (refroidissement, application de produit…) ;
- les antécédents et les traitements suivis ;
- une vaccination antitétanique à jour ou non.
Rechercher ou apprécier :
- une détresse respiratoire ;
- une détresse circulatoire ;
- la température corporelle ;
- la profondeur de la brûlure ;
- l'étendue de la brûlure ;
- la localisation des atteintes ;
- la douleur ressentie.
En cas de brûlure sur incendie, il convient de rechercher en plus :
- la présence de suies au niveau de la bouche et des voies aériennes ;
- des signes respiratoires tels que des sifflements, une toux, une voix modifiée…
En cas de brûlure par produit chimique, il convient de ne pas exposer les sapeurs-pompiers au produit puis de rechercher en plus :
- la nature du produit ;
- le fiche de données de sécurité (FDS) ;
- la durée de contact ;
- les indications figurant sur l'emballage (réactivité avec l'eau en particulier)
- la procédure de prise en charge spécifique de l'entreprise.
Le cas particulier des brûlures d'origine électrique est traité dans le chapitre 12.7.
5. Conduite à tenir
En parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
1Supprimer la cause de la brûlure.
2Refroidir la brûlure en appliquant le protocole du tableau ci-contre au plus tard 30 minutes après sa survenue :
- d'une compresse hydrogel dans la mesure du possible (cf. fiche technique S.05) ;
- d'eau par ruissellement (sans pression) directement sur la brûlure ou par trempage dans les autres cas (température de l'eau entre 15 et 25 °C) ; le refroidissement d'une brûlure thermique a surtout un effet antidouleur. Avec accord du médecin régulateur, le refroidissement (à visée antidouleur) peut être prolongé le temps du transport (maximum 30 minutes) au moyen d'une compresse hydrogel. Toutefois, il expose au risque d'hypothermie. Le refroidissement est donc interdit si la surface brûlée est trop importante. Il faut toujours refroidir la brûlure et non pas le brûlé.
Le refroidissement des brûlures doit respecter les 2 conditions suivantes :
- la victime n'a pas de détresse circulatoire ;
- la surface cutanée brûlée totale ne doit pas dépasser 10 % chez l'enfant / nourrisson et 20 % chez l'adulte.
3Mettre la victime en position adaptée dans un drap propre :
- celle où elle se sent le mieux en général ;
- en position (demi-)assise en cas de détresse respiratoire, sans trouble de la conscience ;
- allongée lorsque l'étendue des brûlures est importante ;
- selon la procédure définie au paragraphe 4.3.2 Bilan primaire de la victime inconsciente qui respire avec notion de traumatisme, si elle est inconsciente.
4Contacter la régulation médicale.
5Retirer si nécessaire les vêtements qui n'adhèrent pas à la peau.
6Retirer les bijoux, montres, ceintures lorsqu'ils se trouvent au niveau ou à proximité de la zone brûlée.
7Ne pas percer les phlyctènes.
8Protéger la brûlure au moyen d'un champ stérile ou à défaut par du film plastique non adhésif (type alimentaire). La protection de la brûlure a un rôle antalgique important.
9Ne pas mobiliser la partie atteinte.
10Protéger la victime contre le froid, la chaleur et les intempéries au moyen d'un drap.
Dans le cas d'une personne en feu :
1L'empêcher de courir.
2La rouler au sol.
3Abattre les flammes à l'aide :
- d'un vêtement ou d'une couverture ;
- d'un extincteur hydraulique de couleur verte, à l'exception de tout autre ;
- d'une lance en jet diffusé.
Le risque d'hypothermie dans ce cas est considéré comme secondaire par rapport à la gravité de la brûlure au regard de la profondeur et de l'étendue des lésions.
|
Absence de détresse circulatoire, refroidir la brûlure si la surface cutanée brûlée totale est : |
Temps de refroidissement |
|
|
Nourrisson |
< 10 % |
10 minutes minimum, jusqu'à 20 minutes |
|
Enfant |
< 10 % |
|
|
Adulte |
< 20 % |
6. Conduite à tenir spécifique face aux brûlures chimiques
En parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
1Supprimer la cause de la brûlure.
2Ôter ou découper les vêtements et les chaussures imbibés de produits en se protégeant et en veillant à ne pas répandre du produit sur des zones non atteintes.
3Laver abondamment la zone atteinte :
- à l'aide d'un moyen actif de décontamination mis à disposition par l'entreprise ;
- à l'eau, si le produit ne réagit pas de manière violente avec l'eau, le plus tôt possible et pendant 15 à 20 minutes. Dans le cas contraire pratiquer dans un premier temps un tamponnement avec du papier absorbant avant de rincer à l'eau.
4Retirer les bijoux, montres, ceintures de la zone brûlée.
5Contacter la régulation médicale.
6Protéger la victime contre le froid, la chaleur et les intempéries.
7Récupérer le nom chimique et commercial du produit ainsi que la fiche de données de sécurité.
Dans le cas d'une projection dans l'œil, le rincer abondamment et le plus rapidement possible, à l'eau pendant 20 minutes en prenant soin que le liquide ne coule pas sur l'autre œil (tête penchée sur le côté, l'œil blessé dirigé vers le sol). Le lavage peut être effectué pendant le transport à la structure d'accueil afin de ne pas retarder la prise en charge médicale. Si un moyen actif de décontamination est disponible, l'utiliser en priorité.
Précisions sur le traitement des brûlures
Le risque le plus important entraîné par une brûlure, en dehors d'une détresse vitale, est l'infection. Il faut donc travailler le plus proprement possible, malgré des circonstances souvent difficiles (feu avec nombreuses victimes et sauvetages…) en protégeant très rapidement la surface brûlée à l'aide de moyens stériles (compresse hydrogel, pansement stérile…).
Les brûlures thermiques sont particulièrement douloureuses pour la victime. Le refroidissement a surtout un effet antidouleur dans les premières minutes suivant l'exposition.
Les brûlures chimiques sont dues à l'action d'un produit caustique qui agira tant qu'il sera présent. Pour limiter son action, il faut déshabiller la victime si les vêtements sont imprégnés, laver la zone atteinte longuement (20 minutes) afin de diluer et d'éliminer le maximum de produit. À la différence des brûlures thermiques, il n'y a pas de notion de temps écoulé depuis l'exposition car il s'agit d'un lavage et non d'un refroidissement. Cependant, ce lavage doit se faire le plus rapidement possible, avec si possible une température d'eau agréable.
Les brûlures par des bases (soude caustique, ammoniac), sont souvent plus graves qu'avec des acides, en raison de leur capacité à pénétrer plus rapidement et plus profondément dans les tissus que ces derniers. La seule prévention efficace des lésions est la rapidité de l'élimination du produit de la surface de l'organisme.
Chapitre14
Grossesse, accouchement et nouveau-né
14.1 Généralités
14.2 La grossesse et ses pathologies
1. La grossesse normale
2. La grossesse extra-utérine
Généralités
Signes spécifiques
Conduite à tenir
3. Les hémorragies génitales
Généralités
Signes spécifiques
Conduite à tenir
4. Les contractions utérines avant 8 mois
5. L'éclampsie
Généralités
Signes spécifiques
Conduite à tenir
14.3 L'accouchement et ses complications
1. Accouchement inopiné
Définition
2. Causes
3. Risques et conséquences
4. Signes
5. Principe de l'action de secours
14.3 L'accouchement et ses complications
1. L'accouchement normal
Généralités
Signes spécifiques
Conduite à tenir
2. Les accouchements compliqués
L'accouchement par le siège
Les autres présentations
Circulaire du cordon
La procidence du cordon ombilical
Le nouveau-né coiffé
14.4 La prise en charge du nouveau-né à la naissance
1. Le nouveau-né va bien
L'évaluation
Conduite à tenir standard
2. La réanimation du nouveau-né à la naissance
L'évaluation
Conduite à tenir
Procédure 14.1 : prise en charge d'une parturiente
Procédure 14.2 : prise en charge du nouveau-né à la naissance
Les sapeurs-pompiers prennent en charge de nombreuses femmes enceintes. Il peut s'agir de troubles ou de détresses qui ne concernent pas la grossesse mais dont la prise en charge est influencée par celle-ci.
Le plus souvent, c'est l'état de grossesse qui est à l'origine de l'appel, soit pour des signes évoquant une pathologie de la grossesse, soit pour l'accouchement. La plupart du temps, le transport vers la maternité est possible avant l'accouchement.
Mais parfois, la naissance a lieu en pré-hospitalier. Les premiers secours réalisent souvent l'accouchement avant l'arrivée du moyen médicalisé et doivent donc apporter les premiers soins au nouveau-né et à sa mère.
Le cycle de reproduction
Chez la femme
La puberté arrive entre 10 et 14 ans. Elle se manifeste par des transformations physiques (croissance, apparition des poils, développement des seins). C'est le moment où les organes sexuels se modifient et où les cycles menstruels apparaissent avec les premières ovulations. À partir de la puberté et en l'absence de grossesse, chaque ovaire va amener, à chaque cycle, un ovule à maturité, c'est-à-dire prêt à être fécondé.
Le cycle menstruel est l'espace qui sépare les règles. Il dure environ 28 jours. L'ovulation a lieu en moyenne entre le 12e et le 14e jour après le début des dernières règles. S'il n'y a pas eu de fécondation, les nouvelles règles vont apparaître 14 jours après l'ovulation.
À chaque ovulation, les hormones sexuelles préparent l'utérus à recevoir un ovule fécondé. Si c'est le cas, il s'implante dans l'utérus et la grossesse se poursuit ; sinon la couche interne de l'utérus qui était prête pour l'implantation de l'œuf se décolle provoquant l'arrivée des nouvelles règles.
La ménopause est la fin de la période de fertilité, (il n'y a plus de ponte ovulaire) mais pas de l'activité sexuelle. Elle arrive entre 45 et 55 ans. Elle est due à la baisse du taux des hormones sexuelles.
Chez l'homme
Contrairement aux ovules, les spermatozoïdes sont fabriqués en permanence à partir de la puberté.
La puberté masculine apparaît entre 10 et 14 ans. Elle s'accompagne de modifications corporelles : voix, croissance osseuse, pilosité, croissance du pénis et du scrotum et début de production des spermatozoïdes. La fertilité baisse avec l'âge mais, en principe, ne disparaît pas complètement.
1. La grossesse normale
La grossesse débute par la rencontre du spermatozoïde et de l'ovule. Leur fusion va aboutir à la création d'une cellule dont le noyau est composé de la moitié des gènes du père et la moitié des gènes de la mère.
La division rapide de cette cellule va aboutir à la création d'un œuf qui, en 7 jours, va migrer de la trompe vers l'utérus pour s'implanter dans la cavité utérine (la nidation). La survie de cet œuf, qui va former l'embryon puis le fœtus, est associée au développement du placenta et de ses membres.
Figure 14-1 : la fécondation

Figure 14-2 : migration et implantation de l'œuf
L'embryon, descend la trompe vers la cavité utérine qu'il atteint vers le 4e jour. Au 7e jour, la nidation débute.
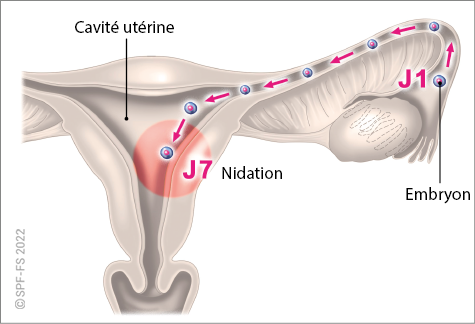
Vers la fin du 4e mois, les mouvements du fœtus sont perçus par la mère. Ils augmenteront en vivacité pendant le reste de la grossesse qui dure théoriquement 9 mois (41 SA).
En pratique il existe deux façons d'évaluer l'âge de la grossesse, en comptant soit :
- le nombre de semaines de grossesse (SG) ;
- le nombre de semaines d'aménorrhée (SA), c'est-à-dire le nombre de semaines depuis le début des dernières règles.
Un accouchement à terme survient après 39 semaines de grossesse ou 41 semaines d'aménorrhée (SA = SG + 2 semaines).
Grossesse et parité
On parle de « parité » pour le nombre d'enfants mis au monde et de « gestité » pour le nombre de grossesses en comptant les interruptions volontaires de grossesse (IVG) et les fausses couches.
Exemple : « 2e pare, 3e geste » signifie : trois grossesses dont deux ont donné naissance à un enfant.
Les grossesses particulières
L'accouchement est considéré comme prématuré s'il survient avant 35 semaines de grossesse (ou 37 semaines d'aménorrhée).
On parle :
- d'extrême prématurité lorsque la naissance a lieu avant 28 semaines SA.
- de grande prématurité lorsque la naissance a lieu entre 28 et 33 semaines SA.
Figure 14-3 : date de grossesse
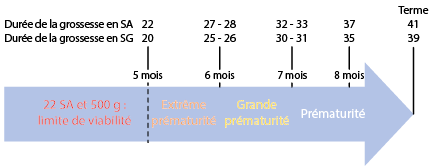
La grossesse gémellaire donne naissance à deux bébés qui pourront être :
- des faux jumeaux (75 % des cas). Cela se produit lorsqu'au moment de l'ovulation, deux ovules émis simultanément sont fécondés par deux spermatozoïdes différents. Les nouveau-nés peuvent être alors de sexes différents.
- des vrais jumeaux (25 % des cas). Dans ce cas, après la fécondation, l'ovule va se diviser en deux et fabriquer deux œufs parfaitement identiques. Les nouveau-nés seront de même sexe, de même groupe sanguin, avec des yeux de la même couleur…
L'alimentation et la protection du fœtus
L'alimentation du fœtus se fait par l'intermédiaire de deux organes essentiels, le placenta et le cordon ombilical. Sa protection est assurée par les membranes (poche des eaux) et le liquide amniotique.
Le placenta est un organe qui se présente, à terme, comme une galette ronde de 30 cm de diamètre. Une face est accrochée à la paroi de la cavité utérine et pénètre la muqueuse. L'autre face est le point de départ du cordon ombilical qui rejoint le fœtus. Le rôle du placenta est de nourrir le fœtus à partir de la circulation sanguine maternelle. Il constitue également une barrière contre la plupart des infections, mais laisse malheureusement passer certains microbes (rubéole, toxoplasmose, virus Zika) susceptibles d'engendrer des malformations gravissimes si l'infection survient vers le 3e ou 4e mois de grossesse. Il laisse également passer l'alcool, la nicotine, certains médicaments et des substances toxiques.
Le placenta sera expulsé avec ses membranes au maximum dans les 30 minutes qui suivent l'accouchement : c'est la « délivrance ». Le placenta expulsé doit être complet. En effet, si une petite partie du placenta reste accrochée à l'utérus, la mère peut présenter, dans les minutes qui suivent, une hémorragie gravissime pouvant mettre en jeu le pronostic vital : c'est l'hémorragie de la délivrance. Ceci explique l'obligation de surveiller pendant deux heures minimum une femme qui vient d'accoucher.
Le cordon ombilical mesure, à terme, environ 50 cm de long. Il relie le placenta à l'ombilic du fœtus et contient deux artères et une veine. Il permet, via le placenta, le transport du sang de la mère vers le fœtus pour son alimentation et du fœtus vers la mère pour l'épuration des déchets. Lors de l'accouchement, il doit être ligaturé et sectionné dès la sortie du bébé. Il se nécrosera et tombera en quelques jours en laissant une cicatrice : l'ombilic ou nombril.
Les membranes entourent complètement le fœtus et rejoignent les bords du placenta. Elles constituent une bulle parfaitement étanche qui isole le fœtus de la cavité utérine évitant ainsi des infections venues de l'extérieur.
Le liquide amniotique où baigne le fœtus pendant toute la grossesse, se trouve dans la bulle constituée par les membranes. Il joue un rôle protecteur d'amortissement des chocs et de maintien de la température du fœtus à 37 °C.
Au moment de l'accouchement, les membranes se rompent, le liquide amniotique s'écoule vers l'extérieur, c'est « la perte des eaux ». Sa quantité, à terme, est de 800 ml à 1200 ml.
Figure 14-4 : insertion normale du placenta
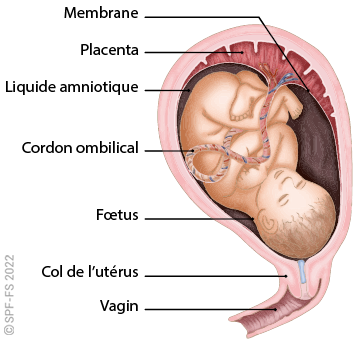
Figure 14-5 : placenta
La loi française et la grossesse
En France, des dispositions légales imposent une déclaration avant la fin du 3e mois, et un suivi de la grossesse. Ce suivi comprend sept visites médicales et un minimum de trois échographies. La recherche d'une rubéole, d'une syphilis et d'une toxoplasmose anciennes (maladie transmise par la viande peu cuite, légumes mal lavés ou par les chats et leurs litières) est obligatoire. En effet, ces infections sont responsables de malformations fœtales. La première visite médicale est souhaitable avant la fin du 2e mois de grossesse et comporte ces recherches ainsi qu'une détermination du groupe sanguin. À chaque visite, un examen général (pesée, recherche de sucre dans les urines, prise de pression artérielle…) et gynécologique (pour déterminer les risques d'accouchement prématuré et évaluer la croissance du fœtus en mesurant la hauteur utérine) est effectué.
Grossesse et aptitude chez les sapeurs-pompiers
L'état de grossesse est une cause d'inaptitude opérationnelle temporaire aux fonctions de sapeur-pompier. La durée de cette inaptitude s'étend de la date à laquelle le sapeur-pompier féminin concerné en a connaissance et au plus tard au jour de la déclaration aux organismes sociaux jusqu'à épuisement des congés légaux.
En conséquence, le sapeur-pompier concerné ne doit pas effectuer pendant cette période de missions opérationnelles.
Pendant la période des congés légaux, le sapeur-pompier est placé en inaptitude temporaire.
Une visite médicale préalable à la reprise de l'activité́ opérationnelle sera effectuée.
2. La grossesse extra-utérine
Généralités
La grossesse extra-utérine (GEU) est une pathologie qui se manifeste avant la fin du 1er trimestre de la grossesse. Elle est consécutive à une nidation et un développement d'un œuf en dehors de la cavité utérine et est incompatible avec la poursuite de la grossesse. Elle présente des risques de complications engageant le pronostic vital maternel.
Figure 14-6 : grossesse extra-utérine
Les différentes localisations de la GEU
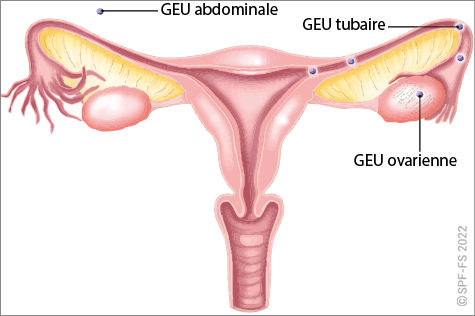
Au cours de la GEU, l'œuf en grossissant va entraîner une rupture des vaisseaux sanguins avoisinants. Le saignement peut être progressif ou massif d'emblée. C'est une hémorragie interne qui est traitée comme une urgence vitale et se manifeste par une douleur abdominale plus ou moins intense accompagnée d'un malaise général plus ou moins grave.
Signes spécifiques
Il y a une forte probabilité que le motif ayant motivé le départ des secours ne soit pas en rapport avec la pathologie. La victime ne sait souvent même pas qu'elle est enceinte. Il conviendra de soupçonner une grossesse extra-utérine chez une femme en âge de procréer, en présence des signes suivants :
- une douleur abdominale au niveau du bas-ventre, plus ou moins intense et diffuse ;
- un malaise dû à la douleur ou à l'hémorragie ;
- plus rarement, de faibles saignements vaginaux.
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- le type, la localisation, l'intensité et la durée de la douleur abdominale ;
- si la femme se sait ou non enceinte ;
- la date des dernières règles et le type de contraception utilisée (ces renseignements doivent être obtenus lors d'un entretien particulier avec la victime, en présence d'un autre membre de l'équipe mais sans la présence de l'entourage, afin de ne pas fausser la réponse) ;
- si une échographie gynécologique a déjà été réalisée, confirmant éventuellement la date de la grossesse et le lieu de l'implantation de l'œuf ;
- si elle a déjà fait une GEU ou si elle est actuellement suivie pour une GEU.
Rechercher ou apprécier :
- les signes d'une détresse circulatoire ;
- la présence d'un saignement vaginal.
Conduite à tenir
En parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
1Allonger la victime sur le dos, jambes fléchies.
2Administrer de l'O2 , par inhalation, si besoin (cf. fiche technique M.07).
3Contacter en urgence la régulation médicale.
4Surveiller attentivement la victime.
3. Les hémorragies génitales
Généralités
Au cours du premier trimestre de la grossesse, les hémorragies génitales peuvent annoncer une fausse couche en cours ou déjà réalisée. En règle générale, ces fausses couches n'engagent pas le pronostic vital de la mère, à condition qu'il n'y ait pas de détresse circulatoire et que l'hypothèse d'une grossesse extra-utérine soit éliminée.
En revanche, lorsqu'elles se produisent au cours du 2e ou 3e trimestre, elles engagent le pronostic du bébé voire de la mère et peuvent être dues à :
- un accouchement possible avant terme ;
- un placenta prævia, c'est-à-dire un placenta qui n'est pas normalement inséré au fond de la cavité utérine. Cela favorise une hémorragie lors du travail. En cas de placenta prævia recouvrant le col, l'accouchement ne peut s'effectuer par voie basse et nécessitera une césarienne ;
- un décollement prématuré d'un placenta normalement inséré qui entraîne la formation d'un hématome plus ou moins important entre le placenta et l'utérus (hématome rétro-placentaire. Il survient le plus souvent au cours du dernier trimestre de la grossesse. Il apparaîtra plus fréquemment dans un contexte vasculaire d'HTA, de tabagisme, de toxicomanie (cocaïne) mais peut être post-traumatique.
Figure 14-7 : placenta prævia recouvrant
Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- le type, la localisation, l'intensité et la durée d'une éventuelle douleur pelvienne ;
- si la femme se sait ou non enceinte ;
- la date des dernières règles ;
- si la grossesse est intra ou extra-utérine ;
- si une échographie gynécologique a déjà été réalisée, montrant une insertion anormalement basse du placenta ou un décollement du placenta.
Rechercher ou apprécier :
- les signes de détresse circulatoire ;
- un saignement vaginal (métrorragie*) dont il conviendra d'apprécier la durée, la couleur (rouge ou noir) et l'abondance (nombre de garnitures périodiques utilisées et présence ou non de caillots).
Conduite à tenir
La conduite à tenir est identique à celle des hémorragies (cf. chapitre 6.3).
En parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
1Contacter en urgence la régulation médicale, en cas de saignement abondant ou de signe de détresse circulatoire, et dès que le saignement survient à partir du 2e trimestre de grossesse.
2Placer des serviettes ou des pansements absorbants entre les cuisses de la victime, avec son accord.
3Transporter à la structure d'accueil, en cas de fausse couche, le produit d'expulsion (premier trimestre de grossesse).
4. Les contractions utérines avant 8 mois
Les contractions utérines avant 8 mois annoncent une possible menace d'accouchement prématuré. Le sapeur-pompier effectuera le même bilan que pour une parturiente et adoptera la conduite à tenir adaptée.
5. L'éclampsie
Généralités
L'éclampsie se manifeste par l'apparition de convulsions chez une femme enceinte épileptique ou non. C'est une complication possible de la pré-éclampsie (hypertension artérielle de la femme enceinte accompagnée, entre autres, de douleurs abdominales à type de barre épigastrique et de la présence de protéines dans les urines). Elle se manifeste au 3e trimestre de la grossesse mais peut également se manifester lors de l'accouchement voire après et menace la vie de la mère et du fœtus.
Toute crise convulsive, même chez une femme épileptique, survenant durant le 3e trimestre de la grossesse doit être considérée comme une éclampsie.
Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- la date des dernières règles ;
- la notion d'une pré-éclampsie connue (hypertension et protéines dans les urines, ou notion d'un retard de croissance intra-utérin) ;
- des signes digestifs :
- douleur abdominale à type de barre épigastrique ;
- des signes neurologiques :
- céphalées*,
- troubles visuels (mouches volantes),
- troubles du comportement (obnubilation, agitation),
- bourdonnements d'oreilles.
Rechercher ou apprécier :
- Des signes circulatoires :
- œdèmes récents des membres inférieurs, du visage ou des mains,
- saignement de nez (épistaxis*),
- augmentation de la pression artérielle au-dessus 140/90 mmHg, qui, au 3e trimestre de la grossesse, est un signe de gravité ;
- des signes gravissimes de la détresse neurologique :
- convulsions,
- coma.
La présence de convulsions ou d'un coma constitue une urgence vitale pour la mère et l'enfant, qui nécessite une prise en charge médicale immédiate et une césarienne en urgence.
Conduite à tenir
En parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
1 Mettre la victime en PLS (cf. fiche technique G.15).
2 de l'O2, par inhalation (cf. fiche technique M.07), si nécessaire.
3Contacter en urgence la régulation médicale.
4Surveiller en permanence les paramètres circulatoires (pouls, pression artérielle…) de la victime.
5Protéger la victime, en cas de nouvelles crises convulsives.
6Anticiper le brancardage de la victime afin qu'il soit le plus rapide possible après médicalisation.
1.L'accouchement inopiné
Définition
L'accouchement inopiné est l'acte de mettre au monde un nouveau-né hors d'une maternité. Il peut survenir avant l'arrivée des secours ou en leur présence.
On appelle parturiente une femme enceinte sur le point d'accoucher. Normalement l'accouchement a lieu à trente-neuf semaines de grossesse soit quarante et une semaines d'aménorrhée (absence de règles).
L'accouchement peut survenir avant, on parle alors d'accouchement prématuré.
L'accouchement se déroule en trois étapes.
-
Le travail
À la fin de la grossesse, l'utérus commence à se contracter, de plus en plus régulièrement et de plus en plus fort. La partie basse de l'utérus commence à s'ouvrir pour pouvoir laisser passer l'enfant. L'ouverture se traduit par la sortie de glaires sanguinolentes puis d'un liquide clair, c'est la rupture de la poche des eaux. Elle correspond à la perte du liquide dans lequel baigne le fœtus. Le liquide qui s'écoule est normalement clair.
Le travail peut durer de plusieurs minutes à plusieurs heures suivant la personne. Il est habituellement plus rapide chez une femme qui a déjà accouché une ou plusieurs fois. -
L'expulsion
L'orifice (col) de l'utérus s'ouvre de plus en plus sous l'effet des contractions. Le fœtus descend vers le vagin, en général la tête la première. Le nouveau-né apparaît alors et progressivement va sortir du corps de la mère. Une fois expulsé, le nouveau-né est toujours relié à la mère par le cordon ombilical. Le nouveau-né peut alors, après section du cordon ombilical, être pris en charge. L'expulsion peut durer plusieurs minutes.
L'enfant se présente normalement la tête en avant (présentation céphalique). Cependant d'autres présentations sont possibles (présentation par le siège ou l'épaule) et sont sources de complications parfois très graves (ralentissement de l'accouchement, impossibilité d'accoucher, procidence du cordon ombilical). -
La délivrance
Il s'agit de la sortie hors de l'utérus du placenta et du reste du cordon ombilical. Elle survient vingt à trente minutes après la sortie du nouveau-né.
2. Causes
Les causes d'accouchement inopiné sont multiples, allant de la grossesse mal ou non suivie, à la multiparité.
3. Risques et conséquences
L'accouchement se déroule normalement sans complications mais il peut parfois entraîner des complications mettant en jeu la vie du fœtus ou de la mère.
4. Signes
Les contractions utérines marquent le début du travail. Elles sont douloureuses mais sont aussi perceptibles en posant doucement la main sur le ventre de la mère. Durant la contraction, celui-ci devient très dur puis se relâche. Peu intenses et espacées au début, elles vont devenir de plus en plus fréquentes, rapprochées et douloureuses.
La rupture de la poche des eaux survient secondairement. Le liquide qui s'écoule est normalement clair. Cette rupture peut survenir alors que la mère ne présente aucune contraction utérine. La rupture de la poche des eaux et l'envie irrépressible que la mère ressent de pousser traduisent généralement un accouchement imminent et le début de la phase d'expulsion. Il en est de même si la tête du nouveau-né apparaît à la vulve.
Vingt à trente minutes après l'expulsion, la mère ressent de nouvelles contractions et l'envie de pousser. Ces contractions se traduisent par une expulsion du placenta et de ses annexes. C'est la délivrance.
5. Principe de l'action de secours
L'action de secours doit permettre :
- de réaliser un bilan, complété par des éléments spécifiques de l'accouchement, pour permettre au médecin d'évaluer l'imminence de l'accouchement et les risques de ce dernier ;
- d'assister la future maman pendant l'accouchement lorsqu'il n'est plus possible de la transporter à l'hôpital ;
- d'assurer une prise en charge et une surveillance attentive de la mère ;
- de prendre en charge un nouveau-né à la naissance.
1. L'accouchement normal
Généralités
Il est préférable que l'accouchement se réalise dans une maternité. Mais il peut se déclencher de manière inopinée à domicile, sur la voie publique ou dans un lieu public…
L'enfant se présente normalement la tête en avant (présentation céphalique). Cependant d'autres présentations sont possibles et sont sources de complications parfois très graves (siège, épaule, procidence du cordon ombilical, cf. partie B).
Les contractions utérines douloureuses marquent probablement le travail. Elles permettent l'ouverture et la dilatation du col de l'utérus. Peu intenses et espacées au début, elles vont devenir de plus en plus fréquentes, rapprochées et douloureuses.
L'envie de pousser (envie d'aller à la selle) marque probablement l'imminence de l'accouchement.
La rupture de la poche des eaux correspond à la perte du liquide amniotique contenu dans la poche qui enveloppe le fœtus. Elle est secondaire à la rupture des membranes qui entourent le fœtus. Le liquide qui s'écoule est normalement clair. Elle peut survenir alors que la mère ne présente aucune contraction utérine. Elle devra alors être hospitalisée et accoucher dans les 24 heures car les membranes ne protègent plus le fœtus, qui risque de s'infecter avec des germes provenant du vagin.
Figure 14-8 : présentation normale du fœtus
Signes spécifiques
Rechercher par l'interrogatoire de la mère, de son entourage en consultant le carnet de maternité et en s'aidant de la fiche spécifique du kit accouchement :
- l'âge de la mère ;
- le nombre de grossesses antérieures (parité) ;
- le terme prévu de la grossesse ou sa durée (en SA) ;
- le nombre de bébés pour la grossesse actuelle (1 : simple, 2 : gémellaire ou 3 et plus : multiple) ;
- l'heure de rupture de la poche des eaux ou non avec, si possible, la couleur du liquide amniotique (clair, vert, sanglant) ;
- le type de présentation : tête, siège… (cf. partie 14.3.2) ;
- le déroulement de la grossesse ;
- le type d'accouchement prévu (voie basse ou césarienne) ;
- les antécédents médicaux : hypertension artérielle, diabète… ;
- les traitements entrepris (médicaments, cerclage du col) ;
- le suivi ou non de la grossesse ;
- la maternité où la patiente doit accoucher ;
- le déroulement des grossesses et des accouchements antérieurs (enfant prématuré, césarienne, avortement tardif).
Rechercher et apprécier :
- la pression artérielle ;
- la fréquence et la durée des contractions utérines en posant doucement la main sur le ventre de la mère. Durant la contraction utérine, celui-ci devient très dur puis se relâche. La durée de la contraction sera chronométrée ;
- la température.
Éviter de demander à la mère si elle a envie de pousser, car une femme en travail a souvent envie de le faire même si l'accouchement n'est pas imminent. Elle doit exprimer spontanément cette envie. On peut, en revanche, lui demander si elle sent le bébé descendre.
Aucun examen gynécologique ne doit être effectué par les sapeurs-pompiers.
En fonction des renseignements fournis par le chef d'agrès, un moyen médicalisé, sera envoyé, si le médecin régulateur juge que l'accouchement est imminent.
Dans le cas contraire, le chef d'agrès précisera le délai nécessaire pour atteindre la structure d'accueil en tenant compte des difficultés de brancardage et de circulation.
Conduite à tenir
Lorsque l'accouchement n'est pas imminent, il convient de :
1Allonger préférentiellement la mère sur le côté gauche. Si elle ne supporte pas cette position, essayer l'installation sur le côté droit. Si on la laisse sur le dos, le fœtus peut comprimer la veine cave inférieure. Le retour du sang vers le cœur diminue, avec le risque d'une chute importante de la pression artérielle de la mère et donc du fœtus.
En cas d'accouchement dans le VSAV, la victime sera installée dans le sens de la route afin de faciliter le travail des sapeurs-pompiers.
2Après transmission du bilan à la régulation médicale, transporter en milieu hospitalier.
Il est souhaitable, en l'absence de complications, que l'accouchement soit réalisé dans l'hôpital ou la clinique où est suivie la mère, sauf en cas d'extrême prématurité, car la maternité doit être spécifiquement équipée pour pouvoir prendre en charge ce type d'enfant. Il en est de même en cas d'hémorragie importante mettant en jeu la vie de la mère.
Les trois types de maternité
Les maternités sont classées selon leurs possibilités techniques de prise en charge de la mère et du nouveau-né.
Maternités de type 1
- Elles ne bénéficient pas de structure de néonatalogie dans l'établissement.
- Elles prennent en charge les grossesses non pathologiques.
- Sinon elles doivent être en relation étroite avec une maternité de niveau 2 ou 3.
Maternités de type 2
- Elles sont situées dans un établissement disposant d'un service de médecine néonatale ou de pédiatrie.
- Elles assurent le suivi des grossesses normales, mais également des grossesses pathologiques et leurs accouchements.
- Elles assurent le transfert immédiat, vers une maternité de type 3, des femmes en couche et des nouveau-nés dont les problèmes dépassent leurs possibilités de soins.
Maternité de type 3
- Elles sont situées dans un établissement (centre hospitalier universitaire ou non) disposant d'une unité de soins intensifs et d'un service de réanimation pédiatrique ou néonatale
- Elles prennent en charge non seulement des grossesses normales, mais également des grossesses pathologiques et tout particulièrement celles où il est prévisible que le nouveau-né doit être transféré vers une structure pédiatrique susceptible d'assurer une surveillance intensive et des soins lourds.
- Elles reçoivent donc les transferts des femmes en couches et des bébés en provenance des maternités de type 1 ou 2. Elles prennent en charge non seulement des grossesses normales, mais également des grossesses pathologiques et tout particulièrement celles où il est prévisible que le nouveau-né doit être transféré vers une structure pédiatrique susceptible d'assurer une surveillance intensive et des soins lourds.
- Elles reçoivent donc les transferts des femmes en couches et des bébés en provenance des maternités de type 1 ou 2.
En cas d'accouchement imminent dont l'urgence ne permet pas de réaliser un bilan complet, contacter immédiatement la régulation médicale pour demander un moyen médicalisé et transmettre au minimum les informations suivantes :
- terme et en particulier s'il s'agit d'un prématuré de plus de 6 semaines d'avance ;
- grossesse compliquée connue (siège, grossesse gémellaire…) ;
- risque infectieux (fièvre maternelle > 38 °C) ;
- couleur du liquide amniotique ;
- saignement vaginal.
Ces informations permettront si nécessaire d'engager un médecin en renfort.
Préparer l'accouchement :
1Préparer l'O2, l'insufflateur manuel pédiatrique.
2Mettre en place le matériel d'aspiration avec une sonde pédiatrique.
3Préparer le kit d'accouchement.
4Mettre des gants à usage unique.
5Maintenir tiède des serviettes de bain propres et sèches (vérifier la température avant de les poser sur l'enfant à cause du risque de brûlure).
6Prévoir le sac DASRI ou une bassine pour recueillir les liquides corporels et le placenta.
7Préparer la mère en l'installant si possible comme indiqué sur le schéma.
8Mettre en place le scope multiparamétrique.
Figure 14-9 : préparation de la mère à l'accouchement
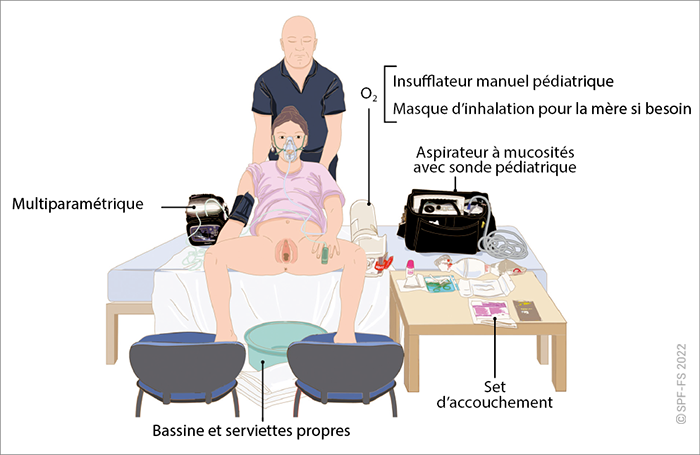
Effectuer l'accouchement :
Si la femme exprime spontanément un besoin irrépressible de pousser ou si le haut du crâne du bébé commence à apparaître à la vulve :
1Lui faire relever les jambes en lui demandant d'attraper ses cuisses avec ses mains.
2Lui demander de pousser vers le bas en retenant sa respiration, si possible au maximum de la contraction utérine.
Figure 14-10 : position de la mère lors de la poussée
3Faire reposer les jambes à la fin de la contraction utérine.
4Recommencer la même manœuvre jusqu'à l'apparition de la moitié de la tête du bébé.
Figure 14-11 : apparition de la tête
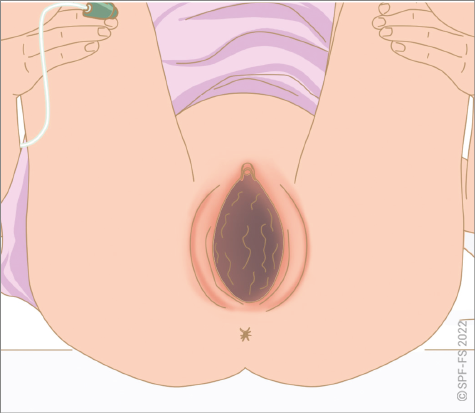
5Faire poursuivre les efforts de poussée jusqu'à expulsion de la tête.
Laisser la tête tourner spontanément d'un quart de tour, à droite ou à gauche.
Les épaules se dégageront l'une après l'autre avant le reste du corps.
Figure 14-12 : rotation de la tête
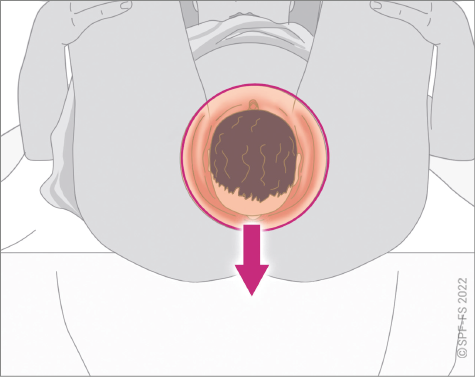
6Accueillir le nouveau-né sur le champ préalablement préparé.
L'accouchement est maintenant terminé. Le nouveau-né, recouvert de liquide amniotique et du sang de la mère, est particulièrement glissant et doit être maintenu fermement.
La majorité des accouchements ne nécessitent aucune manœuvre d'aide. Il conviendra pour l'équipier de soutenir le nouveau-né pour les différentes étapes de l'expulsion.
Figure 14-13 : accueil du nouveau-né

7Noter l'heure de naissance.
8Prendre en charge le nouveau-né (cf. chapitre 14.4).
9Surveiller la mère.
10Surveiller la délivrance : c'est l'expulsion du placenta et de ses membranes hors des voies génitales. Elle se produit généralement au moment où des contractions utérines réapparaissent. Elle doit survenir dans un délai de 30 minutes maximum après l'accouchement. Il est préférable qu'elle se fasse à la maternité.
Si toutefois le processus est enclenché, laisser sortir le placenta sans tirer dessus ni sur le cordon ombilical. Une fois expulsé, il faut le conserver dans le sac jaune DASRI prévu à cet effet pour que le médecin vérifie son intégrité.
11Remplir une fiche bilan pour la mère et une pour l'enfant.
Figure 14-14 : expulsion du placenta

Après l'accouchement, la mère doit être surveillée attentivement. En effet, une hémorragie secondaire gravissime peut survenir après la délivrance, souvent due à la présence d'un petit fragment de placenta ou de membrane resté accroché à la paroi de l'utérus, soit à une hypotonie* utérine. C'est l'hémorragie de la délivrance (sang perdu > 500 ml). Si elle survient, il importe de mettre de l'oxygène, et de masser fermement le ventre de la parturiente, an niveau de l'ombilic, jusqu'à la prise en charge médicale.
2. Les accouchements compliqués
Il existe différents types d'accouchement compliqués, dont les plus courants sont décrits ci-dessous.
Lorsque le chef d'agrès est confronté à une telle situation, il devra impérativement le signaler à la régulation médicale.
L'accouchement par le siège
Dans l'accouchement par le siège, l'enfant se présente soit par les pieds (siège complet) soit par les fesses (siège décomplété).
L'action des secours visera simplement à soutenir le nouveau-né durant sa présentation et faire en sorte que son dos reste bien orienté vers le haut.
Figure 14-15 : présentation en siège décomplété
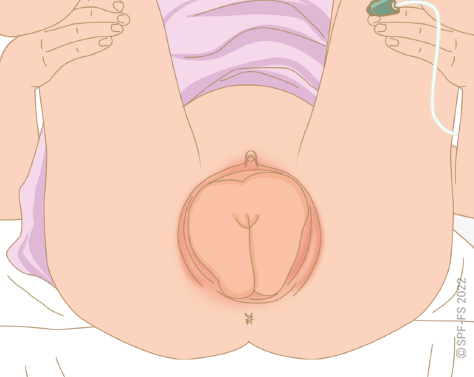
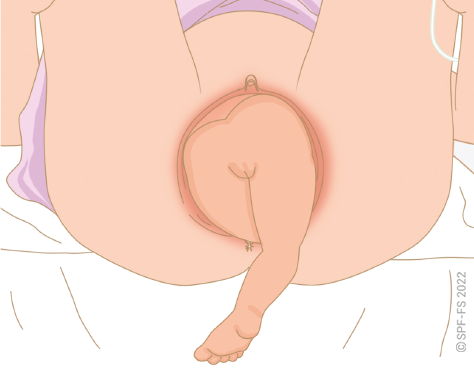
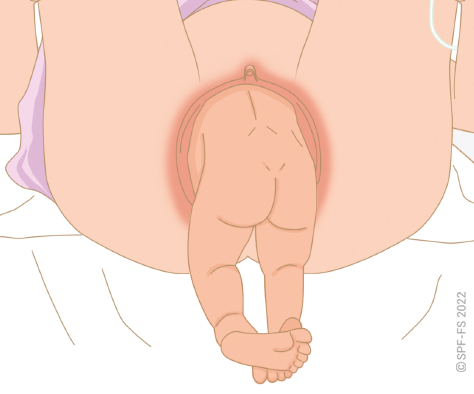
Figure 14-16 : présentation en siège complété
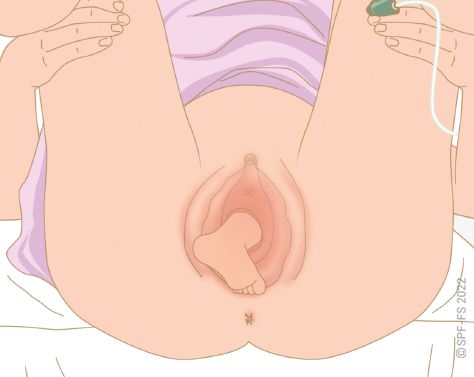
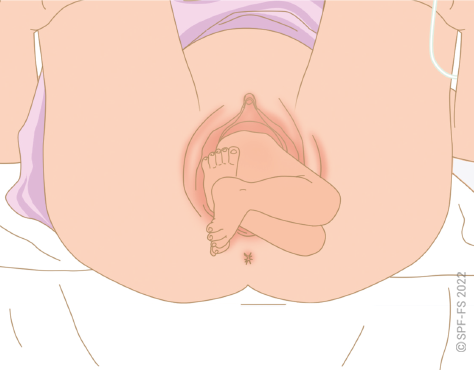
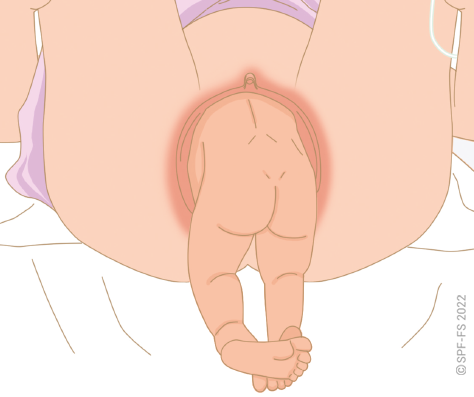
Les autres présentations
Le nouveau-né peut se présenter suivant d'autres positions qui vont poser des problèmes pour sa sortie. Il peut se présenter par exemple la face en avant, mais l'une des plus dramatiques est la présentation transverse où le bras sort le premier. Malheureusement, à ce stade les sapeurs-pompiers ne peuvent rien faire. Hors d'un milieu hospitalier, la vie du bébé est compromise. Il faut alors transporter la mère en urgence vers une maternité prévenue de l'arrivée du VSAV.
Figure 14-17 : présentation transverse
Accouchement par voie basse impossible
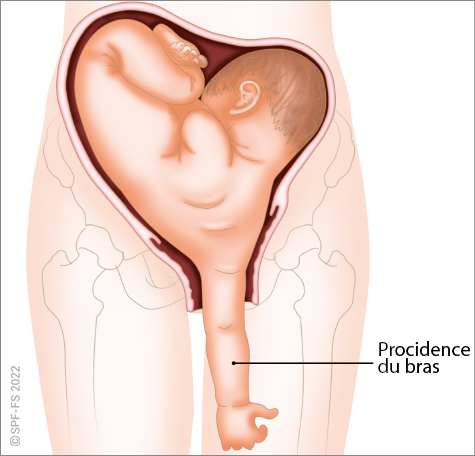
Circulaire du cordon
Avant l'accouchement, le cordon ombilical est relié d'une part au placenta toujours en place dans l'utérus, et d'autre part à l'ombilic du fœtus. Il arrive parfois qu'il fasse un ou plusieurs tours autour du cou de l'enfant : c'est la circulaire du cordon ombilical. Il peut être lâche ou serré.
Lorsque l'on aperçoit le cordon ombilical autour du cou du nouveau-né, il est nécessaire de :
- maintenir la tête, sans chercher à la refouler, pour éviter cette tension extrême ;
- dégager le cordon en le faisant glisser au-dessus de la tête.
Figure 14-18 : dégagement d'une circulaire lâche
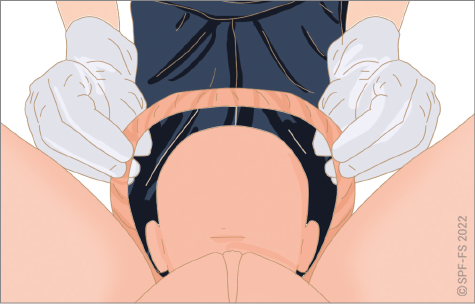
En cas d'impossibilité du fait d'une circulaire du cordon trop serrée :
- poser deux clamps en deux endroits séparés de 2 à 3 cm, directement au niveau du cou de l'enfant ;
- couper prudemment le cordon au milieu.
La sortie du nouveau-né peut-être très rapide (« effet bouchon de champagne »).
Figure 14-19 : dégagement d'une circulaire serrée par section du cordon
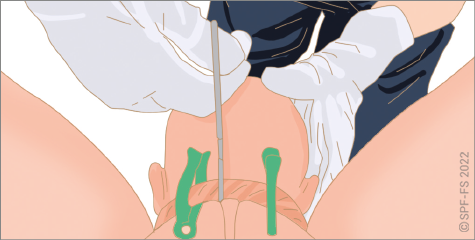
Procidence du cordon ombilical
Il s'agit de la chute du cordon ombilical en avant de la présentation fœtale après rupture spontanée ou artificielle de la poche des eaux. L'accouchement devient alors une extrême urgence et se fait le plus souvent par césarienne. En effet, le fœtus se trouve en hypoxie* du fait de la compression du cordon entre les parois osseuses du bassin et le fœtus. Les lésions cérébrales surviennent en général au bout de dix minutes. La procidence se voit aussi bien pour une présentation céphalique, un siège ou une présentation transverse.
Cet accident est rare (fréquence de 0,4 à 0,6 % des accouchements) et grave car le taux de mortalité fœtale est de 10 à 20 %.
Les facteurs de risques sont principalement la multiparité, les bassins rétrécis, l'hydramnios (excès de liquide amniotique), les grossesses gémellaires, les fœtus de petit poids, les placentas prævia et la rupture trop brutale de la poche des eaux.
Normalement, le diagnostic ne peut être posé que lors du toucher vaginal par le médecin qui sent au bout de ses doigts un cordon pulsatile. Dans certains cas, les sapeurs-pompiers pourront se trouver face à cette situation avec le cordon extériorisé à la vulve ou entre les deux cuisses.
Les gestes initiaux nécessitent d'oxygéner la patiente et de l'allonger sur le côté, jambes surélevées. Il faut alors transporter la mère vers une maternité prévenue de l'arrivée du VSAV. Une césarienne sera réalisée au plus vite.
Le nouveau-né coiffé
Il s'agit d'un nouveau-né qui vient au monde avec une poche des eaux intacte c'est-à-dire une poche qui ne s'est pas rompue pendant le travail ou l'expulsion. La coiffe est sans danger pour le nouveau-né et peut être facilement percée manuellement afin de dégager le nouveau-né.
Figure 14-20 : Percée manuelle de la poche des eaux
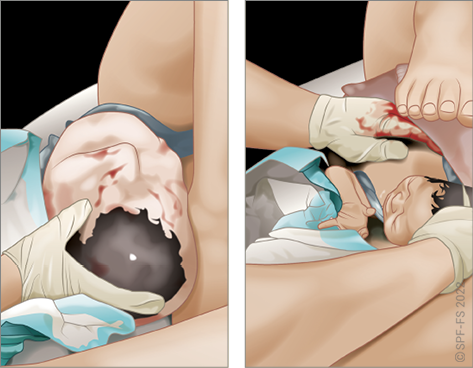
Dès que le bébé est né :
- demander à un équipier de noter l'heure précise (T = 0) ;
- réaliser une évaluation visuelle et quasiment instantanée du nouveau-né en appréciant :
- sa respiration ;
- son cri ;
- son tonus (mouvements spontanés des membres).
- adapter la conduite à tenir en fonction de cette première évaluation.
Il est important de noter l'heure précise, à la fois pour un problème d'état civil, mais aussi pour minuter les différentes étapes de la conduite à tenir.
1. Le nouveau-né va bien
L'évaluation
L'évaluation du nouveau-né montre :
- un cri vigoureux ;
- une respiration ample, sans blocage ni pause ;
- un tonus vif.
La SpO2 normale du nouveau-né est de 70 % à la 3e minute, 80 % à la 5e minute et 90 % à la 10e minute. Ceci explique la cyanose initiale qui régresse progressivement.
Cet examen montre un nouveau-né en bonne santé.
Conduite à tenir standard
1Poser le nouveau-né sur le ventre de sa mère et sur le côté, peau contre peau, la tête bien dégagée, le temps de réaliser les soins (cordon non clampé, éviter des différences importantes de hauteur entre la mère et le nouveau-né).
Figure 14-21 : soins au nouveau-né
2Sécher par tamponnement la peau du nouveau-né, à l'aide d'une serviette propre sèche et tiède qui ne risque pas de le brûler puis procéder à l'évaluation.
3Mettre une paire de gants à usage unique.
4Clamper le cordon ombilical (cf. fiche technique M.24) rapidement, 1 minute après l'accouchement. Si l'accouchement a eu lieu avant l'arrivée des secours, clamper immédiatement le cordon.
Figure 14-22 : mise en place de clamps
5Couvrir le nouveau-né et la mère.
6Couvrir la tête du nouveau-né avec le bonnet en jersey.
7Envelopper le nouveau-né et le couvrir par une couverture de survie. La prévention de l'hypothermie est fondamentale chez le nouveau-né.
8Reposer le nouveau-né sur le ventre de sa mère, sur le côté.
Figure 14-23 : le « peau à peau »
9Dès le cordon ombilical est sectionné par l'équipe médicale, placer le nouveau-né dans le sac en polyéthylène.
10Surveiller le nouveau-né et sa mère.
Figure 14-24 : le « peau à peau »
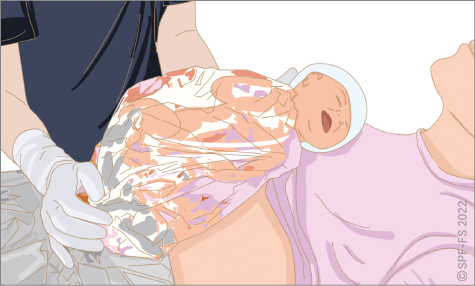
2. La réanimation du nouveau-né à la naissance
L'évaluation
L'évaluation du nouveau-né montre :
- une absence totale de cri ou un geignement (l'enfant ne crie pas mais émet une plainte à chaque mouvement respiratoire) ;
- une respiration inefficace : superficielle, irrégulière bruyante avec tirage, des apnées ou des gasps ;
- un tonus faible ou absent.
Le chef d'agrès fait mesurer la fréquence cardiaque et la SpO2 sur la main droite (capteur sparadrap pédiatrique).
En outre, le nouveau-né peut présenter une pâleur extrême qui doit inquiéter les sapeurs-pompiers et être indiquée en priorité lors de la transmission du bilan.
Conduite à tenir
Les premiers gestes décrits ci-dessous, doivent être effectués très rapidement mais sans affolement. Cela impose obligatoirement une prise en charge par trois sapeurs-pompiers au minimum. Ces gestes permettent souvent une amélioration de l'état du nouveau-né et en particulier la mise en route de la respiration, sans avoir à réaliser le MCE. Les étapes doivent être respectées pour « animer » le nouveau-né :
1Poser le nouveau-né sur le ventre de sa mère et sur le côté, peau contre peau, la tête bien dégagée, le temps de réaliser les soins.
2Sécher par tamponnement la peau du bébé, à l'aide d'une serviette propre sèche et tiède qui ne risque pas de brûler le bébé et procéder à l'évaluation.
3Stimuler le nouveau-né en conservant le plus possible sa tête en position neutre en frictionnant doucement le dos.
Figure 14-25 : stimulation par friction du dos
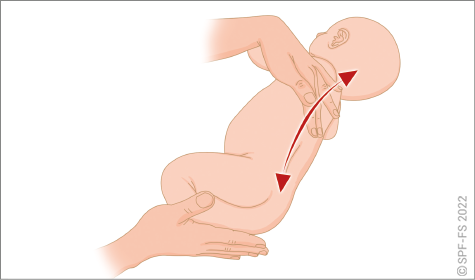
4Si le nouveau-né reste critique, clamper et sectionner le cordon ombilical (cf. fiche technique M.24).
5Installer le nouveau-né sur un plan dur recouvert d'une serviette en prévention de l'hypothermie par conduction.
6Libérer les voies aériennes supérieures :
- mettre la tête en position neutre (position pouvant être améliorée par la mise en place d'un coussin de rembourrage sous les épaules) ;
- aspirer prudemment et brièvement le nouveau-né en cas d'encombrement (ronflements, présence de liquide dans la bouche) (cf. fiche technique M.04).
Figure 14-26 : position neutre chez le nouveau-né
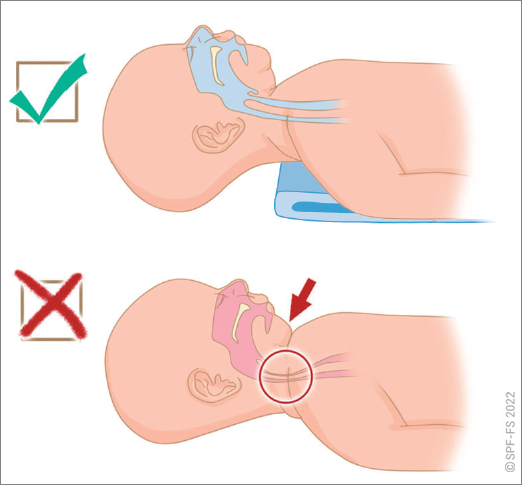
7Une fois tous ces gestes réalisés, effectuer à nouveau une évaluation du nouveau-né, comprenant notamment la mesure de la fréquence cardiaque par le scope multiparamétrique.
- Son état s'améliore : la respiration devient plus régulière, le cri devient plus vif, il est plus tonique : reprendre la conduite à tenir standard avec une surveillance constante.
- Son état reste identique ou se dégrade :
8Si le nouveau-né reste atone, bradycarde (fréquence cardiaque mesurée entre 60 et 100 pulsations par minute), effectuer des insufflations d'air à une fréquence approchant les 40 insufflations/min pendant 1 minute (les cinq premières insufflations doivent être réalisées lentement et prudemment sans nécessairement chercher à obtenir un soulèvement du thorax) (cf. fiche technique M.08).
9Après 1 minute de ventilation efficace, regarder la fréquence circulatoire sur le scope multiparamétrique :
- si la fréquence cardiaque est comprise entre 60 et 100/min, poursuivre les insufflations à l'air ;
- si la fréquence cardiaque est inférieure à 60/min le nouveau-né est considéré comme étant en arrêt cardiaque. Débuter la RCP avec :
- un rythme de 3 compressions thoraciques et 1 insufflation avec un apport d'oxygène complémentaire à 15 l/min.
- un MCE à une fréquence de 120/min (cf. fiche technique G.13).
10Réaliser une évaluation du nouveau-né toutes les 30 secondes :
- si la ventilation devient efficace, que le cri apparaît ou devient plus vif et que le nouveau-né est plus tonique et rosit, reprendre la conduite à tenir standard en effectuant une surveillance constante. Lutter activement contre l'hypothermie ;
- dans le cas contraire, prendre une fréquence circulatoire et adapter la conduite à tenir.
Simultanément, recontacter la régulation médicale en précisant qu'il s'agit d'un nouveau-né en détresse respiratoire ou en arrêt cardiaque.
Procédure 14.1 : prise en charge d'une parturiente
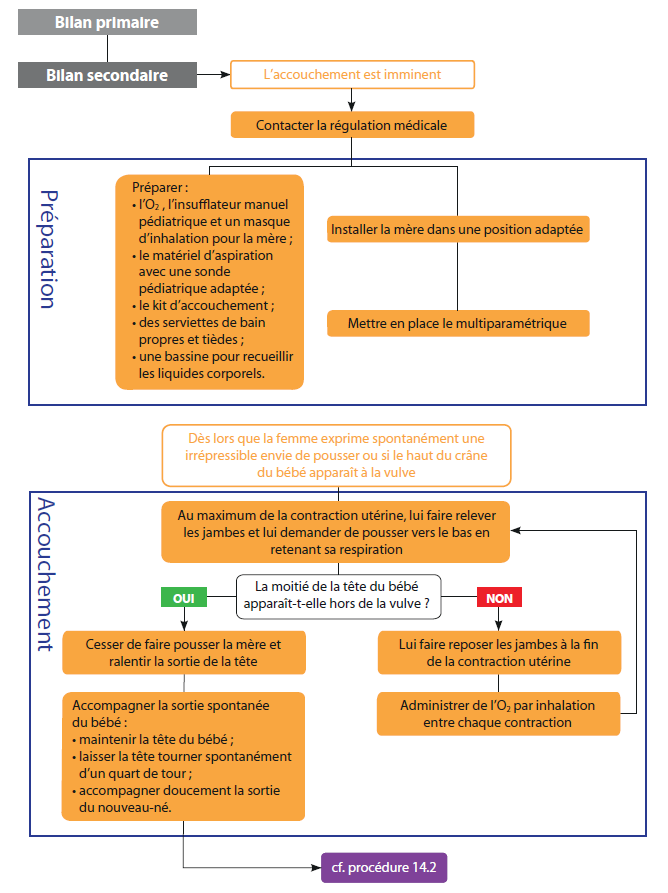
Procédure 14.2 : prise en charge du nouveau-né à la naissance

Chapitre 15
Traumatologie
15.1 Généralités
15.2 Les traumatismes des membres
1. Les entorses
Généralités
Signes spécifiques
Conduite à tenir
2. Les luxations
Généralités
Signes spécifiques
Conduite à tenir
3. Les fractures
Généralités
Signes spécifiques
Conduite à tenir
Cas particuliers
15.3 Les traumatismes de la tête
1. Les traumatismes cranio-cérébraux
Généralités
Signes spécifiques
Conduite à tenir
2. Les traumatismes maxillo-faciaux
Généralités
Signes spécifiques
Conduite à tenir
Cas particulier
15.4 Les traumatismes du rachis
1. Généralités
2. Signes spécifiques
3. Conduite à tenir
Cas particuliers
15.5 Les traumatismes thoraciques
1. Généralités
2. Signes spécifiques
3. Conduite à tenir
15.6 Les traumatismes abdominaux
1. Généralités
2. Signes spécifiques
3. Conduite à tenir
15.7 Les traumatismes du bassin
1. Généralités
2. Risques et conséquences
3. Signes spécifiques
4. Conduite à tenir
15.8 Le traumatisé sévère
1. Généralités
2. Signes spécifiques
3. Conduite à tenir
15.9 L'amputation
1. Généralités
2. Signes spécifiques
3. Conduite à tenir
Procédure 15.1 : prise en charge d'une victime traumatisée du rachis
Procédure 15.2 : traumatisme contondant
La traumatologie est l'étude des atteintes physiques de l'organisme résultant d'une action extérieure violente et soudaine.
Elle concerne principalement :
- le squelette, les muscles et les articulations. La fracture de certains os peut entraîner une hémorragie importante (fémur, bassin) ;
- les viscères, qui peuvent être lésés par un traumatisme direct, par la fracture des os qui les protègent (crâne : cerveau, côtes : poumons et cœur, bassin : vessie), par une décélération brutale: les mouvements de va-et-vient rapides violents entraînant un cisaillement des organes et un arrachement des vaisseaux ;
- la peau (cf. chapitre 13).
Le mécanisme d'un traumatisme peut être :
- pénétrant : il est dû à une plaie par arme blanche, par arme à feu, suite à un empalement ou par criblage. Les organes sont directement lésés sur la trajectoire de l'objet vulnérant et la gravité dépend des structures atteintes (cœur, gros vaisseaux…) ;
- contondant : il est dû à un choc sans pénétration (traumatisme fermé). Ce type de traumatisme peut entraîner des lésions par :
- compression : écrasement d'un organe entraînant des lésions suite à une hyperpression (AVP, mouvement de foule…),
- arrachement : rupture du point d'attache d'un organe lors d'un accident à forte cinétique (AVP, chute de grande hauteur…).
Dans certaines situations, les deux mécanismes sont associés.
Les causes et les mécanismes ayant entraîné des lésions doivent être recherchés par les sapeurs-pompiers car ils sont déterminants pour apprécier la gravité potentielle d'une victime. Les blessures provoquées par des armes à feu ou des armes blanches entraînent la plupart du temps des lésions importantes.
Certaines lésions des os et des articulations sont évidentes : fracture déplacée, fracture ouverte, luxation. D'autres n'apparaîtront que lors d'un examen médical et radiographique.
Figure 15-1 : les différents types de traumatismes
Traumatisme pénétrant
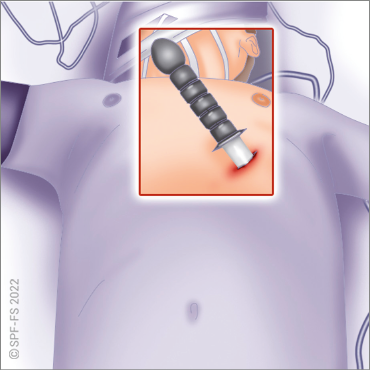
Traumatisme contondant par compression
Traumatisme contondant par arrachement
1. Les entorses
Généralités
Les entorses correspondent à une lésion traumatique d'une articulation, avec élongation, déchirure ou arrachement d'un ou de plusieurs ligaments. Toutefois, les surfaces articulaires sont toujours au contact l'une de l'autre. Elles surviennent, le plus souvent, après le mouvement forcé d'une articulation en flexion, en extension ou en rotation lors d'accidents de sport, de loisirs ou du travail, par exemple.
On distingue deux types d'entorses :
- l'entorse simple qui correspond à un étirement modéré des ligaments ;
- l'entorse grave qui correspond à une rupture partielle ou totale des ligaments, voire à un arrachement osseux.
Toutes les articulations peuvent être touchées. Les plus fréquentes sont celles de la cheville, du genou, du poignet et du pouce.
Figure 15-2 : les différents types d'entorses
Entorse simple avec étirement modéré des ligaments
Entorse grave avec rupture totale des ligaments
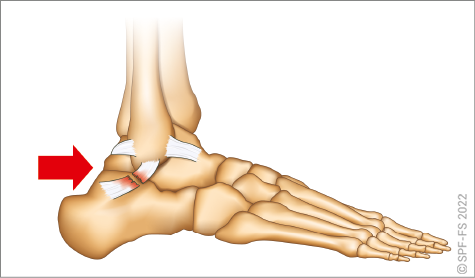
Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de son entourage :
- les circonstances du traumatisme : type d'activité pratiquée… ;
- le mécanisme du traumatisme : en flexion, extension ou torsion ;
- une notion de craquement ;
- une douleur dite « en trois temps » :
- une douleur vive, syncopale au moment de l'accident,
- une atténuation, voire une disparition dans les minutes qui suivent,
- une douleur lancinante, en retour dans les heures qui suivent,
- une impotence fonctionnelle immédiate (impossibilité de se servir de l'articulation).
Rechercher ou apprécier :
- une déformation, un gonflement au niveau de l'articulation ;
- parfois un hématome, ce qui traduit une entorse grave ;
- une impossibilité de bouger l'articulation ;
- une douleur augmentée à la palpation douce du ligament ;
- d'autres lésions associées, notamment vasculo-nerveuses.
Conduite à tenir
En parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
1Immobiliser l'articulation (une fois en place, l'immobilisation ne doit pas augmenter la douleur de la victime) (cf. fiches techniques I.08 à I.11).
2Lutter contre l'œdème et la douleur en surélevant le membre et en appliquant, si possible du froid (poche de froid ou glaçons enveloppés dans un sac... sans contact direct avec la peau) (cf. fiche technique S.08).
3Rechercher d'autres lésions en fonction du mécanisme de l'accident.
4Protéger la victime contre le froid ou les intempéries.
5Ne jamais faire prendre appui sur un membre traumatisé (brancardage, chaise ou aide à la marche).
2. Les luxations
Généralités
Les luxations correspondent à une lésion traumatique d'une articulation avec perte complète et permanente des rapports articulaires normaux. L'articulation est déboîtée.
Faisant suite à un traumatisme direct ou indirect, elles sont généralement dues à des accidents de circulation, des chutes fortuites, des accidents de sport, de loisirs ou du travail.
Lors d'une luxation, l'articulation est déboîtée avec un étirement des ligaments qui l'entourent et la maintiennent. Une luxation peut être compliquée lorsqu'elle s'accompagne d'une déchirure des ligaments et, parfois, d'une facture, d'une atteinte des nerfs ou des vaisseaux.
Toutes les articulations peuvent être touchées. Les plus fréquemment atteintes sont l'épaule, le coude, les doigts, la rotule. Il est pratiquement impossible d'évaluer, sur le terrain, les lésions causées par une luxation. Seul le médecin peut en faire le diagnostic et pratiquer le geste de réduction.
Figure 15-3 : luxation
Épaule normale / Épaule luxée
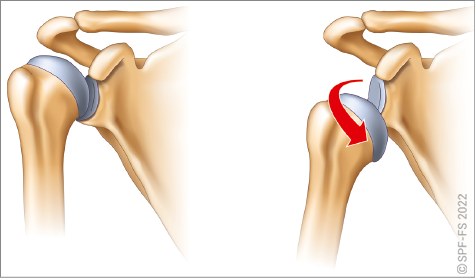
Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de son entourage :
- les circonstances du traumatisme : type d'activité pratiquée… ;
- le mécanisme du traumatisme : par choc direct ou indirect, par torsion ;
- une notion de craquement ;
- une douleur violente.
Rechercher ou apprécier :
- une déformation, un gonflement : au niveau de l'épaule, le bras peut se trouver en position élevée, latéralement et perpendiculairement au corps, sans pouvoir être rapproché du corps (abduction irréductible) ;
- une impotence fonctionnelle du membre avec impossibilité pour la victime de mobiliser l'articulation en cause ;
- parfois un hématome ;
- avant l'immobilisation :
- une atteinte vasculaire artérielle en :
- recherchant un pouls radial pour les atteintes des membres supérieurs,
- évaluant la température de la main ou du pied (en comparant toujours avec l'autre main ou l'autre pied),
- observant la pâleur d'une main ou d'un pied par rapport à l'autre,
- évaluant le temps de recoloration cutanée ;
- une atteinte nerveuse, en appréciant la sensibilité et la motricité au niveau de la main ou du pied ;
- d'autres lésions associées.
- une atteinte vasculaire artérielle en :
Conduite à tenir
En parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
1Immobiliser le membre dans la position où il se trouve (cf. fiches techniques I.08 à I.11). Si le bras est écarté de l'épaule (abduction irréductible), il ne faut jamais essayer de le rapprocher de force pour l'immobiliser, sous peine de créer des lésions nerveuses irréversibles et des douleurs importantes. La victime devra être transportée à la structure d'accueil, le bras immobilisé, ou tout au moins soutenu, dans cette position.
2Contrôler à nouveau l'état vasculaire artériel et nerveux de la main ou du pied après l'immobilisation.
3Protéger la victime contre le froid ou les intempéries.
4Ne jamais tenter de réduire une luxation sur le terrain car le risque de créer des lésions est important.
5Contacter la régulation médicale et demander un moyen médical en cas de difficultés de mobilisation de la victime (luxation du genou avec déformation importante…) ou de douleur très intense ou d'existence d'un déficit vasculo-nerveux.
3. Les fractures
Généralités
Les fractures sont une rupture totale ou partielle d'un os, provoquées, le plus souvent, par une action brusque et violente.
Les atteintes traumatiques des os résultent d'un choc, d'une chute ou d'un faux mouvement à la suite d'accidents de la circulation, d'activités sportives, d'accidents du travail, de loisir mais aussi de violences. Elles peuvent également être dues à des blessures par arme à feu.
Chez l'enfant, les fractures sont plus fréquentes que les entorses et souvent incomplètes car les ligaments sont plus solides que la partie en croissance de l'os.
Trois types de mécanismes sont à l'origine d'une fracture :
- mécanisme direct à la suite d'un coup violent ; La lésion siège directement au niveau de l'impact sur l'os (par exemple : la fracture du tibia et de la fibula (péroné) chez un piéton heurté par une voiture est la conséquence de l'impact direct du pare-chocs sur la jambe).S'il s'agit d'une blessure par arme à feu, les dégâts osseux et musculaires peuvent être très délabrants en fonction du trajet, du calibre et de la distance de tir. Il existe souvent des lésions vasculaires et nerveuses. Parfois, l'orifice d'entrée est minime et extérieurement peu hémorragique, mais n'est pas forcément le reflet des lésions internes. Il convient de rechercher systématiquement un orifice d'entrée et un orifice de sortie éventuel.
- mécanisme indirect par transmission de la force du choc ; La lésion siège à distance du point d'application de la force (par exemple : une personne chute sur la paume de la main et se casse le poignet).
- mécanisme par torsion. La lésion est provoquée par une torsion du membre qui va entraîner une fracture de l'os (par exemple : un skieur chute, le pied reste solidaire du ski, la torsion entraîne une fracture des os de la jambe).
Une fracture est favorisée par la violence du traumatisme. Ce sont des traumatismes à haute énergie cinétique qui vont entraîner des lésions graves (haute vitesse, choc violent, victime éjectée, blessures par arme à feu). Parfois, chez des patients ayant une fragilité osseuse particulière (ostéoporose, tumeur osseuse, personnes âgées), des chocs légers peuvent entraîner une fracture.
On distingue deux types de fractures :
- la fracture simple : l'os est cassé, il n'existe pas de lésion associée visible, ni de déformation importante ;
- la fracture compliquée, s'il existe :
- une angulation importante (fracture déplacée) ;
- une plaie en regard du foyer de fracture ou un délabrement des parties musculaires : fracture ouverte qui peut être causée par l'os lui-même ou par l'objet ayant entraîné la fracture ;
- des lésions des structures adjacentes (atteinte des nerfs, des muscles ou des vaisseaux sanguins) ;
- si l'os est cassé en un ou plusieurs endroits (fractures multiples).
Figure 15-4 : les types de fractures
Fracture simple / Fracture compliquée
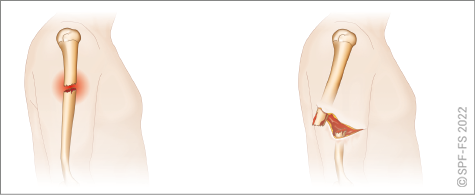
Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de son entourage :
- les circonstances et le mécanisme du traumatisme ;
- la violence du traumatisme ;
- une notion de craquement ;
- une douleur spontanée siégeant au niveau d'un os ;
- une impotence fonctionnelle ;
- les traitements suivis, notamment la prise d'anticoagulants* ou d'aspirine ;
- une ivresse aiguë qui peut masquer la douleur.
Rechercher ou apprécier :
- une déformation, un gonflement, un raccourcissement, une rotation anormale du membre ;
- une douleur localisée lors d'une palpation prudente (en l'absence de foyer de fracture évident), une impotence ;
- une plaie (qui peut être punctiforme) en regard du foyer de fracture, une contusion ;
- un délabrement musculaire dû au traumatisme ou à une lésion par balle ;
- avant immobilisation :
- une atteinte vasculaire, avant immobilisation, au niveau du membre supérieur ou inférieur en :
- prenant un pouls radial, pédieux ou tibial postérieur,
- évaluant la température de la main ou du pied (en comparant toujours avec l'autre main ou l'autre pied),
- observant la pâleur d'une main ou d'un pied par rapport à l'autre ;
- évaluant le temps de recoloration cutanée ;
- une atteinte nerveuse, en appréciant la sensibilité et la motricité au niveau de la main ou du pied ;
- une atteinte vasculaire, avant immobilisation, au niveau du membre supérieur ou inférieur en :
- d'autres lésions associées.
La présence d'une fracture évidente ne doit pas détourner l'attention des sapeurs-pompiers de la possibilité d'autres traumatismes ou détresses peu détectables au départ et qui peuvent rapidement mettre la vie de la victime en jeu.
Conduite à tenir
En parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
1Arrêter une hémorragie éventuelle (cf. chapitre 6.3).
En l'absence de détresse vitale immédiate
2Limiter les mouvements et soulager le membre blessé.
3Inspecter la lésion avant de l'immobiliser, en retirant, en remontant (si les vêtements sont amples) ou en découpant les vêtements, si nécessaire.
4Retirer les bijoux éventuels situés dans une zone d'œdème.
5Immobiliser le segment de membre atteint en utilisant l'attelle la plus appropriée, en immobilisant aussi les articulations situées au-dessus et au-dessous de la lésion (cf. fiches techniques I.08 à I.11).
6Contrôler à nouveau l'état vasculaire artériel et nerveux de la main ou du pied après l'immobilisation.
7Protéger contre le froid, la chaleur ou les intempéries.
8Surveiller en particulier l'apparition ou la réapparition d'un saignement ou d'une détresse vitale.
9Évaluer l'indication d'une immobilisation générale, selon la procédure 15-1, avant de déplacer la victime (sauf en cas de dégagement d'urgence).
En cas de fracture ouverte
1Rechercher la présence d'un corps étranger dans la plaie.
2Protéger les plaies, avant immobilisation, en les recouvrant d'un pansement (cf. fiches techniques S.02 et S.03).
3Poser un garrot, en cas d'hémorragie au niveau du foyer de fracture (cf. fiche technique M.15).
Cas particuliers
La fracture déplacée
La présence d'une déformation angulaire du membre atteint constitue un obstacle ou une gêne à la mise en place d'un matériel d'immobilisation. Il est donc nécessaire de réaligner le membre, c'est-à-dire de lui faire recouvrer un axe proche de la normale, avant de l'immobiliser. Ce réalignement permet de mettre en place une attelle et ainsi de limiter les complications de compression vasculaire ou nerveuse.
Le réalignement est réalisé, dans la mesure du possible, par ou en présence d'un médecin. Assister le médecin dans le réalignement du membre atteint avant toute immobilisation.
En situation d'éloignement, dans des circonstances exceptionnelles, en l'absence de médecin ou à la demande du médecin régulateur, il peut être réalisé par des secouristes formés et entraînés.
La fracture du fémur (diaphyse)
Une fracture du fémur (au niveau de la diaphyse) entraîne une déformation et une augmentation de volume de la cuisse ou du genou. Elle peut entraîner une détresse circulatoire par une hémorragie de 1 à 1,5 litre de sang à l'intérieur de la cuisse.
Elle sera donc très souvent médicalisée. L'immobilisation du fémur se fera, si possible, au moyen d'une attelle à traction du membre inférieur (cf. fiche technique I.11).
Figure 15-5 : la fracture déplacée du fémur
La fracture du col du fémur
Elle est fréquente, surtout chez le sujet âgé, et se caractérise par :
- un raccourcissement du membre inférieur ;
- une rotation du membre avec le pied tourné vers l'extérieur ;
- une douleur au pli de l'aine.
Cette fracture ne présente en général aucun risque hémorragique, contrairement à la fracture de la diaphyse fémorale.
Figure 15-6 : la fracture du col du fémur

Les atteintes musculaires
On peut diviser les atteintes musculaires en deux parties, en fonction de l'existence ou non d'une lésion anatomique.
Les atteintes sans lésion anatomique
- La crampe : il s'agit d'une contraction d'un muscle ou d'un groupe musculaire, involontaire, douloureuse, spontanément résolutive en quelques minutes.
- La contracture : il s'agit d'une contraction d'un muscle ou de plusieurs muscles, involontaire et prolongée (peut durer plusieurs jours).
- Les courbatures : il s'agit de douleurs musculaires diffuses survenant après un effort prolongé ou lors d'un état fébrile.
Il ne faut en aucun cas réaliser d'application de froid pour ces atteintes musculaires.
Les atteintes avec lésion anatomique
- L'élongation correspond à des micro déchirures et se traduit par une douleur soudaine mais modérée au cours d'un effort, une contracture du muscle qui est douloureux à la palpation et l'absence d'ecchymose visible. Il faut mettre la victime au repos et appliquer du froid sans pratiquer de massage puis demander un avis médical.
- La déchirure ou « claquage » est une déchirure partielle du muscle qui se traduit par une douleur plus violente, parfois très intense et qui persiste au repos. Elle est déclenchée en un point précis lors de la palpation. Par ailleurs, on constate une impotence majeure d'emblée, avec existence d'un hématome et parfois une encoche palpable (impression de trou dans le muscle). Il faut allonger la victime et, si possible, appliquer du froid sans pratiquer de massage puis demander un avis médical.
- La rupture est une rupture complète du muscle qui se traduit par une douleur violente et une impotence majeure, une encoche voire une rétraction du corps musculaire. Il faut allonger la victime et demander un avis médical car un traitement chirurgical peut être envisageable, en particulier chez les sportifs de haut niveau.
- La désinsertion musculaire est la rupture complète du tendon d'insertion du muscle sur l'os. La douleur est intense et l'impotence absolue. Il faut allonger la victime. Un traitement chirurgical est le plus souvent indiqué.
- La contusion musculaire survient à la suite d'un traumatisme direct sur le muscle. Le coup provoque la déchirure d'un certain nombre de vaisseaux sanguins entraînant la formation d'un hématome dans le muscle. La douleur et le gonflement vont dépendre de l'importance de l'hématome. Il faut mettre la victime au repos et appliquer du froid.
1. Les traumatismes cranio-cérébraux
Généralités
Les traumatismes cranio-cérébraux sont la conséquence de multiples types de mécanismes vulnérants de la boîte crânienne : choc direct, décélération brutale, blessure par arme à feu…
Un choc au niveau de la tête peut entraîner, selon son intensité, des lésions cutanées, osseuses (fractures) ou cérébrales.
Une accélération ou une décélération brusque, lors d'un AVP, avec un arrêt net de la tête, sans traumatisme direct sur le crâne, peut également entraîner des lésions cérébrales, uniquement par l'ébranlement du cerveau dans la boîte crânienne.
Les enveloppes entourant le cerveau sont pourvues de nombreux vaisseaux sanguins qui peuvent se rompre sous l'effet du choc et provoquer des hématomes qui vont le comprimer. Cependant, les effets de cette compression peuvent se manifester tardivement, du fait du délai nécessaire à la constitution de l'hématome.
Il existe différents types de traumatismes cranio-cérébraux :
- les fractures du crâne qui peuvent être fermées ou ouvertes, déplacées ou non déplacées. On parle d'embarrure devant un enfoncement de la boîte crânienne, parfois difficile à évaluer lorsqu'il existe un hématome du cuir chevelu ;
Figure 15-7 : différents types de fractures du crâne
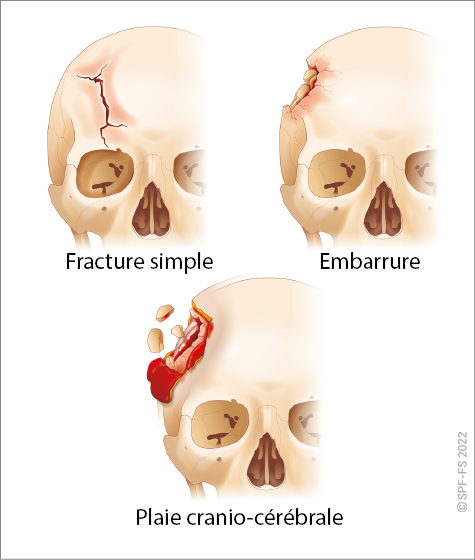
- les hématomes intracrâniens peuvent se former entre le crâne et le cerveau (hématome extradural et sous-dural) ou à l'intérieur du cerveau lui-même (hématome intracérébral), entraînant une compression susceptible d'engendrer des troubles neurologiques.
Figure 15-8 : les hématomes intracrâniens

Ces lésions peuvent être plus ou moins rapidement évolutives et mettre en jeu le pronostic vital. Il faut donc surveiller régulièrement l'état de conscience. Le traumatisme crânien grave peut également être associé à un traumatisme sévère d'une autre partie du corps.
Tout traumatisé crânien dans le coma est suspect d'une lésion du rachis cervical jusqu'à preuve du contraire et pris en charge comme tel.
Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de son entourage :
- la date et l'heure du traumatisme ;
- les circonstances et la cinétique de l'accident : choc direct, décélération, blessure par arme à feu… ;
- la notion d'une perte de connaissance initiale et sa durée ;
- l'apparition dans un deuxième temps de troubles de conscience après un intervalle libre ;
- des céphalées* ou une douleur spontanée siégeant au niveau des os du crâne ;
- des convulsions ou des vomissements avant l'arrivée des secours ;
- les antécédents en particulier neurologiques ;
- les traitements suivis : notamment la prise d'anticoagulants* ou d'aspirine.
Rechercher ou apprécier :
- une détresse ou des troubles respiratoire ou circulatoire ;
- une hémorragie extériorisée (otorragie*, épistaxis*, une hémorragie importante du cuir chevelu) ;
- un coma d'emblée ou des troubles de la conscience ;
- des convulsions qui débutent, récidivent ou un état de mal convulsif ;
- une agitation anormale ;
- un déficit neurologique ;
- une asymétrie pupillaire ;
- une déformation nette de la boîte crânienne (embarrure…) ;
- des vomissements ;
- des lésions associées (traumatisme sévère).
Conduite à tenir
En parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
1Stopper une hémorragie éventuelle (cf. chapitre 6.3).
2Maintenir la tête en position neutre (cf. fiche technique G.14).
3Immobiliser le rachis cervical, immédiatement puis l'ensemble du rachis (cf. chapitre 17).
4Mettre la victime dans la position adaptée à son état. Une victime consciente sans détresse respiratoire, sera placée en position horizontale stricte (cf. fiche technique G.23).
5Administrer de l'oxygène si nécessaire (cf. fiche technique M.07), l'hypoxie* aggravant la souffrance cérébrale.
6Protéger contre le froid ou les intempéries.
7Surveiller attentivement la victime, du fait d'un risque d'aggravation brutale.
2. Les traumatismes maxillo-faciaux
Généralités
Les traumatismes maxillo-faciaux sont très spectaculaires et souvent graves. Ils peuvent être isolés ou associés à un traumatisme crânien. Ils touchent tout ou partie de la face (fracas maxillo-faciaux) et engagent souvent le pronostic fonctionnel (atteintes oculaires) ou esthétique (plaie des lèvres, fracture du nez…) et parfois le pronostic vital.
Ils sont pratiquement toujours directs, face à l'impact et surviennent au cours d'un accident de circulation, d'une chute de grande hauteur, d'accident du travail, de loisir, lors d'une agression ou d'une tentative de suicide par arme à feu ou arme blanche.
Il existe un risque de détresse respiratoire par obstruction des voies aériennes (bris d'appareil dentaire, fragments osseux, caillots, vomissements, gonflement des muqueuses) d'autant plus que le réflexe de déglutition peut être altéré par un coma et que la chute de la langue peut être majorée par une fracture de la mâchoire. Il existe également un risque de détresse circulatoire par hémorragie souvent importante et difficilement contrôlable.
Figure 15-9 : traumatisme maxillo-facial avec hématome en lunettes
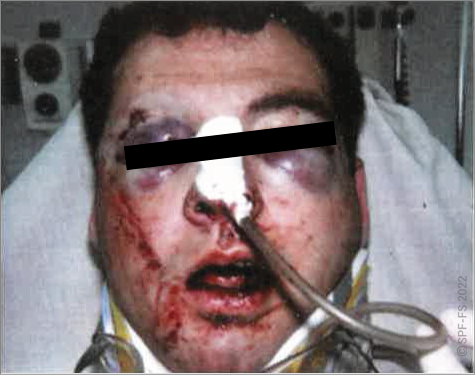
Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- la date et l'heure du traumatisme ;
- les circonstances et la cinétique de l'accident ;
- une éventuelle perte de connaissance et sa durée ;
- une douleur spontanée siégeant au niveau de la face ;
- des convulsions ou des vomissements ;
- des antécédents ;
- des traitements suivis.
Rechercher ou apprécier :
- une détresse ou des troubles respiratoires, circulatoires ou neurologiques ;
- une face déformée dans son ensemble (fracas facial) ;
- une plaie :
- de la face. Au niveau des joues, vérifier si la plaie traverse toute la joue, jusque dans la cavité buccale,
- des paupières ou des globes oculaires ;
- une déformation, un gonflement, une douleur spontanée ou provoquée :
- du nez avec éventuellement une épistaxis*,
- d'une ou des deux pommettes (fracture des malaires),
- des mâchoires, souvent associée à une difficulté voire une impossibilité de parler (fracture de mâchoire) ;
- un hématome du pourtour des deux yeux : hématome en lunettes. Les paupières sont gonflées et bleues et il est très difficile voire impossible d'ouvrir les yeux, même manuellement (fracture grave de la base du crâne) ;
- un trouble de la vision : la victime voit double (fracture des orbites) ;
- une perte de dents. Si les dents ont été complètement déchaussées et sont intactes, il faut les récupérer en les manipulant par la couronne (la partie visible habituellement), les rincer rapidement (10 secondes) avec du sérum physiologique ou de l'eau courante, puis les envelopper dans un film alimentaire étirable ou du lait de vache (à défaut dans de la salive de la victime). Tout ceci en vue d'une possible réimplantation ;
- des lésions associées.
Conduite à tenir
En parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
1Stopper une hémorragie éventuelle (cf. chapitre 6.3).
2Maintenir la tête en position neutre (cf. fiche technique G.14).
3Stabiliser la colonne vertébrale jusqu'à l'application de l'algorithme d'aide à l'indication d'immobilisation du rachis (cf. procédure 15-1).
4Aspirer si nécessaire le sang dans la bouche ou dans l'arrière-gorge pour éviter que la victime ne s'étouffe. Si l'hémorragie provient de la perte d'une dent, alors demander à la victime (fiable) de se rincer la bouche à l'eau fraiche puis lui faire mordre une compresse en comblant l'emplacement de la dent perdue.
5Mettre la victime dans la position adaptée à son état (cf. fiche technique G.23). En cas de saignement non contrôlable au niveau de la face, incliner la victime sur le côté permettra l'évacuation du sang vers l'extérieur.
6Nettoyer prudemment le visage de la victime avec du sérum physiologique afin de pouvoir apprécier plus précisément l'état des lésions.
7Administrer de l'oxygène si nécessaire (cf. fiche technique M.07), l'hypoxie* aggravant la souffrance cérébrale.
8Protéger contre le froid ou les intempéries.
9Surveiller attentivement la victime, du fait d'un risque d'aggravation brutale.
Cas particulier
Dans le cas d'une plaie de l'œil ou d'une contusion du globe oculaire :
1Allonger la victime à plat dos, dans la mesure du possible.
2Caler la tête pour empêcher tout mouvement.
3Recommander de fermer les deux yeux et de ne pas bouger.
4Protéger par des pansements posés sur les deux yeux fermés.
5Ne jamais chercher à retirer un corps étranger oculaire.
1. Généralités
La gravité des lésions du rachis est due à la possibilité d'atteinte de la moelle épinière qu'il protège.
Elles surviennent lors d'un accident de la circulation, d'une chute y compris de la hauteur de la victime, d'un accident du sport ou domestique, d'agressions, de rixes ou de blessures par arme à feu.
Le traumatisme subit peut-être :
- direct, à la suite d'un choc violent. La lésion siège au niveau de l'impact sur la vertèbre ;
- indirect, entraînant une lésion à distance de l'impact par transmission du choc.
Il peut se situer soit au niveau :
- des vertèbres. Il peut s'agir alors d'une fracture, d'un tassement vertébral, d'une luxation ou d'une entorse qui, en cas d'aggravation peuvent avoir les mêmes conséquences. La lésion n'est bien souvent que soupçonnée et seul un examen radiologique permettra de l'identifier hormis en cas d'une déformation visible de la colonne vertébrale ;
- de la moelle épinière. Il peut alors s'agir d'une sidération transitoire (blocage temporaire) de la moelle sans lésion de celle-ci, d'une contusion, d'une compression voire d'une section complète. Ces atteintes vont entraîner des déficits neurologiques temporaires ou définitifs.
Figure 15-10 : les atteintes du rachis
Fracture de la vertèbre avec compression de la moelle épinière
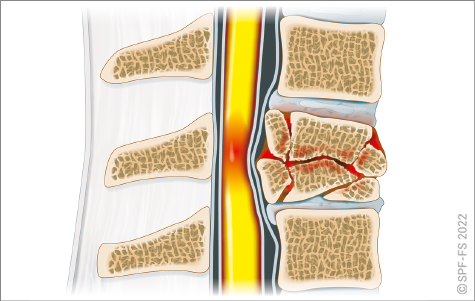
Section de la moelle épinière
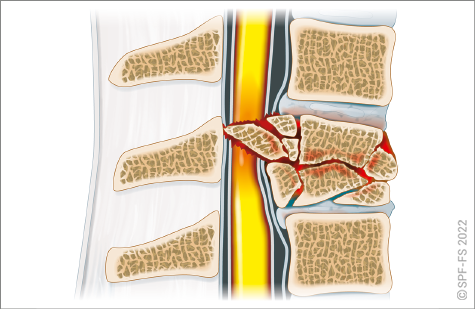
Les conséquences d'une atteinte médullaire
Une lésion médullaire située au-dessus de la 4e vertèbre cervicale peut générer une paralysie du diaphragme entraînant un arrêt respiratoire puis un arrêt cardiaque.
Une lésion médullaire située au-dessus de la 6e vertèbre thoracique peut entraîner des troubles circulatoires à type d'hypotension artérielle et de bradycardie (par atteinte d'une partie du système nerveux autonome).
2. Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- la date et l'heure du traumatisme ;
- les circonstances et la cinétique de l'accident ;
- la notion d'une perte de connaissance initiale et sa durée ;
- une douleur spontanée siégeant au niveau du rachis ;
- un engourdissement, une difficulté ou une impossibilité de bouger les membres ;
- des fourmillements ou des décharges électriques dans les membres ;
- une perte des urines ou des matières fécales ;
- une érection chez l'homme (victime inconsciente, victime trouvée déshabillée).
Rechercher ou apprécier :
- une détresse respiratoire ;
- une détresse circulatoire ;
- une déformation évidente du rachis ;
- une douleur à la palpation prudente du rachis ;
- une perte ou une diminution de la sensibilité ou de la motricité des membres ;
- des lésions associées (traumatisme sévère).
À l'interrogatoire, la présence d'antécédents de traumatisme vertébral (fracture ou chirurgie de la colonne vertébrale) ou de maladie vertébrale (ostéoporose) qui fragilise la colonne vertébrale seront à prendre en compte pour l'application de l'algorithme d'aide à l'indication d'immobilisation du rachis.
Dans certaines situations, le secouriste ne pourra pas rechercher des signes d'atteinte vertébrale ou médullaire particulièrement si la victime :
- n'est pas coopérative ou présente des difficultés de communication ;
- est sous l'influence de l'alcool ou d'autres drogues ;
- présente de nombreuses lésions qui empêchent de rechercher des signes d'atteinte du rachis ;
- présente une lésion qui détourne son attention (traumatisme sévère).
3. Conduite à tenir
Définitions :
- la stabilisation du rachis se définit comme un procédé physique de maintien de la colonne cervicale en position neutre, par un maintien de la tête à deux mains. Elle peut être complétée par la mise en place d'un dispositif de restriction ou d'immobilisation du rachis ;
- la restriction des mouvements du rachis cervical se définit comme la limitation ou la réduction des mouvements du rachis cervical en utilisant un dispositif comme le collier cervical, une attelle cervico-thoracique ou les blocs de tête ;
- l'immobilisation de la colonne vertébrale (corps entier) se définit comme le procédé qui permet de limiter tout mouvement de la colonne vertébrale en utilisant une combinaison de moyens (matelas immobilisateur à dépression +/- immobilisateurs de tête +/- collier cervical).
Principes généraux
L'immobilisation du rachis ne doit jamais retarder ou passer avant la prise en charge d'une détresse vitale.
Tout au long de la réalisation du bilan, et ce jusqu'à l'application de l'algorithme d'aide à l'immobilisation du rachis, il faut préserver l'axe tête-cou-tronc soit en demandant à la victime de ne pas bouger (victime « fiable » selon les critères de la procédure 15-1), soit en assurant une stabilisation de son rachis.
Une victime qualifiée de fiable peut respecter la consigne de ne pas bouger la tête, d'autant mieux qu'elle connait sa position de confort. Cependant, pendant les phases de relevage, de transfert, ou de transport, il sera éventuellement nécessaire de rajouter une stabilisation, voire une restriction de son rachis afin de respecter l'alignement tête-cou-tronc en limitant l'inconfort pour la victime. Ainsi, nos actions en terme de mise en place de matériels seront d'autant plus importantes que la victime sera mobilisée et qualifiée de non fiable.
Le principe d'immobilisation vise à mettre en œuvre le bon matériel, au bon moment, pour la bonne victime, évitant ainsi toute restriction/immobilisation excessive qui pourrait entrainer des effets secondaires ou complications graves. Toute mise en œuvre de matériel doit s'accompagner d'une réflexion sur son utilité. C'est pourquoi, avant et après chaque phase (de relevage, brancardage, transfert, ou immobilisation) de prise en charge, il est nécessaire d'en justifier son indication (dans quel but j'utilise ce matériel ?) puis de son maintien (est ce que le maintien de ce matériel est encore utile ?). Prenons l'exemple de la restriction du rachis cervical par la mise en place d'un collier cervical : la victime nécessite-t-elle une restriction de son rachis cervical pendant le relevage ? une fois mise dans le MID, la victime nécessite-t-elle toujours une restriction cervicale ? Ainsi, le collier cervical pourrait être desserré ou enlevé si ces actions ne mobilisent pas le rachis cervical.
Toute victime présentant une plaie pénétrante isolée du thorax, du cou ou de la tête ne doit pas avoir de procédure d'immobilisation du rachis mais bénéficier d'un conditionnement précautionneux. En effet, les études montrent une surmortalité des victimes qui ont été immobilisées (absence de lésion instable et retard à l'arrivée en structure hospitalière).
Mise en œuvre
En parallèle à la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
1Préserver l'axe tête-cou-tronc jusqu'à l'application de l'algorithme d'aide à l'immobilisation du rachis (cf. procédure 15-1)
2Installer la victime dans la position adaptée à son état.
3Protéger la victime contre le froid ou les intempéries.
4Surveiller attentivement la victime.
Cas particuliers
Victime agitée non coopérante
Devant une victime agitée ou non coopérante (intoxication alcoolique associée, enfant…) et qui refuse toute immobilisation :
1Ne pas l'immobiliser, la laisser s'installer dans la position qui lui est le plus confortable tout en essayant de maintenir à deux mains la tête dans l'axe.
2Demander un avis médical.
Relevages et position d'attente
L'immobilisation du rachis d'une victime se fait le plus souvent en position allongée, à plat dos. Toutefois, l'immobilisation doit respecter :
- une éventuelle position d'attente adaptée à une détresse : position assise, immobilisé dans un MID lors d'une détresse respiratoire) ;
- une déformation préexistante (chez les personnes âgées, aggravée par l'ostéoporose) ou acquise lors du traumatisme.
Suspicion de lésion du rachis de l'enfant
Laisser l'enfant dans son siège d'automobile (coque) si c'est possible (pas de déformation de la coque). Parfaire l'immobilisation de la tête et du corps de l'enfant à l'intérieur du siège à l'aide de rembourrage.
1. Généralités
Les traumatismes thoraciques peuvent survenir au cours d'un accident de circulation, d'une chute de grande hauteur, d'accidents du travail ou de loisir, lors d'une agression, d'une rixe, d'une blessure par arme blanche ou arme à feu… Ils portent atteinte à l'intégrité de la cage thoracique et des organes contenus dans celle-ci, avec la possibilité d'apparition rapide d'une détresse respiratoire et circulatoire.
Une plaie par balle ou par arme blanche à point d'entrée thoracique peut aussi entraîner des lésions au niveau cervical ou abdominal en fonction du trajet et du type de l'agent vulnérant. L'orifice d'entrée d'une balle est en général rond, plus ou moins déchiqueté, et les bords peuvent être noircis si le tir est fait à bout touchant.
Une blessure par arme blanche peut être peu spectaculaire, peu hémorragique et pourtant avoir pénétré profondément dans le thorax. Une plaie thoracique sera toujours considérée comme grave par les sapeurs-pompiers. Parfois, de l'air ou des bulles sanglantes sortent de la plaie à chaque expiration, on parle alors de plaie soufflante.
Ces traumatismes peuvent occasionner :
- des fractures de côtes uniques ou multiples avec douleur spontanée bloquant la respiration ;
- un volet costal qui associe des fractures de plusieurs côtes, en deux endroits différents sur chaque côte. Une partie de la cage thoracique (volet) n'est donc plus solidaire du reste du thorax et présente un mouvement paradoxal : elle s'enfonce lors de l'inspiration et ressort lors de l'expiration ;
- une contusion pulmonaire par compression contre les côtes, avec apparition de sang dans les alvéoles ;
- une contusion myocardique ;
- des épanchements dans la plèvre, hémorragiques (hémothorax) ou aériques (pneumothorax) ;
- une lésion ou une rupture de la trachée et des bronches ou des gros vaisseaux thoraciques ;
- une rupture du diaphragme : les organes de l'abdomen remontent dans le thorax.
Figure 15-11 : mouvement paradoxal du volet costal
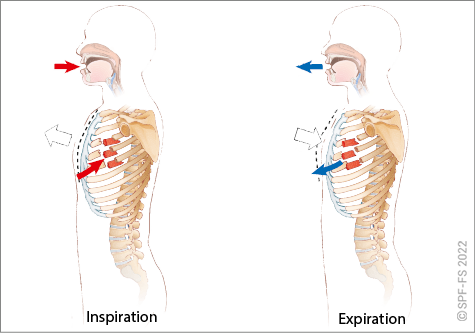
Figure 15-12 : mécanisme de rupture du diaphragme
La surpression au niveau de l'abdomen entraîne une rupture du diaphragme et une remontée des organes vers le thorax.
Mécanisme des lésions thoraciques
Dans le cas de lésions par compression, l'organe est directement écrasé entre deux autres structures.
Par exemple, lors d'un AVP à grande cinétique, lorsque le thorax est arrêté par le volant ou la ceinture de sécurité, la partie postérieure du thorax vient comprimer la partie antérieure tant que l'énergie cinétique n'est pas complètement absorbée.
Ce mécanisme peut provoquer :
- une fracture du sternum ;
- des fractures de côtes ;
- une contusion pulmonaire par compression entre les côtes ;
- un pneumothorax par éclatement des alvéoles si la compression est très forte et si la victime a retenu sa respiration ;
- une contusion myocardique quand le cœur est comprimé entre le sternum et la colonne vertébrale.
Dans le cas d'une décélération brutale, des lésions de cisaillement peuvent apparaître, notamment au niveau de la jonction entre la crosse de l'aorte (mobile) et l'aorte descendante (fixe). Ceci provoque une dissection traumatique de l'aorte qui peut entraîner une mort immédiate.
Dans le cas du pneumothorax, l'air peut provenir soit de l'extérieur, par une plaie de la paroi thoracique (arme blanche…), soit de l'intérieur par une lésion pulmonaire, due à la compression du poumon ou à son embrochage par une côte cassée (pneumothorax fermé). Il s'accompagne d'une douleur et parfois d'une toux sèche et peut s'associer à un emphysème sous-cutané.
Épanchement pleural
Figure 15-13 : pneumothorax, épanchement d'air entre les plèvres
Le pneumothorax peut être bien toléré s'il est peu important ou associé à une détresse respiratoire s'il s'aggrave : à chaque inspiration, de l'air passe dans la plèvre et gène l'expansion du poumon.
Il peut alors comprimer le cœur. À la détresse respiratoire s'ajoute une détresse circulatoire car le sang veineux ne peut plus retourner vers le thorax. On constate une turgescence (gonflement) des veines jugulaires.
Le pneumothorax compressif est une urgence : le médecin assure la décompression avec une aiguille introduite dans l'espace pleural.
Un hémothorax peut entraîner une détresse respiratoire par le même mécanisme que le pneumothorax et une détresse circulatoire par l'hémorragie interne qu'il entraîne.
Figure 15-14 : hémothorax : épanchement de sang entre les plèvres
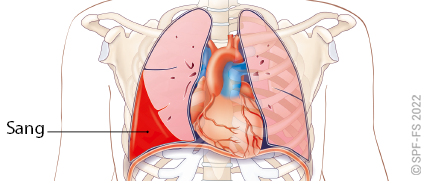
On peut rencontrer l'association d'un hémothorax et d'un pneumothorax : c'est l'hémopneumothorax.
Une contusion du myocarde peut passer inaperçue ou se manifester par une arythmie, des palpitations, une tachycardie ou un état de choc.
Une plaie du cœur peut entraîner un saignement dans le péricarde : c'est l'hémopéricarde. Si celui-ci est important, le cœur comprimé par l'épanchement ne peut plus se remplir : on constate une augmentation importante du diamètre des veines du cou (turgescence des jugulaires), un effondrement de la pression artérielle avec une tachycardie. L'épanchement de sang doit alors être évacué (en général par ponction) avant l'arrêt cardiaque.
Figure 15-15 : hémopéricarde, plaie du cœur entraîne un saignement dans le péricarde
2. Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- la date et l'heure du traumatisme ;
- les circonstances et la cinétique de l'accident, la présence d'une arme blanche ou à feu à proximité de la victime ;
- une douleur spontanée siégeant au niveau du thorax ;
- une difficulté à respirer, à parler ;
- des crachats de sang rouge (hémoptysie*) avant l'arrivée des secours ;
- les antécédents ;
- les traitements suivis, notamment la prise d'anticoagulants* ou d'aspirine.
Rechercher ou apprécier :
- des signes de détresse respiratoire ou circulatoire ;
- un orifice d'entrée d'une balle, éventuellement un orifice de sortie ;
- une plaie, soufflante ou non ;
- un emphysème (épanchement gazeux) sous-cutané. Il signe une plaie de la paroi thoracique, une lésion du poumon, des bronches ou de la trachée ;
- un volet costal ;
- une douleur à la palpation prudente sur une ou plusieurs côtes ;
- une toux incessante ;
- des crachats de sang rouge (hémoptysie*).
Toute plaie thoracique autre qu'une égratignure doit être considérée comme une plaie grave jusqu'à preuve du contraire.
Figure 15-16 : plaie soufflante
3. Conduite à tenir
En parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
1Mettre la victime dans une position adaptée à son état :
- si la victime est inconsciente, la conduite à tenir est celle décrite dans le chapitre 4 du bilan primaire de la victime inconsciente qui respire ;
- en position (demi-)assise si elle est consciente.
2Administrer de l'oxygène par inhalation (cf. fiche technique M.07).
3Protéger toute plaie thoracique par un pansement. Celui-ci ne doit pas être occlusif si la plaie est soufflante (cf. fiche technique S.07).
4Déshabiller la victime, si les conditions le permettent.
5Rechercher d'autres blessures en cas d'agression par arme, sans omettre le dos de la victime.
6Ne jamais retirer un corps étranger en place, au risque de provoquer une hémorragie gravissime sauf en cas d'arrêt cardiaque s'il empêche le MCE (couteau dans le dos ou dans le sternum).
7Protéger contre le froid ou les intempéries.
8Surveiller attentivement la victime, du fait d'un risque brutal d'aggravation en particulier lors d'un changement de position.
Figure 15-17 : position d'attente d'une victime présentant une plaie soufflante au thorax
Victime en position assise avec un pansement non-occlusif
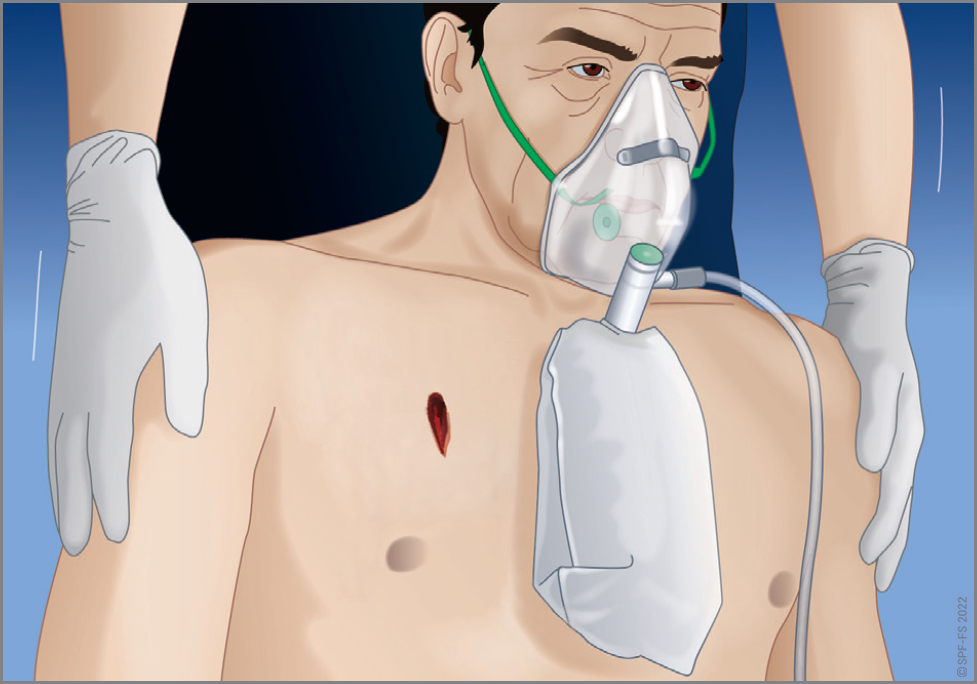
Figure 15-18 : victime avec un corps étranger
1. Généralités
Les traumatismes abdominaux peuvent survenir au cours d'un accident de circulation, d'une chute de grande hauteur, d'accidents du travail ou de loisir, lors d'une agression, d'une rixe, d'une blessure par arme blanche ou arme à feu, d'un geste suicidaire. Ils portent atteinte à l'intégrité de la paroi abdominale et des organes contenus dans la cavité abdominale.
Ces traumatismes concernent les organes pleins (foie, rate, reins), les organes creux (estomac, intestin) et les gros vaisseaux (aorte, artères rénales…).
Les traumatismes abdominaux avec atteinte des organes pleins, en particulier la rate et le foie peuvent entraîner des hémorragies massives. Leur gravité provient du fait que ces lésions peuvent facilement être sous-estimées ou passer inaperçues, en particulier lorsqu'il s'agit de contusions saignant à bas bruit. La décompensation du traumatisme peut être très brutale et entraîner un arrêt cardiaque rapide.
Les traumatismes abdominaux avec atteintes des organes creux exposent à un risque infectieux important (péritonite) car leur contenu est septique (matières fécales).
Toute plaie à point d'entrée abdominal peut se prolonger dans la cavité thoracique.
2. Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- la date et l'heure du traumatisme ;
- les circonstances (notamment la notion d'un choc direct abdominal par un guidon, un volant) et la cinétique de l'accident ;
- la présence d'une arme blanche, d'un objet perforant ou d'une arme à feu à proximité de la victime ;
- une douleur spontanée siégeant au niveau de l'abdomen ;
- des vomissements avant l'arrivée des secours ;
- les antécédents ;
- les traitements suivis : notamment la prise d'anticoagulants* ou d'aspirine.
Rechercher ou apprécier :
- des signes de détresse respiratoire ou circulatoire ;
- une plaie, dont la localisation et la taille doivent être précisées. Il est difficile d'estimer sa profondeur ;
- une éviscération : sortie d'une partie des organes digestifs par la plaie ;
- un orifice d'entrée d'un objet perforant, éventuellement un orifice de sortie ;
- une immobilité de l'abdomen lors des mouvements respiratoires ;
- un gonflement de l'abdomen ;
- une douleur à la palpation prudente, localisée à tout ou partie de l'abdomen. Cette palpation est interdite en présence d'un objet pénétrant ;
- des vomissements sanglants (hématémèse*).
Toute plaie abdominale autre qu'une égratignure doit être considérée comme une plaie grave jusqu'à preuve du contraire.
Il convient de se méfier des fractures des dernières côtes (« côtes flottantes ») qui peuvent provoquer :
- des atteintes du foie, à droite ;
- de la rate, à gauche ;
- des reins, en arrière.
Figure 15-19 : éviscération
3. Conduite à tenir
1Ne jamais retirer un corps étranger pénétrant dans l'abdomen.
2Mettre immédiatement la victime dans une position allongée, à plat dos, jambes fléchies. Cette position sera maintenue lors de son relevage et de son transport (cf. fiche technique G.23).
3Rechercher l'existence de lésions dans le dos de la victime, particulièrement au cours de sa mobilisation.
4Protéger au plus vite contre le froid, le vent ou la chaleur.
5Transmettre le bilan pour obtenir un avis médical.
6Surveiller attentivement la victime du fait d'un risque d'aggravation brutale. En présence d'une éviscération :
- ne pas remettre les viscères en place ;
- envelopper les viscères dans un champ (ne pas utiliser de compresses) humidifié avec du sérum physiologique stérile, sans les mobiliser ni les comprimer.
Toute femme enceinte victime d'un traumatisme violent (AVP, chute, coup dans l'abdomen) doit être considérée comme traumatisée de l'abdomen et faire l'objet d'une consultation dans un service d'urgence ou spécialisé.
Si la victime présente une détresse vitale, appliquer la conduite à tenir adaptée à son état.
1. Généralités
Les traumatismes du bassin peuvent survenir au cours d'un accident de la circulation, d'accidents du travail ou de loisirs. Le traumatisme du bassin peut être responsable de fractures ainsi que de lésions des organes internes, notamment hémorragiques, pouvant mettre rapidement en jeu le pronostic vital de la victime.
2. Risques et conséquences
Les traumatismes graves du bassin surviennent le plus fréquemment lors de chutes de grande hauteur, d'accident de la voie publique impliquant les deux roues et des traumatismes de plus faible énergie cinétique chez certaines populations à risque, en particulier chez les victimes de plus de 65 ans.
Un traumatisme grave du bassin est suspecté chez toute victime traumatisée qui est :
- inconsciente ;
- en détresse circulatoire ;
- consciente, présentant une douleur spontanée du bassin, associée à une plaie pénétrante pelvienne.
Les fractures du bassin peuvent engendrer :
- une hémorragie interne difficilement décelable qui peut rapidement mettre en jeu le pronostic vital ;
- une perforation ou une rupture de vessie, de l'uretère, ou de l'urètre.
Un traumatisme grave du bassin se présente dans 2 cas sur 3 avec des lésions associées (thorax, crâne, membres).
3. Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- la date et l'heure du traumatisme ;
- les circonstances et la cinétique de l'accident ;
- une douleur spontanée siégeant au niveau du bassin ou du bas-ventre fait suspecter une fracture du bassin.
Toute palpation du bassin est contre-indiquée.
Rechercher ou apprécier :
- une détresse circulatoire ;
- une plaie ;
- des saignements vaginaux (s'il s'agit d'une femme non ménopausée, lui demander la date de ses dernières règles) ou urétraux ;
- un hématome périnéal ou des organes génitaux externes ;
- une impotence ou une limitation des mouvements des membres inférieurs.
4. Conduite à tenir
En parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
1Laisser en position allongée stricte.
2Administrer de l'oxygène, par inhalation si nécessaire (cf. fiche technique M.07).
3Déshabiller complètement la victime, si les conditions le permettent :
- pour vérifier la présence de lésions (plaies, hématomes, œdèmes) ou de sang sur les sous- vêtements (en préservant son intimité dans la mesure du possible) ;
- pour vérifier la présence de lésions dans le bas du dos ou au niveau des fesses de la victime au cours de sa mobilisation (PLS, relevage, immobilisation).
4Protéger contre le froid, la chaleur ou les intempéries.
5Procéder au relevage suivant les consignes de la régulation médicale.
6S'il est disponible, prépositionner dans le système d'immobilisation un dispositif de contention externe du bassin (ceinture pelvienne (cf. fiche technique I.13)...).
1. Généralités
Un traumatisé sévère est une victime qui présente plusieurs lésions dont une au moins engage le pronostic vital à court terme (ex : lésion de la rate et fracture fermée de jambe). Il faut le différencier du polyfracturé ou du polyblessé, qui présente plusieurs fractures ou blessures n'engageant pas le pronostic vital.
En raison du risque d'évolution péjorative rapide de l'état de santé de la victime (circulatoire, ventilatoire et neurologique), sa surveillance sera rigoureuse, y compris si son état clinique paraissait rassurant initialement.
En général ces traumatismes sévères peuvent survenir au cours d'un accident de la circulation, d'une chute de grande hauteur, d'accidents du travail ou de loisir, de gestes suicidaire.
Le traumatisme peut être contondant, pénétrant, cisaillant et peut entraîner :
- une détresse circulatoire par hémorragie externe ou interne (thorax, abdomen ou bassin), par des lésions cardiaques, cérébrales ou de la moelle épinière ;
- une détresse respiratoire par obstruction des voies aériennes, des lésions de la paroi thoracique, un épanchement pleural, des contusions pulmonaires, une lésion de la moelle cervicale ou un coma dû à des lésions cérébrales ;
- une détresse neurologique qui peut être due à des lésions cérébrales ou être la conséquence d'une détresse respiratoire ou circulatoire.
2. Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- la date et l'heure du traumatisme ;
- les circonstances et la cinétique de l'accident ;
- une douleur spontanée siégeant en un ou plusieurs points de l'organisme ;
- la notion d'une perte de connaissance initiale et sa durée ;
- les antécédents ;
- les traitements suivis : notamment la prise d'anticoagulants* ou d'aspirine.
Après avoir éventuellement effectué les mesures de sauvegarde nécessaires, rechercher ou apprécier :
- une détresse ou des troubles neurologiques, respiratoires ou circulatoires ;
- des atteintes lésionnelles.
3. Conduite à tenir
La conduite à tenir générale devra prendre en compte les différentes conduites à tenir spécifiques décrites aux pages précédentes, en fonction des lésions constatées.
Par anticipation, il conviendra de préparer le matériel de réanimation cardio-pulmonaire. En effet, en cas de forte cinétique et malgré un examen initial rassurant, les lésions peuvent se manifester secondairement et engager très rapidement le pronostic vital : un traumatisé sévère qui parle à l'arrivée des secours, peut être en arrêt cardiaque quelques minutes plus tard.
De même, une pression artérielle normale peut être constatée à l'arrivée des secours alors qu'une hémorragie interne est présente et entraîne, en l'absence de traitement, l'apparition d'une hypotension artérielle sévère témoin d'un état de choc.
Afin de raccourcir la durée de l'intervention et d'amener au plus vite la victime vers la structure chirurgicale adaptée, le matériel d'immobilisation et de relevage est prépositionné en attendant les consignes du médecin.
Les victimes d'accident à forte cinétique
Les victimes d'accident à forte cinétique, alors qu'elles semblaient aller bien initialement, peuvent se dégrader petit à petit notamment durant le transport. Leur surveillance est donc essentielle.
1. Généralités
L'amputation est l'ablation* d'une extrémité du corps suite à un traumatisme ou un acte chirurgical. Celle-ci peut être incomplète.
Les amputations surviennent principalement lors d'accidents de trafic (circulation automobile et ferroviaire) ou d'accidents du travail (machines-outils…). Les amputations les plus fréquemment rencontrées sont celles de doigt ou de segment de doigt (en particulier l'annulaire de la main gauche peut être arraché lorsque l'alliance se coince sur un point fixe).
La réimplantation est une urgence car le membre amputé n'est plus vascularisé. Elle est d'autant moins difficile que la section est franche. La conservation par le froid de la section arrachée permet une meilleure préservation des cellules et augmente les chances de succès de la réimplantation.
Le saignement peut-être important mais il se produit souvent une vasoconstriction* de la partie proximale de l'artère qui limite temporairement l'hémorragie. En cas d'amputation incomplète, il peut persister une hémorragie.
2. Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- la date et l'heure du traumatisme ;
- les circonstances de l'accident ;
- une douleur ;
- les antécédents : tabagisme (retard de cicatrisation) ;
- les traitements suivis : notamment la prise d'anticoagulants* ou d'aspirine.
En l'absence de détresse vitale immédiate il convient de rechercher ou d'apprécier :
- la quantité de sang perdue ;
- la nature exacte des lésions (localisation précise, organes touchés, type de lésion, écrasement, arrachement, coupure franche) ;
- les complications sous-jacentes vasculo-nerveuses en cas de section incomplète ;
- des atteintes lésionnelles associées.
3. Conduite à tenir
En parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de :
1Contrôler l'hémorragie éventuelle (cf. fiche technique M.15).
2Même en l'absence de saignement abondant, réaliser un pansement compressif sur le moignon (cf. fiche technique M.13), en s'aidant éventuellement d'un pansement imbibé d'une substance hémostatique (cf. fiche technique M.14).
3Mettre la victime en position adaptée :
- si la victime est inconsciente , la conduite à tenir est celle décrite dans le chapitre 4 du bilan primaire de la victime inconsciente qui respire ;
- allongée en cas de détresse circulatoire.
4Protéger contre le froid ou les intempéries.
5Nettoyer à l'aide de sérum physiologique la partie de membre restant et la partie amputée.
6Envelopper l'extrémité de membre restant dans des compresses stériles.
7Emballer la partie amputée à l'aide du kit membre sectionné dans la mesure du possible (cf. fiche technique S.06) ou par des moyens adaptés :
- en milieu stérile ;
- au froid sans contact direct entre la glace et la section de membre arraché.
8Mettre le nom de la victime et l'heure de survenue de la section sur l'emballage contenant la partie de membre sectionnée.
9Administrer de l'oxygène si nécessaire, par inhalation (cf. fiche technique M.07).
Le contact avec la régulation médicale revêt une importance particulière pour la recherche d'une place hospitalière adaptée. Il importe que le chef d'agrès soit capable de décrire les lésions avec exactitude.
Dans les rares cas ou la partie manquante n'est pas rapidement retrouvée, sa recherche ne doit pas retarder la prise en charge de la victime et son évacuation (médicalisée ou non) vers un service spécialisé.
Dans ces rares cas, la recherche doit être laissée à un autre engin, éventuellement renforcé par les services de police.
Important
Surveiller le moignon d'amputation qui peut se mettre à saigner secondairement. Ne pas hésiter à poser un garrot en cas de pansement compressif inefficace ou un deuxième garrot si le premier ne suffit pas.
Surveiller les constantes vitales du blessé. En cas de dégradation, rechercher une hémorragie.
Procédure 15.1 : prise en charge d'une victime traumatisée du rachis

Procédure 15.2 : traumatisme contondant
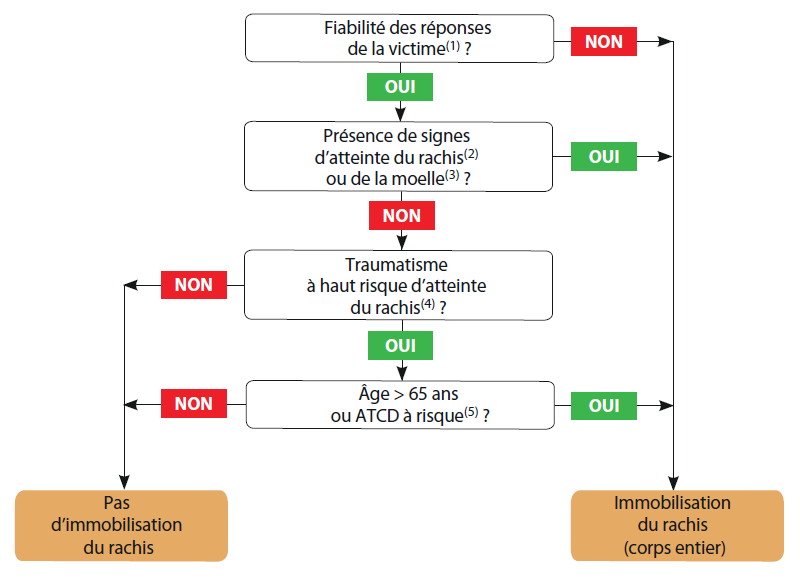
(1) Victime dont les réponses sont qualifiées de NON fiables :
- présence d'une détresse vitale ;
- altération du niveau de conscience ;
- non coopération, difficultés de communication ;
- influence de l'alcool ou d'autres drogues ;
- présence d'une atteinte traumatique sévère.
(2) Signes d'atteinte du rachis :
- douleur spontanée siégeant au niveau du rachis ;
- douleur du rachis à la mobilisation, à la marche ;
- raideur de la nuque empêchant de tourner la tête ;
- douleur à la palpation prudente du rachis ;
- déformation évidente du rachis.
(3) Signes d'atteinte de la moelle épinière :
- perte ou diminution de la force musculaire ou de la motricité des mains ou des pieds (difficulté de serrer les mains, de bouger les orteils, de bouger un ou plusieurs membres) ;
- perte ou une diminution de la sensibilité des membres supérieurs (mains) ou inférieurs (pied) ;
- engourdissement, de sensations de décharges électriques au niveau des membres (paresthésie) ;
- perte des urines ou des matières fécales ;
- érection chez l'homme (victime inconsciente, victime trouvée déshabillée).
(4) Traumatismes à haut risque du rachis :
- chute sur la tête d'une hauteur > 1 mètre comme lors d'un plongeon (rachis cervical) ou chute sur les pieds ou les fesses d'une hauteur > 3 mètres (rachis dorso-lombo-sacré) ;
- passager d'un véhicule accidenté à grande vitesse (voies rapides, autoroutes, vitesse > 40 km/h avec arrêt brutal contre un obstacle ou sur une courte distance < 10 m, déformation de l'habitacle) ;
- absence de port de ceinture de sécurité (et déclenchement des airbags) ;
- retournement d'un véhicule (tonneaux) à la suite d'une collision.
- victime éjectée d'un véhicule lors de la collision ;
- accidents avec des véhicules à moteur de loisirs (jet-ski, quad, kart…) ;
- collision avec un 2 roues (conducteur ou passager du 2 roues) ;
- piéton renversé ;
- chute de cheval (jockey).
(5) Antécédents à risque :
- traumatisme vertébral ancien (fracture, luxation) ;
- chirurgie de la colonne vertébrale ;
- maladie de la colonne vertébrale ou des os qui qui fragilise la colonne vertébrale (ostéoporose).
Chapitre 16
secours routier
16.1 Généralité
16.2 Les sécurités passives et leurs risques
1. L'airbag
La localisation des airbags
Les risques
Conduite à tenir
2. Les prétensionneurs de ceintures pyrotechniques
3. Les protections anti-retournement
Localisation
Conduite à tenir
16.3 Conduite à tenir en secours routier
1. Tenue du personnel
2. Sécurisation de l'intervention et bilan circonstanciel
3. L'abord de la victime
4. L'extraction de la victime
La victime, ne présente pas de détresse vitale, n'est pas incarcérée
La victime présente une détresse vitale, n'est pas incarcérée
La victime est incarcérée, ou son état ne permet pas de l'extraire dans les meilleures conditions par rapport aux pathologies présentées
Procédure 16.1 : prise en charge d'une victime traumatisée dans un véhicule
Une intervention de « secours routier » est conduite comme une intervention de « secours à victime » classique.
Cependant, la localisation des victimes et les pathologies rencontrées (victimes incarcérées, victimes éjectées) imposent une adaptation, en particulier dans la conduite à tenir et la gestion de l'intervention.
Aussi, les points abordés dans ce chapitre développent les principales étapes et les spécificités de ce type d'intervention.
Cinétique et traumatismes
Les accidents de la circulation représentent la première cause de mortalité chez les personnes âgées de 15 à 24 ans (30 % des causes de décès). Les piétons sont les plus durement touchés, ils représentent environs 40 % des décès.
Plusieurs points sont à prendre en considération lors de l'analyse d'un accident : la cinétique de l'accident et les éléments de protection.
La cinétique : elle rassemble les notions de vitesse, de trajectoires et d'impacts.
La vitesse
Elle est responsable d'un accident sur deux. Plus elle est élevée, plus la distance de freinage et le temps d'arrêt sont augmentés. Sur route mouillée cette distance est doublée.
C'est le facteur essentiel responsable des lésions. L'énergie cinétique représente l'énergie emmagasinée par le déplacement d'une masse, en l'occurrence un véhicule quand il est en mouvement.
L'énergie cinétique explique la violence des traumatismes subis par la victime. Elle est proportionnelle à la masse mais surtout au carré de la vitesse. Si la vitesse est multipliée par deux, l'énergie cinétique est multipliée par quatre : EC = 1/2 mv2.
Lorsqu'un véhicule dépourvu de sécurité passive est stoppé brusquement contre un mur, l'occupant subit :
- à 50 km/h un choc équivalent à une chute de 10 mètres ;
- à 90 km/h un choc équivalent à une chute 32 mètres ;
- à 130 km/h un choc équivalent à une chute 66 mètres.
Un homme de 70 kg stoppé brutalement à 100 km/h pèse deux tonnes. Cela laisse imaginer les lésions internes occasionnées.
Lors d'un choc, cette énergie cinétique est transmise au(x) véhicule(s) en cause et au(x) occupant(s) ou au(x) piéton(s) renversé(s). Elle est à l'origine des déformations des véhicules et des blessures des victimes.
Il se produit plusieurs collisions successives en quelques fractions de seconde :
- le véhicule contre l'obstacle ;
- les occupants contre les éléments de l'habitacle, d'où l'importance des éléments de sécurité (ceintures de sécurité, appuis-tête, airbags) ;
- les organes contre d'autres organes ou des os situés en avant d'eux.
Ce mécanisme explique les lésions par compression des organes entre eux et les lésions par cisaillement de certains organes qui ont des attaches lâches.
L'évaluation de l'énergie cinétique développée au moment de l'accident : vitesse et type de véhicules impliqués est donc fondamentale. Les véhicules récents présentent des zones de déformations importantes permettant d'absorber partiellement cette énergie et de préserver ainsi au maximum le volume de l'habitacle. Dans ce sens, lors de l'appréciation globale du niveau de gravité de l'accident, il faudra être vigilant à ne pas corréler l'état de l'habitacle à l'importance du choc et des lésions potentielles de la victime.
Les trajectoires
Il peut s'agir de :
- chocs frontaux : contre un obstacle fixe, ils occasionnent des lésions graves par compression des organes, mais également par cisaillement du fait de la décélération brutale. Si les occupants ne sont pas ceinturés, ils sont projetés soit vers le haut, contre le tableau de bord, le volant et le pare-brise (avec des lésions des parties hautes du corps : tête et tronc) soit vers le bas avec des lésions des parties basses (bassin et membres inférieurs). Un choc frontal entre deux véhicules roulant en sens inverse additionne les énergies cinétiques de chacun d'eux ;
Figure 16-1 : transmission de l'énergie cinétique lors d'un choc grontal

- chocs latéraux : ils occasionnent des blessures d'autant plus graves qu'il existe peu de protections latérales dans les véhicules. Ils peuvent entraîner plus particulièrement des traumatismes du rachis cervical par hyper-flexion latérale du thorax et du bassin par enfoncement de la portière ;
- chocs arrières : ils occasionnent plus particulièrement des lésions du rachis cervical (coup du lapin) quand il n'y a pas d'appui-tête ;
- chocs rotatoires : ils occasionnent des déplacements circulaires des véhicules à partir du point d'impact et sont à l'origine de lésions par cisaillement dues à la rotation violente (le cerveau est très sensible à ces mouvements) ;
- tonneaux : ils rassemblent toutes les trajectoires et tous les mécanismes des lésions.
Les impacts sur les victimes
- Les occupants d'un véhicule
Dans un véhicule les éléments de sécurité permettent de limiter les impacts. L'observation des déformations de l'habitacle permet d'objectiver la violence du choc et de soupçonner d'emblée la gravité de l'état de la ou des victime(s).
La victime éjectée peut présenter tous les types de lésions (compression, cisaillement, rotation).
- Le piéton renversé
Il peut être soumis à trois impacts différents et consécutifs à :
- l'impact initial contre le véhicule qui occasionne des lésions différentes en fonction de la taille de la victime (adulte, enfant) ;
- l'impact par projection de la partie haute du corps sur le capot du véhicule ou le pare-brise ;
- l'impact lors de la chute au sol.
Parfois il est projeté à plusieurs mètres, ce qui occasionne des lésions par compression, cisaillement et rotation.
- Le conducteur de deux-roues
Il est souvent soumis à deux impacts (choc puis chute) et à un risque supplémentaire de lésions pénétrantes (poignées, guidons…).
Dans ce type d'accident, à vitesse souvent élevée, la trajectoire est à prendre en compte car les lésions sont différentes s'il s'agit d'une simple glissade ou si la victime percute un obstacle ou un véhicule.
Les éléments de protection
Les éléments de protection permettent de limiter les blessures. Ils comportent entre autres :
- Les ceintures de sécurité, les prétensionneurs de ceinture, les airbags, les appuis-tête ;
- Les casques et vêtements de protection avec coque.
Certains d'entre eux sont détaillés dans ce chapitre suivant.
Les sécurités passives et leurs risques
Plusieurs organes de sécurité, destinés à protéger les occupants du véhicule, peuvent également présenter des dangers potentiels pour les occupants et les sapeurs- pompiers. Ils doivent donc être intégrés dans la gestion de l'intervention.
1. L'airbag
L'airbag est un coussin gonflable de sécurité, dans lequel un gaz est très rapidement injecté par une réaction chimique explosive, pour le gonfler et ainsi amortir un choc.
Les airbags sont utilisés pour protéger les occupants d'un véhicule lors d'une collision et leur éviter de percuter violemment certains équipements (volant, vitres latérales, appui-tête avant pour un passager arrière, etc.). Leur efficacité optimale n'est obtenue qu'en l'association avec une ceinture de sécurité équipée d'un prétensionneur.
La localisation des airbags
Suivant leur emplacement dans le véhicule, les airbags assurent la protection spécifique d'une partie du corps du conducteur ou de l'un des passagers. Les choix technologiques diffèrent d'un constructeur automobile à l'autre, d'où l'importance d'effectuer un dégarnissage avant d'entamer toute manœuvre de découpe.
La plupart des véhicules équipés d'airbags sont facilement identifiables par les sapeurs-pompiers grâce à la présence de marquage à l'intérieur ou à l'extérieur du véhicule.
Figure 16-2 : emplacements possibles des airbags dans un véhicule
Figure 16-3 : repérage d'airbag



Principe général de fonctionnement de l'airbag
Ce système permet d'éviter les lésions dues au déplacement de l'ensemble du corps vers l'avant lors d'un accident de la circulation.
Les airbags frontaux se déclenchent généralement lors d'une collision en face à face (avec un angle de + ou - 30°) se produisant à une vitesse supérieure à 20 km/h. Le déclenchement des airbags latéraux et rideaux nécessite généralement un choc latéral.
Des capteurs de décélération (situés à l'avant, sur les côtés et également au niveau du bas de caisse) déclenchent un système pyrotechnique. Le déploiement de l'airbag dure entre 55 et 70 millisecondes. En se remplissant, le sac, plié sous un chapeau de recouvrement rembourré (centre du volant, pièce de tableau de bord), déchire les points destinés à la rupture. Le coussin se gonfle sur le volant et amorti ainsi l'ensemble du corps du conducteur projeté sous l'effet du choc. Le principe est le même pour le passager.
La surface extérieure du coussin, en contact avec la tête, est recouverte d'une pellicule imperméable au gaz. Ce dernier s'échappe par des évents ou soupapes qui s'ouvrent vers le tableau de bord, lors du contact du passager avec le ballon. Le gaz est refroidi par filtrage. L'action globale ne dure que 150 millisecondes au maximum.
Les risques
L'airbag est un dispositif de sécurité passif qui peut provoquer des traumatismes ou des brûlures de la victime, même dans son mode normal de fonctionnement.
Ces traumatismes ou brûlures peuvent toucher :
- le crâne, la face, l'œil et les tympans ;
- les voies aériennes supérieures (pharynx, larynx) ;
- le rachis cervical ;
- le thorax ;
- la cavité abdomino-pelvienne ;
- les membres supérieurs et inférieurs.
Des accidents supplémentaires dus au déclenchement intempestif de l'airbag, même après le débranchement de la batterie, ou à l'explosion d'une cartouche pyrotechnique lors de la désincarcération, peuvent provoquer :
- des lésions pour le sauveteur ;
- une aggravation des lésions de la victime par projection du sauveteur ou de matériel.
Conduite à tenir
Un airbag frontal déjà déclenché peut se re-déclencher et sera donc toujours considéré comme à risque.
1Couper le contact.
2Éloigner, si possible, les blessés de la zone de déploiement de l'airbag (repositionner la victime contre son siège). Il faudra ainsi respecter au maximum la règle des 30/60/90 (figure 16.4) en ne s'attardant pas entre la victime et la zone des 30 cm de déploiement des airbags latéraux, de la zone des 60 cm de déploiement des airbags frontaux conducteur et de la zone des 90 cm de déploiement des airbags frontaux passager avant.
3Installer systématiquement la protection airbag sur le volant.
4Ne pas tenter de débrancher les airbags.
5Ne pas déposer d'objet sur le tableau bord et le capot.
6Après analyse du besoin en énergie électrique (déplacement des fauteuils, des vitres latérales…) en relation avec la méthodologie de l'extraction choisie, faire débrancher les batteries par l'équipage du secours routier.
Figure 16-4 : règle des 30/60/90
Il subsiste un risque de déclenchement de l'airbag après le choc, même si la batterie a pu être débranchée.
Lors de son bilan à la régulation médicale, le chef d'agrès doit préciser si le véhicule est équipé d'airbags, si ceux-ci se sont déclenchés et s'il y a eu des problèmes liés à leur déclenchement.
2. Les prétensionneurs de ceintures pyrotechniques
Les prétensionneurs pyrotechniques complètent le système des ceintures de sécurité. Ils servent à maintenir les passagers contre leur siège lors de la survenue d'un accident.
Dès qu'un choc est ressenti au niveau d'un capteur de décélération, le boîtier électronique déclenche une cartouche pyrotechnique qui actionne le prétensionneur. La ceinture de sécurité se rétracte et plaque le passager contre son siège.
Figure 16-5 : principe de fonctionnement d'un prétensionneur de ceinture

Son déclenchement intempestif sur une victime encore ceinturée risque de provoquer des lésions supplémentaires.
Leur présence n'entraîne pas de spécificité dans la prise en charge de la victime. Il convient simplement de détacher la ceinture de sécurité de son point d'accrochage situé entre les deux sièges ou la couper en cas d'impossibilité au plus près de l'enrouleur (afin de limiter le traumatisme potentiel lié à l'enroulement automatique du brin libre restant).
En revanche un dégarnissage est nécessaire avant toute désincarcération pour ne pas endommager les cartouches pyrotechniques. Leur emplacement dépend du modèle de véhicule.
Principe général de fonctionnement du prétensionneur de ceinture
Les charges pyrotechniques peuvent se trouver à des endroits différents suivant le modèle du véhicule. Le principe de déclenchement est identique à celui de l'airbag. La mise en œuvre s'effectue en 30 milli- secondes, rétractant la ceinture de sécurité d'une dizaine de centimètres. Le déclenchement de ce système est également initialisé par le boîtier de commande électronique de l'airbag et précède le déclenchement de ce dernier.
Figure 16-6 : exemple d'emplacement des cartouches pyrotechniques des prétensionneurs de ceinture
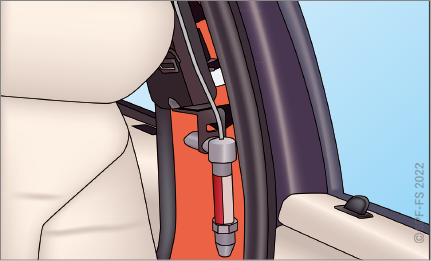
Par ailleurs, des limiteurs d'effort complètent le dispositif et sont installés au niveau des enrouleurs des ceintures de sécurité, afin de dissiper l'énergie cinétique et de limiter la violence du choc en réduisant la pression exercée par la ceinture sur le thorax.
Figure 16-7 : principe de fonctionnement d'un limiteur de décélération
3. Les protections anti-retournement
Ces systèmes composés d'arceaux, protègent les passagers des cabriolets lorsqu'ils effectuent des tonneaux. Leur déclenchement, mécanique et pyrotechnique, lorsqu'il se produit de façon intempestive peut être dangereux pour les sauveteurs, s'ils se trouvent dans la zone de déploiement.
Localisation
Les arceaux de sécurité se trouvent généralement dans l'armature des sièges ou à l'aplomb du coffre.
Figure 16-8 : exemple d'emplacement des arceaux de sécurité

Conduite à tenir
1Ne pas se positionner dans la zone de déploiement : effectuer un maintien de tête occipito-mentonnier en se positionnant latéralement par rapport à la victime passagère arrière
Dispositif « anti-coup du lapin »
Les systèmes d'appui-tête actifs sont censés réduire le risque du « coup du lapin » en cas de choc arrière. Lors de ce type de choc, la tête est violemment rejetée en arrière avec un risque de lésions graves. En approchant l'appuie-tête du cou du conducteur, le mouvement de la tête est réduit et, avec lui, le risque de lésions.
Le dispositif fonctionne de façon mécanique, il est actionné par le mouvement engendré par le haut du torse des passagers avant lors d'une collision survenant par l'arrière. L'appui-tête remonte et s'avance. Ce mouvement est généré par un système intégré au dossier du siège. Ainsi, la distance entre la tête et l'appui-tête est réduite de manière significative.
Il n'y a pas de danger spécifique pour les secours.
Figure 16-9 : dispositif anti-coup du lapin
Ces étapes ne sont pas décrites dans un ordre figé. Le chef d'agrès doit adapter sa conduite à tenir en permanence selon :
- le nombre de victimes ;
- leur état ;
- les véhicules en cause ;
- les risques éventuels.
1. Tenue du personnel
La tenue est variable en fonction de l'action menée par le sapeur-pompier.
Lorsqu'il est au contact de la victime il doit obligatoirement être porteur :
- de la veste SPF1manches baissées ou de la parka ;
- du gilet de sécurité haute visibilité ;
- de gants à usage unique ;
- du casque si les risques l'imposent.
Le port de la tenue de feu est imposé lors des manœuvres de sécurisation ou de désincarcération.
2. Sécurisation de l'intervention et bilan circonstanciel
La sécurisation de l'intervention est un préalable à toute intervention de secours routier. Elle impose de :
1Positionner convenablement son engin.
2Baliser sommairement les lieux de l'intervention dans l'attente des services publics compétents.
3Positionner un moyen d'extinction à l'avant du véhicule.
4Couper le contact et éloigner les clefs de 5 mètres du véhicule.
5Serrer le frein à main.
6Caler les roues du véhicule en fonction du sens de la pente (véhicule sur ses quatre roues) au moyen des cales de roue de l'engin.
7Stabiliser ou amarrer le véhicule si nécessaire.
8Effectuer le bilan circonstanciel (cf. chapitre 4.1) axé sur le type de l'accident et la cinétique en précisant :
- le type de voie de circulation (autoroute, voie express, nationale, rue piétonne) qui donne une estimation de la cinétique ;
- le type de véhicule (VL, berline, sport, monospace, PL, moto, scooter, cyclo) : le modèle du véhicule apporte des informations sur la capacité d'absorption du choc du véhicule, et donc le degré de sécurité des occupants ;
- les circonstances de l'accident : dépassement, croisement…
- le mécanisme de l'accident ; comportement des véhicules : tonneaux, glissade, décélération brutale (arrêt brutal contre un obstacle), nature du choc, (frontal, latéral) ;
- la vitesse approximative (selon les témoins(s), ou estimée à partir des dégâts visibles sur les véhicules et l'état de santé des victimes) ;
- la position des véhicules : (sur ses quatre roues, sur le toit, sur le flanc) ;
- l'impact et les déformations du/des véhicules : le type de choc et la déformation du véhicule précis permettent de prévoir les atteintes possibles des passagers (penser à rechercher des impacts sur le pare-brise) ;
- la présence et le déclenchement des sécurités passives (airbag…) ;
- la distance de projection si le choc concerne un piéton, un cycliste, un motocycliste ou s'il s'agit d'une victime éjectée ;
- le nombre de victimes qui doit être énoncé par ordre de gravité lors du passage du bilan (leur place dans le véhicule peut faire envisager des traumatismes différents en fonction du type de choc) ;
- le port de la ceinture de sécurité ou de protections spécifiques (casque intégral, tenue renforcée, bottes de moto…) ;
- la présence ou non d'appui tête .
- le type d'énergie (essence, électrique, hybride, GPL…).
L'appréciation de la gravité globale de l'accident ne doit pas se porter uniquement sur la déformation éventuelle de l'habitacle car les véhicules de nouvelles technologies tendent à le préserver jusqu'à des niveaux d'énergie absorbée très importants.
9Demander les moyens de secours complémentaires.
10Caler l'engin.
11Après analyse du besoin en énergie électrique (déplacement des fauteuils, des vitres latérales…) en relation avec la méthodologie de l'extraction choisie, faire débrancher les batteries par l'équipage du secours routier.
12Rechercher les témoins de l'accident et les éventuelles victimes éjectées ou blessées qui se seraient éloignées du lieu de l'accident.
3. L'abord de la victime
L'abord de la victime est particulier dans le domaine du secours routier. Il doit intégrer les spécificités de ce type d'intervention au déroulement général d'une intervention de secours à victimes et aux différentes phases du bilan.
L'abord de la victime doit se faire dès que les conditions de sécurité le permettent, véhicule stabilisé. Il peut se faire de l'extérieur (fenêtre, pare-brise, ouvrant…) ou en envoyant du personnel à l'intérieur du véhicule (l'équipier prendra la fonction « d'écureuil »).
L'objectif principal de l'abordage est une prise de contact « physique » avec la ou les victimes. Pour cela, il faut :
1Approcher la victime préférentiellement de face afin d'éviter toute rotation de la tête.
2Réaliser un maintien de la tête et la ramener en position neutre, en se tenant à l'extérieur du véhicule (cf. fiche technique G.14).
3Repositionner toute victime affalée sur le volant ou le tableau de bord contre le dossier du siège dans un véhicule sur ses quatre roues, et ceci le plus précocement possible.
4Engager un personnel (l'écureuil) à l'intérieur du véhicule stabilisé afin de reprendre le maintien de la tête en :
- ouvrant les portières, si possible, ou brisant une vitre du côté opposé à la victime ;
- déposant ou brisant le pare-brise, ou la lunette arrière.
5Effectuer un bilan primaire et réaliser les gestes de survie qui s'imposent (hémorragie externe importante, libération des voies aériennes supérieures, inhalation d'oxygène si nécessaire, etc.).
- si la victime est en arrêt cardiaque ou si les conditions de sécurité de la situation l'exigent, réaliser un dégagement d'urgence.(cf. fiche technique G.20) ;
- si la victime est critique, en l'absence de médecin sur place, transmettre un bilan.
6Réaliser le bilan secondaire.
7Protéger la victime contre le froid ou les intempéries.
8Compléter ou réaliser la demande de moyens de secours ou de services publics.
9Transmettre un bilan complet à la régulation médicale soit comme premier bilan, soit pour apporter un complément de bilan.
10Assurer la surveillance de la ou des victimes.
4. L'extraction de la victime
La conduite à tenir est liée :
- au bilan de la victime (détresse vitale ? indication d'immobiliser le rachis ?) ;
- à son incarcération ;
- à la position de la victime dans le véhicule ;
- et à la position du véhicule.
Le bilan de la victime est l'élément central à partir duquel la conduite à tenir sera élaborée. En effet, il en dictera la cinétique d'extraction et les éventuelles contraintes liées au respect de l'axe tête-cou-tronc. L'état d'une victime n'est pas figé dans le temps, ainsi, Il est important de souligner qu'au-delà du bilan initial, la conduite à tenir devra s'adapter aux éléments issus de la surveillance de la victime.
La conduite à tenir permettant l'extraction de la victime sera le fruit d'une concertation continue permettant de trouver une solution technique aux contraintes dictées par l'état de la victime. De cette concertation commune entre le chef d'agrès VSAV (et le moyen médicalisé si présent sur les lieux) et le commandant des opérations de secours (COS), nait l'idée de manœuvre..
L'idée de manœuvre de l'extraction de la victime devra définir une voie d'extraction et une technique. Aussi, il faudra toujours établir une idée de manœuvre alternative avant de débuter l'extraction (contraintes liées à la victime ou à la technique de désincarcération).
Concernant la cinétique de l'extraction de la victime, les différents acteurs doivent utiliser la même terminologie. Nous parlerons donc :
- de dégagement d'urgence (immédiat) ;
- d'extraction rapide (moins de 20 minutes) pour une victime critique. Ceci ne préjuge pas de la technique employée ;
- d'extraction contrôlée.
Concernant les contraintes liées à la victime, nous pouvons définir 3 schémas d'extraction (cf procédure 16-1) :
- le dégagement d'urgence : précautions minimales concernant le respect de l'axe tête-cou-tronc ;
- la victime présente une ou des détresses vitales : mise en œuvre de gestes secouristes et de techniques de désincarcération permettant une extraction rapide ;
- La victime n'a pas de détresse vitale :
- sans nécessité d'immobiliser son rachis : aide à la sortie précautionneuse de la victime, mise en œuvre de techniques de désincarcération facilitant son extraction ;
- avec nécessité d'immobiliser son rachis : mise en œuvre de matériels secouriste et de techniques de désincarcération permettant une extraction contrôlée.
Les techniques de découpe d'un véhicule rallongent la durée de l'intervention. Elles ne doivent être mises en œuvre que si l'extraction en toute sécurité de la victime l'exige, sans perdre de vue que son transfert vers la structure d'accueil doit être réalisé le plus rapidement possible.
D'un point de vue des techniques de désincarcération, l'idée de manœuvre de l'extraction de la victime doit être guidée par deux principes :
- adapter l'espace à la victime et non l'inverse ;
- toujours définir une idée de manœuvre alternative avant de débuter une extraction.
La victime, ne présente pas de détresse vitale, n'est pas incarcérée
Le chef d'agrès réalise et transmet son bilan à la régulation médicale puis procède à l'extraction de la victime.
L'application de la procédure 15.1 relative à la prise en charge d'une victime traumatisée du rachis permettra de définir une voie et une technique d'extraction :
- la victime ne nécessite pas d'immobilisation de son rachis : rechercher la coopération de la victime en l'aidant à s'extraire de façon précautionneuse. Une douleur du rachis pendant l'extraction fera interrompre tout mouvement. L'immobilisation de son rachis devient nécessaire.
- la victime nécessite l'immobilisation de son rachis : réaliser une extraction contrôlée privilégiant la voie limitant la mobilisation du rachis. L'attelle cervico-thoracique (ACT) (cf. fiche technique I.11) seule ou associée à un plan dur, sera mise en œuvre dès qu'une rotation de la victime est nécessaire (cf. figure 16-10), ou pour en faciliter la préhension.
Figure 16-10 : voies d'extractions possibles

La victime présente une détresse vitale, n'est pas incarcérée
Toute victime présentant une détresse vitale nécessite l'immobilisation de son rachis (victime considérée comme apportant des réponses non fiables) et d'une extraction rapide.
La voie d'extraction limitant la mobilisation du rachis sera privilégiée.
La victime est incarcérée, ou son état ne permet pas de l'extraire dans les meilleures conditions par rapport aux pathologies présentées
1Demander les moyens de secours complémentaires nécessaires (moyen de secours routier en particulier).
2Préparer l'action des moyens de secours routier :
- couper les ceintures au plus près des enrouleurs ;
- ouvrir les portières, le coffre si possible (sans faire bouger le véhicule) ;
- commencer à dégarnir seulement aux endroits de coupe selon la technique choisie par le COS afin de découvrir les cartouches pyrotechniques des sécurités passives et faciliter le travail des cisailles.
L'idée de manœuvre doit être définie clairement avant le début de la désincarcération.
Lors de ces manœuvres, il faudra veiller en permanence à la protection et à la sécurité de la victime et de l'équipier pénétrant.
Procédure 16.1 : prise en charge d'une victime traumatisée dans un véhicule

Chapitre 17
Immobilisation, relevage et transport
17.1 Les immobilisations
1. Généralités
2. Matériels
3. Immobilisation des membres
Principe général
Conduite à tenir
4. Immobilisation du rachis
Principe général
Conduite à tenir
17.2 Les relevages
1. Généralités
2. Les moyens de relevage
Les brancards
Les autres dispositifs de portage
3. Les techniques de relevage
Principes généraux des techniques
Préparation de la victime
Préparation d'un dispositif de portage
17.3 Le brancardage et le transport
1. Le brancardage
2. Le transport
1. Généralités
Toute lésion de l'appareil locomoteur est génératrice de douleurs et peut s'aggraver (plaie, atteinte des vaisseaux, des nerfs, de la moelle épinière, détresse circulatoire…). Il est donc indispensable de limiter les mouvements et d'immobiliser toute atteinte de l'appareil locomoteur avant tout déplacement et tout transport, sauf en cas de danger imminent.
Les techniques et matériels utilisés pour réaliser ces immobilisations seront différents en fonction du type de traumatisme, de la position de la victime et de son état.
2. Matériels
Les matériels impliqués dans la prise en charge traumatique du rachis se répartissent en matériels :
- de relevage ou d'extraction :
- le brancard cuillère : la norme pour le relevage et les transferts ;
- le plan dur : la norme pour l'extraction ;
- une alternative au brancard cuillère pour le relevage ;
- une exception pour l'immobilisation (avec immobilisateur de tête + sangles de fixation araignées ou séparées) en l'absence de matelas immobilisateur à dépression.
- de restriction du mouvement du rachis :
- le collier cervical ;
- l'attelle cervico-thoracique (ACT).
- d'immobilisation du rachis :
- le matelas immobilisateur à dépression (MID) : la norme.
- Les matériels impliqués dans l'immobilisation des membres :
- les écharpes ;
- les attelles à dépression ;
- les attelles à traction.
Figure 17-1 : présentation des matériels d'immobilisation
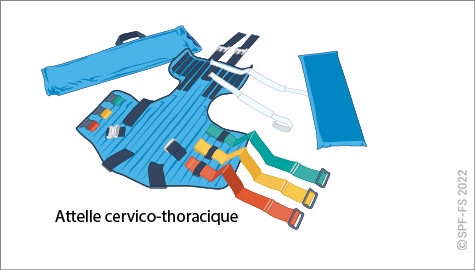
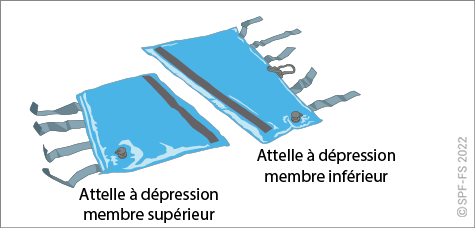
Le matelas immobilisateur à dépression (MID) est constitué :
- d'une enveloppe compartimentée souple et étanche contenant des billes de polystyrène ;
- d'un robinet permettant la sortie et l'entrée de l'air.
Il comporte :
- une pompe manuelle ;
- des sangles permettant de consolider l'immobilisation de la victime ;
- des sangles de portage.
Il est radio-transparent, imperméable à l'eau, aux liquides biologiques et au sang pour être facilement nettoyé et éviter la transmission de germes infectieux. Le MID est utilisé pour immobiliser le corps entier d'une victime, suspectée d'un traumatisme de la tête, de la colonne vertébrale, du bassin et/ou des membres inférieurs (cuisse). Il est particulièrement indiqué si la victime présente de multiples lésions ou traumatismes.
Il permet de respecter l'axe « tête-cou-tronc » et limite toute aggravation d'une éventuelle lésion de la moelle épinière et du bassin. De plus, il permet l'immobilisation des membres inférieurs.
L'installation d'une victime sur le MID est effectuée en utilisant un brancard cuillère ou à défaut la technique de relevage à 4 équipiers (pont amélioré ou pont néerlandais) (cf. fiches techniques D.08 et D.09).
Figure 17-2 : matelas immobilisateur à dépression (MID)

Le plan dur est constitué .
- d'un plan en PVC rectangulaire, radio-transparent, imperméable à l'eau, aux liquides biologiques et au sang pour être facilement nettoyé et éviter la transmission de germes infectieux ;
- de poignées de portage.
Le plan dur est complété :
- pour la tête :
- d'un dispositif de tête, fixé sur le plan dur
,
- de deux blocs d'immobilisation latéraux
,
- de sangles de maintien de la tête au niveau du front et du menton
;
- d'un dispositif de tête, fixé sur le plan dur
- pour le maintien de la victime :
- de padding (rembourrage),
L'immobilisation sur un plan dur, reste une alternative au MID car il peut engendrer les effets secondaires suivants :
- troubles ventilatoires (pouvant amputer jusqu'à 20 % la fonction ventilatoire de la victime).
- points de compressions (surtout chez les personnes âgées) ;
- déformations de la colonne vertébrale ;
- douleurs, inconfort.
C'est pourquoi le transport sur matelas à dépression reste la technique de choix.
Figure 17-3 : plan dur avec immobilisateur de tête et sangle

3. Immobilisation des membres
Principe général
L'immobilisation des membres doit être réalisée au moyen des techniques suivantes en fonction de la localisation du traumatisme et des matériels disponibles :
|
Localisation |
Technique |
|
Traumatisme de l'épaule |
Écharpe oblique (cf. fiche technique I.10). |
|
Traumatisme du bras ou du coude |
Écharpe simple et contre écharpe (cf. fiche technique I.10) ou à défaut, attelle de bras à dépression associée à une contre écharpe (cf. fiche technique I.08). |
|
Traumatisme de l'avant-bras |
Attelle de bras à dépression ou, à défaut, écharpe simple (l'attelle peut être soutenue si nécessaire par une écharpe simple) (cf. fiches techniques I.08 et I.10). |
|
Traumatisme de la cheville, de la jambe ou du genou |
Attelle de jambe à dépression (cf. fiche technique I.08). |
|
Traumatisme de la cuisse (diaphyse fémorale) |
Attelle à traction (cf. fiche technique I.11) ou à défaut MID (cf. fiche technique I.07). |
|
Traumatisme de la hanche (col du fémur) |
Conduite à tenir
La procédure générale pour l'immobilisation d'un membre traumatisé est la suivante :
1Soutenir le membre blessé avec les mains et limiter, autant que possible, les mouvements.
2Inspecter la lésion avant de l'immobiliser après avoir retiré ou découpé les vêtements si nécessaire.
3Recouvrir par un pansement stérile et sec toute plaie avant immobilisation (cf. fiche technique S.04). Si la plaie saigne, réaliser un pansement compressif, sauf s'il existe une issue d'os visible ou d'un corps étranger (cf. chapitre 6.3). En leur absence, la fracture ouverte est traitée de la même façon qu'une fracture fermée après avoir placé un pansement stérile et sec sur la plaie.
4Apprécier la température, la motricité, la sensibilité et le temps de recoloration capillaire de l'extrémité atteinte avant et après l'immobilisation.
5Immobiliser correctement le segment de membre atteint en respectant les principes suivants :
- utiliser le moyen d'immobilisation le plus approprié ;
- immobiliser aussi les articulations situées au-dessus et au-dessous de la lésion.
Une fracture ouverte présentant une issue d'os visible, une fracture de la cuisse (fémur) ou toute fracture entraînant une douleur intolérable doit obligatoirement faire l'objet d'une demande de renfort à la régulation médicale.
Cas particulier : fracture avec déformation
La présence d'une déformation angulaire du membre atteint constitue un obstacle ou une gêne à la mise en place d'un matériel d'immobilisation.
Il est donc nécessaire de réaligner le membre, c'est-à-dire de lui faire recouvrer un axe proche de la normale, avant de l'immobiliser.
Ce réalignement permet de :
- prévenir les mouvements ;
- mettre en place une attelle ;
- limiter les complications de compression vasculaire ou nerveuse.
Le réalignement d'un membre se fait par un médecin.
4. Immobilisation du rachis
Principe général
L'immobilisation du rachis impose de :
- immobiliser la victime en priorité dans un MID, à défaut sur un plan dur ;
- immobiliser l'ensemble du rachis de la tête jusqu'au bassin ;
- adapter les moyens de restrictions des mouvements du rachis à la victime (d'autant plus de moyens que la victime le nécessite) ;
- contrôler la motricité et la sensibilité de chaque extrémité avant et après l'immobilisation ;
- s'assurer qu'un seul sapeur-pompier est chargé de donner les ordres pour diriger la manœuvre ;
- assurer de la bonne compréhension de la manœuvre avant de l'exécuter ;
- déplacer la victime d'un seul bloc.
Conduite à tenir
Devant toute personne suspectée d'avoir été victime d'un traumatisme crânien ou rachidien, le principe d'action dépend de l'application de la procédure de prise en charge d'une victime traumatisée du rachis (cf. procédure 15.1). Cependant, dans tous les cas, la prise en charge initiale débute par une stabilisation du rachis cervical au moyen d'un maintien tête, précédé si nécessaire, pas une remise de la tête en position neutre (cf. fiche technique G.14).
Figure 17-4 : le maintien de la tête

Victime inconsciente
Une victime inconsciente traumatisée cumule deux risques dont la gestion est a priori contradictoire dans les techniques mises en œuvre : l'inconscience (donc un risque pour la perméabilité et la protection des voies aériennes supérieures) et la suspicion de lésion rachidienne instable.
1Effectuer immédiatement un maintien de la tête précédé, si nécessaire, par une remise de la tête en position neutre (cf. fiche technique G.14).
2Retourner la victime si elle est sur le ventre au mieux directement sur le MID, à défaut sur le brancard cuillère (cf. fiche technique G.18).
3Retirer systématiquement le casque de protection à deux sapeurs-pompiers, s'il est présent (cf. fiche technique G.16).
4Libérer les voies aériennes supérieures (cf. fiche technique G.07).
5Apprécier la respiration sur 10 secondes : la victime respire (cf. fiche technique G.09).
6Poursuivre le bilan primaire C, D, E.
7Protéger les voies aériennes supérieures :
- un secouriste est dédié au maintien tête et à la surveillance de la victime ;
- un retournement en bloc est réalisable si la victime vomit.
En situation de multiples victimes, conserver le maintien de la tête uniquement pendant la mise en PLS.
Victime consciente
La conduite à tenir dépend de la position de la victime, de ses traumatismes et du matériel disponible.
Victime sur le dos
1Effectuer un bilan primaire et les gestes de secours adaptés :
- réaliser immédiatement un maintien de la tête , précédé si nécessaire, par une remise de la tête en position neutre (cf. fiche technique G.14).
- retirer systématiquement le casque de protection à deux sapeurs-pompiers (cf. fiche technique G.16) ;
- desserrer ou dégrafer ce qui peut gêner la respiration.
2Effectuer un bilan secondaire.
3Immobiliser si besoin la victime en fonction des traumatismes observés en utilisant la technique adaptée (cf. tableau).
Victime sur le ventre
1Débuter le bilan primaire et réaliser immédiatement un maintien de la tête.
2Réaliser une palpation sommaire afin de confirmer la possibilité du retournement.
3Retourner la victime au mieux directement sur le MID, à défaut sur le brancard cuillère ou sur le plan dur. Durant cette manœuvre la tête sera remise en position neutre si possible.
4Compléter le bilan primaire et les gestes de secours adaptés :
- retirer systématiquement le casque de protection à deux sapeurs-pompiers (cf. fiche technique G.16) ;
- desserrer ou dégrafer ce qui peut gêner la respiration.
5Effectuer un bilan secondaire complet.
6Immobiliser si besoin la victime en fonction des traumatismes observés en utilisant la technique adaptée (cf. tableau).
Victime debout casquée
1Effectuer le bilan primaire et réaliser immédiatement un maintien de la tête (cf. fiche technique G.14).
2Compléter le bilan primaire et les gestes de secours adaptés :
- retirer systématiquement le casque de protection à deux sapeurs-pompiers (cf. fiche technique G.16) ;
- desserrer ou dégrafer ce qui peut gêner la respiration ;
3Effectuer un bilan secondaire complet.
4Immobiliser si besoin la victime en fonction des traumatismes observés en utilisant la technique adaptée (cf. tableau).
Victime assise casquée
1Effectuer un bilan primaire, réaliser immédiatement un maintien de la tête, précédé si nécessaire, par une remise de la tête en position neutre (cf. fiche technique G.14).
2Retirer le casque de protection systématiquement à deux sapeurs-pompiers (cf. fiche technique G.16) et réaliser les gestes de secours adaptés.
3Desserrer ou dégrafer ce qui peut gêner la respiration.
4Effectuer un bilan secondaire.
5Immobiliser si besoin la victime en fonction des traumatismes observés en utilisant la technique adaptée.
Ces conduites à tenir doivent être adaptées en fonction de l'état de la victime et de sa position pour ne pas aggraver ses blessure
1. Généralités
Installée dans la position que nécessite son état, la victime doit être placée sur un brancard soit directement soit à l'aide d'un dispositif particulier de relevage afin d'assurer son déplacement vers le VSAV.
L'application des techniques de relevage comporte des risques tant pour les sapeurs-pompiers (pathologies dorsolombaires) que pour les victimes (aggravation des éventuels traumatismes). Une connaissance détaillée des techniques et un entraînement régulier sont donc nécessaires afin d'éviter ou de minimiser tout risque d'accident.
Ces techniques nécessitent une action collective, réalisée de façon coordonnée sous les ordres d'un chef d'agrès qui désigne au préalable la méthode choisie et dont la place est dictée par les circonstances, en principe à la tête.
Cependant il doit toujours pouvoir surveiller le visage de la victime ainsi que la position des sapeurs-pompiers.
2. Les moyens de relevage
Le matériel de base du portage est le brancard VSAV. II existe une série de matériels qui peut aider les équipiers à lever une victime. Certains d'entre eux peuvent être utilisés pour un portage sur une courte distance jusqu'au lieu où la pose sur le brancard est possible. Les VSAV sont équipés de brancards munis d'un dossier et repose-pieds réglables, adaptés à des chariots porte-brancard, dont ils peuvent être parfois désolidarisés.
Les brancards
Le brancard cuillère
Ce dispositif est constitué de deux parties qu'on glisse latéralement sous le blessé, puis qu'on réunit pour constituer un brancard rigide.
Ce matériel, en métal inoxydable ou en PVC, est constitué :
- d'un cadre tubulaire, large de 43 cm au niveau du tronc, dont les montants permettent le portage ;
- de lames pleines, légèrement incurvées, inclinées vers l'intérieur, permettant la « cueillette » de la victime.
Le cadre tubulaire est réglable en longueur et permet, par deux systèmes à encliquetage et articulés, l'ouverture en éventail ou la dissociation du brancard en deux parties. Trois sangles permettent l'arrimage de la victime.
La forme en auge et les possibilités d'ouverture permettent de glisser les lames sous la victime sans la soulever. Le stockage peut s'effectuer en position repliée. Ce dispositif est surtout utilisé pour relever une victime et la transférer sur un autre moyen de transport.
Figure 17-5 : brancard cuillère
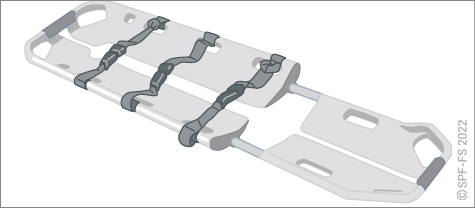
Le plan dur
Ce matériel est décrit dans la partie sur les immobilisations.
Le brancard pliant à compas sans têtière
C'est un brancard plat dont le fond est en toile ou toile plastifiée. Les hampes sont de bois ou de métal, munies de pieds fixes et réunies par des compas métalliques permettant de plier le brancard dans le sens de largeur (transport à vide et stockage). Il n'est pas muni de têtière.
Figure 17-6 : brancard pliant

Le brancard VSAV
Ce brancard, qui existait déjà sous diverses formes, a été redéfini. II est muni de roues et peut parfois être utilisé séparément ou combiné à un chariot de transport (cf. partie sur les brancardages et le transport).
Muni d'un dossier (appelé appui-tête), il permet la position demi-assise, et peut être complété d'un repose-pieds (brancard articulé).
La zone du thorax est rigide pour permettre de réaliser une RCP, il est recouvert d'un matelas de transport et parfois d'appuis latéraux rabattables.
Figure 17-7 : exemple de brancard VSAV

Les brancards dits « de catastrophe »
II s'agit de brancards plats, rigides, faciles à empiler, dont le stockage et le transport à vide peuvent être faits sous faible volume. Ils sont utilisés lors de situations à multiples victimes.
Figure 17-8 : brancard catastrophe

Le brancard pour aéronefs
Certains aéronefs, en version sanitaire, sont munis de brancards spéciaux, plus étroits (manque de place ou difficulté d'accès).
La chaise de transport
Il ne s'agit pas d'un brancard à proprement parler mais elle permet de répondre à une difficulté réelle de brancardage en étages, dans les immeubles aux escaliers étroits, sans ascenseur ou avec des ascenseurs exigus. On peut l'utiliser pour une victime, sans atteinte grave, qui peut tenir la position assise et qui ne présente aucune détresse exceptée respiratoire.
Figure 17-9 : chaise de transport

Les autres dispositifs de portage
Le matelas immobilisateur à dépression
Ce matériel est décrit dans la partie sur les immobilisations.
Le portoir souple
Elle est constituée d'un rectangle de toile épaisse, solide, plastifiée, radio-transparente, dont la dimension correspond à la surface utile du brancard. Elle est munie de poignées latérales renforcées de sangles de toile, dans le sens transversal et parfois longitudinal. Les poignées sont au nombre de 6 ou 8 symétriques ou dissymétriques. Placée à l'avance sur le brancard, sous la couverture, elle permet, avec des risques moindres de faire :
- glisser le blessé d'un brancard sur un autre ;
- passer le blessé du brancard sur un lit, une table d'examen ou de radiologie.
Elle est utilisée isolément et de façon transitoire, en l'absence de lésion traumatique, pour soulever la victime et la transporter jusqu'au brancard, si on ne peut amener ce dernier à la victime. Elle est lavable et stockable sous un faible volume, mais ne constitue en aucun cas un plan dur rigide.
Figure 17-10 : portoir souple
La barquette
La barquette est un dispositif rigide de transport de victime, muni de bords sur ses quatre côtés et de sangles d'immobilisation. Elle présente quatre anneaux de fixation pour les élingues de treuillage. Certains modèles sont constitués de deux parties détachables, pour faciliter leur portage à vide La charge maximale admissible est de 272 kg.
Figure 17-12 : barquette
Barquettes pour prise en charge des personnes obèses
Pour prendre en charge correctement les personnes obèses, il est nécessaire de disposer des outils adaptés.
Figure 17-13 : barquette bariatrique

Civières de relevage et transport en milieu particulier
Pour immobiliser et transporter un blessé en milieux particuliers : montagne, hélitreuillage (seules certaines sont agréées), excavations, bateau…, différentes civières ont été développées. Elles permettent d'être transportées plus facilement jusqu'au blessé, de le prendre en charge en assurant l'immobilisation de son rachis, de réduire l'encombrement une fois le blessé installé, de mobiliser le blessé horizontalement ou verticalement, de répondre pour certaines aux normes aéronautiques. On peut citer par exemple les civières Nest®, Piguillem®, Franco garda®…
Figure 17-14 : civière de relevage et transport en milieu particulier

3. Les techniques de relevage
Principes généraux des techniques
Le choix de la technique et du matériel relève du chef d'agrès, qui dans certaines circonstances peut demander un avis médical.
Ce choix repose sur les éléments suivants :
- accessibilité de la victime (par la tête, les pieds, un côté…) et la possibilité de disposer ou non le brancard au plus près ;
- état de la victime et nature des lésions suspectées ;
- poids de la victime et nombre d'équipiers ;
- matériel disponible ;
- position d'attente de la victime (n'influe pas sur le principe de la technique choisie mais sur la position des mains des sapeurs-pompiers).
|
Techniques |
Circonstances |
|
Brancard cuillère (cf. fiche technique D.03) |
|
|
Pont néerlandais à trois équipiers (cf. fiche technique D.05) |
|
|
Pont simple (cf. fiche technique D.04) |
Idem ci-dessus. |
|
Pont néerlandais à quatre équipiers (cf. fiche technique D.05) |
|
|
Pont amélioré (cf. fiche technique D.08) |
Idem ci-dessus. |
|
Relevage d'une victime à l'aide d'un portoir souple (cf. fiche technique D.07) |
|
|
Relevage d'une victime en position particulière (cf. fiche technique D.11) |
|
Quelle que soit la technique utilisée elle doit répondre à certains critères.
- Stabilité des positions : le sapeur-pompier en position debout doit avoir les pieds écartés, décalés et non parallèles.
Figure 17-15 : position des pieds d'un équipier secouriste
À genoux, il se place en position de trépied, un genou à terre, l'autre écarté en dehors des avant-bras.
Figure 17-16 : en trépied
L'effort de levage doit s'effectuer en gardant le dos plat avec les muscles des membres inférieurs, la colonne vertébrale aussi droite que possible.
Figure 17-17 : portage d'une charge : la position des pieds et la tenue de la charge
Dans la mesure du possible toute manipulation doit s'effectuer au plus près du sapeur-pompier afin d'éviter les « portés » bras tendus générateurs d'effort inutiles, de déséquilibre et de mauvais contrôle des gestes.
- Fermeté des prises : la charge est saisie à pleines mains et porte sur les avant-bras. Les points d'appui au plus près possible du blessé surtout au niveau des régions les plus lourdes (bassin, thorax…).
- Bonne répartition des charges : les équipiers doivent être plusieurs et judicieusement répartis.
- Synchronisation des mouvements : le soulèvement, le déplacement et le « poser » de la victime doivent s'effectuer avec le maximum de délicatesse, de synchronisation et de sécurité sous les ordres du chef d'agrès.
Préparation de la victime
Contrôle des hémorragies
Il doit être effectué avant, pendant et après la manipulation du blessé.
Mise en position correcte des membres de la victime
Les membres inférieurs sont étendus avec douceur dans l'axe du corps et les membres supérieurs ramenés sur la poitrine et le ventre en suivant le même principe général que pour l'immobilisation de toute fracture à savoir : bloquer le membre concerné au-dessus et en dessous. Des mouvements modérés en flexion ou en extension des bras ne vont pas produire de déplacement important des épaules. En revanche n'importe quel mouvement ou angulation du pelvis provoque une mobilisation du sacrum et peut donc être responsable de lésions médullaires. Il faut donc avant toute mobilisation des membres inférieurs assurer au préalable un maintien du bassin en apposant les mains d'un sapeur-pompier sur les crêtes iliaques sans exercer de pression sur ces dernières.
Bandage et pansement
Ils doivent être mis en place en principe avant le relevage sauf si des circonstances exceptionnelles imposent un relevage rapide.
Immobilisation des fractures
Elle doit être effectuée avant le relevage avec les moyens adaptés (collier cervical, attelle…).
Administration d'O2
Dans le cas où de l'oxygène est administré à la victime, les inhalations peuvent être interrompues pendant la manipulation sauf en cas de détresse respiratoire.
Préparation d'un dispositif de portage
Chaque fois qu'une victime doit être installée sur un dispositif de portage, ce dernier doit être préalablement préparé afin d'assurer un transport correct et confortable. Chaque fois que possible la victime sera enveloppée dans un drap puis une couverture avant d'être arrimée.
Un dispositif de portage correctement préparé doit permettre d'envelopper facilement et totalement le corps de la victime dans un drap puis une couverture.
Matériel :
- un drap :
- drap à usage unique…,
- champs stériles, utilisés pour envelopper une victime qui présente des brûlures étendues ;
- une couverture bactériostatique destinée à protéger la victime du froid ;
- des sangles de fixation : les brancards sont équipés de sangles de fixation de la victime sur le brancard ;
- une couverture de survie : toute victime doit être protégée du froid et des regards extérieurs. Pour ce faire, nous disposons d'une couverture de survie ou bactériostatique.
La couverture de survie est constituée d'un film en polyester avec un côté doré et un côté argenté. Le côté doré a la propriété de mieux laisser passer le rayonnement infrarouge que le côté argenté. Le côté argenté reflète plus le rayonnement thermique que le côté doré. Donc :
- pour protéger la victime du froid extérieur et conserver sa température, il faut mettre la face argentée de son côté. La propre chaleur de la victime est alors piégée (effet de serre) ; Pour réchauffer cette victime, il faut disposer d'une source de chaleur extérieure. Le rayonnement traverse alors la couverture par le coté doré et se trouve piégée par la face argentée ;
- pour protéger la victime des rayonnements du soleil, la couverture peut servir d'écran à condition que la face argentée soit dirigée vers l'extérieur et qu'il y ait un espace suffisant pour permettre la circulation de l'air et limiter l'effet de serre.
Cette couverture à usage unique est une excellente alternative à l'utilisation de la couverture bactériostatique. Cette dernière est une couverture hygiénique, décontaminable et isolante contre le froid et les microbes.
1. Le brancardage
La victime installée sur le brancard, dans la position adaptée à son état, doit être menée jusqu'au véhicule ou à l'aéronef sanitaire par des cheminements souvent accidentés.
Les techniques présentées dans le présent paragraphe impliquent la réalisation du brancardage par des sapeurs-pompiers en équipe, dont l'action doit être rigoureusement coordonnée sous la conduite d'un chef d'agrès et adaptée au terrain.
Deux situations peuvent se présenter :
- la victime est déjà dans une position adaptée à son état avant la mise sur le brancard ; cette position est maintenue pendant et après la mise sur le brancard ;
- la victime n'est pas dans une position adaptée au moment où l'équipe arrive auprès d'elle ; il faut donc :
- mettre rapidement la victime en position adaptée (PLS, à plat dos…),
- procéder à la mise sur le brancard.
L'évacuation d'un blessé ou d'un malade sur un brancard, quelles que soient les précautions prises, demeure une épreuve inconfortable pour le sujet transporté qui ressent les vibrations transmises au brancard.
En conséquence, tout brancardage doit s'effectuer en appliquant les règles de base suivantes :
- le brancard est placé à l'horizontale ;
- les sapeurs-pompiers travaillent en équipe, sous la conduite d'un chef d'agrès ;
- la victime est sur le dos ou en position correspondant à la détresse ;
- elle doit obligatoirement être sanglée ou arrimée sur le brancard avant tout déplacement ;
- le chef d'agrès place les équipiers en fonction de leur taille et de leur force ;
- les commandements d'exécution sont le plus souvent précédés de commandements préparatoires et doivent être entendus de tous les équipiers ;
- les mouvements doivent être doux et synchronisés ;
- le déplacement se fait en marchant ;
- la marche doit être souple, sans secousse ni balancement ;
- le brancard doit rester le plus possible horizontal ;
- le blessé est brancardé en général tête en avant ;
- le chef d'agrès surveille en permanence la victime et la position du brancard ;
- la victime doit être couverte.
Après chaque déplacement, et notamment lorsque le brancardage n'a pas été strictement horizontal, il convient obligatoirement de refaire un bilan primaire et de mesurer la pression artérielle.
Les techniques de brancardage sont décrites dans les fiches techniques D.11 à D.18.
Figure 17-18 : position de transport d'une victime consciente
Cas général

Détresse respiratoire

Détresse circulatoire

Risque de vomissement
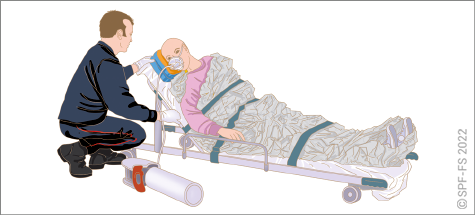
Tout brancardage en milieu difficile, dangereux pour la victime et les équipiers nécessite l'intervention d'équipes et matériels spécialisés (sauvetage et déblaiement, GRIMP).
2. Le transport
Le transport des victimes, en dehors des situations à multiples victimes doit impérativement être réalisé dans la cellule sanitaire d'un VSAV.
L'opportunité de la présence d'un accompagnateur est laissée à la discrétion du chef d'agrès dans la limite de la capacité d'emport du VSAV indiquée sur la carte grise.
En cas de danger pour les sapeurs-pompiers, les forces de l'ordre peuvent également être transportées avec les mêmes réserves.
Dans ces cas, l'accompagnateur doit être installé sur un siège muni de ceintures de sécurité.
Au cours d'un transport, les sapeurs-pompiers et plus particulièrement la victime sont soumis :
- aux dangers de tout usager de la circulation ;
- aux inconvénients des variations de vitesse, des vibrations, du bruit, d'un éclairage inadapté.
Le retentissement de la conduite sur l'état de la victime peut augmenter la douleur et aggraver une détresse.
La victime doit être mise en condition, installée et obligatoirement sanglée au brancard au moyen des ceintures de sécurité prévues à cet effet.
Figure 17-19 : position de transport dans un VSAV
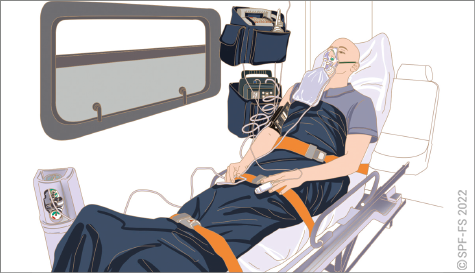
Le matériel de secours qui est utilisé ou susceptible d'être utilisé pendant le transport doit être fixé solidement pour ne pas chuter ou devenir en cas de décélération brutale un projectile dangereux.
Au cours du déplacement, il est indispensable que le personnel de secours soit assis et maintenu par des ceintures de sécurité.
Le conducteur doit se référer au règlement départemental de conduite des véhicules d'intervention en opération.
L'état d'une victime peut s'aggraver rapidement pendant le transport. L'évolution de l'état de la victime doit donc être une préoccupation permanente du chef d'agrès qui est responsable de la surveillance de la victime. Pour cela il doit assurer ou faire assurer lorsque l'état de la victime ne présente aucun signe de gravité, une surveillance attentive par un personnel suffisamment formé et expérimenté :
- en lui parlant ;
- en contrôlant régulièrement sa respiration et sa circulation ;
- en recherchant une modification de ses plaintes (« Avez-vous plus ou moins mal, la douleur est-elle toujours la même ? ») ;
- en appréciant l'aspect de sa peau ;
- en surveillant le matériel utilisé et en contrôlant l'efficacité des gestes de secours réalisés : pansements, attelles, oxygénothérapie, arrêt des hémorragies, protection thermique (température). Les autres constantes (pouls, pression artérielle et SpO2) sont aussi contrôlées régulièrement à l'aide notamment du moniteur multiparamétrique.
Ils doivent également expliquer à la victime ce qui se passe pour la réconforter.
Si l'état de la victime s'aggrave, ils doivent :
1Arrêter le VSAV.
2Rechercher de nouveau la présence d'une détresse vitale en effectuant, soit un bilan succinct si la détresse est évidente (arrêt cardiaque), soit un bilan complet dans les autres cas.
3Adapter la conduite à tenir.
4Informer immédiatement le médecin régulateur quelle que soit la distance qui le sépare de la structure d'accueil de destination.
Chapitre 18
Hygiène et asepsie
18.1 Généralités
18.2 Précautions limitant la transmission des infections
1. Précautions standards d'hygiène et d'asepsie
2. Règles particulières d'hygiène et d'asepsie
18.3 Gestion des déchets
18.4 Risque biologique et protection du personnel
1. Accident d'exposition au sang et aux liquides biologiques
2. Victime porteuse d'ectoparasites (poux, gale…)
3. Intervention avec risque de contamination par voie respiratoire
4. Intervention avec risque biologique exceptionnel (NRBC)
5. Matériel de protection du personnel
Dans la pratique quotidienne du secours à victime, le risque infectieux existe pour la victime, son entourage et les sapeurs-pompiers. L'infection résulte de la pénétration puis du développement dans l'organisme d'agents infectieux étrangers (bactérie, virus, champignon, parasite, toxine), présents sur la victime, le sauveteur ou dans l'environnement.
La contamination se fait :
- par contact :
- direct : par les mains ou par l'intermédiaire de liquides biologiques,
- indirect : par le biais de matériels, des parois du véhicule (poignée de porte, surface de travail…), des déchets d'activité de soins à risque infectieux… ;
- par voie aéroportée :
- par de fines gouttes d'eau (gouttelettes) produites par la parole, la toux, l'éternuement, et qui contiennent les micro-organismes présents dans les voies aériennes et digestives supérieures,
- par de petites particules en suspension dans l'air (aérosols) ;
- par ingestion : l'eau, les aliments, les médicaments périmés… ;
- par effraction : plaie, piqure, inoculation ou par le bais de vecteurs (moustiques, parasites, etc.).
Il importe donc, lors de la prise en charge de chaque victime de respecter des règles d'hygiène simples mais rigoureuses visant à limiter le transfert de contamination :
- entre chaque victime : nettoyage et désinfection des véhicules ;
- entre les victimes et les sapeurs-pompiers : nettoyage et désinfection des véhicules, respect des précautions d'hygiène standards et particulières sur intervention ;
- vis-à-vis de l'entourage.
Le nettoyage et la désinfection des matériels et des véhicules utilisent des détergents et des désinfectants. Ce sont des produits à utiliser uniquement sur des matériaux et en aucun cas sur la peau (seuls les antiseptiques peuvent être appliqués sur la peau).
La désinfection consiste à éliminer les germes de manière à empêcher la transmission de micro-organismes susceptibles de provoquer des maladies (micro-organismes pathogènes).
Certains produits assurent, en une seule opération, le nettoyage et la désinfection des surfaces et du matériel.
L'application des procédures décrites ci-dessus permet une prise en charge sécurisée des victimes.
Certains agents pathogènes (haut risque infectieux) n'ont ni traitement spécifique ni vaccins. Pour éviter un risque sanitaire à la population, le ministère de la santé édicte parfois des prises en charges spécifiques (Ébola, coronavirus, grippe aviaire, etc.).
Définitions
- L'hygiène est un ensemble de mesures destinées à prévenir les infections et l'apparition de maladies infectieuses.
- L'asepsie correspond à l'absence de micro- organismes dans un milieu ou sur un objet ou à l'ensemble de méthodes permettant de maintenir cet état.
- Le nettoyage est l'action visant à faire disparaître toutes salissures visibles d'un matériel, ou d'une surface (propreté macroscopique).
- La désinfection est l'action qui vise à prévenir une infection en inactivant les micro-organismes d'un matériel ou d'une surface. Elle est obligatoirement précédée d'un nettoyage (on ne désinfecte que ce qui est propre).
- L'infection nosocomiale est une infection contractée par la victime lors de sa prise en charge par les secours ou lors de son hospitalisation.
- Un détergent est un produit qui permet aux salissures de se détacher de leur substrat et d'être mises en solution ou en dispersion.
- Un désinfectant est un produit destiné à éliminer ou tuer les micro-organismes ou à inactiver les virus qui se trouvent sur des objets ou des surfaces.
Les sapeurs-pompiers ignorent souvent l'affection que présente la victime qu'ils prennent en charge. Le risque de transmission existe de la victime vers les sauveteurs mais également dans le sens inverse. Les précautions prises doivent viser à protéger l'un comme l'autre.
Le risque infectieux dépend :
- du type de victime : si celle-ci est porteuse de bactéries, de parasites sur la peau, ou souffre d'une maladie contagieuse, elle risque de contaminer son environnement. La contamination du véhicule de secours se fait par les contacts répétés entre la peau de la victime et les surfaces du véhicule ou par l'intermédiaire des liquides biologiques qu'elle peut rejeter (sang, vomissements, crachats, gouttelettes et aérosols respiratoires) ;
- de la charge de travail : plus un engin est sollicité, plus le risque de contamination des surfaces augmente. Les procédures de nettoyage et de désinfection doivent être appliquées rigoureusement même si l'activité est élevée ;
- du respect des précautions d'hygiène et d'asepsie : ces précautions d'hygiène qui doivent être respectées systématiquement, quels que soient la victime et le type d'intervention, permettent de limiter les risques de contamination de la victime mais protègent aussi l'intervenant ;
- de l'entretien : les procédures d'hygiène doivent être appliquées régulièrement (entre chaque patient (cf. fiche technique H.04), simple (cf. fiche technique H.06) et approfondies (cf. fiche technique H.07)) ;
- de l'utilisation du véhicule : tout geste invasif (pansement sur une plaie, sur une fracture ouverte, pose de perfusion…) doit se faire dans un environnement propre pour éviter tout transfert de contamination.
- de l'utilisation des dispositifs médicaux : toute prise en charge de victime doit se faire avec du matériel propre et entretenu.
Pour limiter les risques de transmission des infections, il faut prendre un ensemble de précautions d'hygiène dites standards et dans certaines situations, des précautions particulières.
1. Précautions standards d'hygiène et d'asepsie
Les précautions standards d'hygiène et d'asepsie permettent de limiter, voire de supprimer, le risque infectieux rencontré habituellement et quotidiennement sur intervention. Elles ont pour objectifs de protéger la victime et le personnel et de limiter au maximum l'incidence des risques d'une contamination. Elles impliquent des règles d'hygiène individuelle renforcées par des protocoles spécifiques pour le sapeur-pompier comme pour le matériel.
Les règles d'hygiène individuelle sont nécessaires par respect pour la victime comme pour la sécurité des sapeurs-pompiers. Elles passent par :
- une hygiène corporelle irréprochable ;
- une hygiène vestimentaire stricte : La tenue du personnel doit être propre et lavable en machine à 60 °C. Elle doit être changée quotidiennement, au moins, et systématiquement en cas de souillure par du sang, des liquides biologiques ou des parasites (poux, gale…). Dans le cadre d'une intervention pour secours d'urgence aux personnes, seul le port de la tenue SP F1 est indiqué. En effet, le pull en laine constitue un réservoir de germes et ne peut être lavé à haute température. Il est à proscrire ;
- le lavage et la désinfection des mains (cf. fiche technique H.01) doivent devenir une habitude incontournable pour le sapeur-pompier, même dans la vie courante, car il limite la transmission des germes dont les mains sont le principal mode de transmission.
Figure 18-1 : nettoyage des mains

Les flores du système cutané
Le système cutané comprend deux flores :
- la flore résidente qui est constituée de bactéries implantées de façon permanente sur la peau. Elle n'est pas pathogène et s'oppose même à l'implantation d'espèces pathogènes (effet barrière). Elle a une faible virulence. Toutefois, un geste invasif peut la modifier et provoquer une infection ;
- la flore transitoire est constituée de micro- organismes issus de l'environnement (eau, plantes...) ou de bactéries pathogènes provenant d'une autre victime. Le rôle de la flore transitoire est important dans le mécanisme de survenue des infections.
L'utilisation du matériel à usage unique est obligatoire lorsqu'il est mis à disposition dans les engins (masque, draps…). Il permet de limiter la transmission de germes par contacts indirects (par l'intermédiaire d'un objet inerte comme le masque, par exemple).
Le port de gants à usage unique non stériles adaptés est systématique pour toute intervention de secours d'urgence aux personnes.
Les gants souillés doivent être changés dès que possible, en particulier si le sapeur-pompier doit s'occuper d'une seconde victime. Leur retrait nécessite des précautions particulières pour lui éviter de se contaminer avec les germes dont les gants sont censés le protéger (cf. fiche technique H.08). Une fois retirés, ils doivent être considérés comme du matériel contaminé et traités comme tel.
En l'absence d'un lavage des mains, la désinfection de celles-ci par friction à l'aide d'une solution hydro- alcoolique est obligatoire avant de mettre ou remettre des gants (cf. fiche technique H.02).
Figure 18-2 : gants à usage unique

Le matériel réutilisable doit être lavé et désinfecté à l'issue de chaque utilisation et entre chaque patient (cf. fiche technique H.05). Cela concerne en particulier les moyens d'immobilisation et de brancardage, les câbles des appareils, les stéthoscopes…
Le nettoyage et la désinfection des VSAV permettent de réduire le niveau de contamination des surfaces. En effet, ils constituent un réservoir infectieux, en particulier lors du transport des patients porteurs de maladies infectieuses ou vivant dans un milieu favorable à la diffusion de germes multi-résistants (maisons de retraite, hôpitaux, etc.).
Ces deux actions visent à supprimer toute matière organique par une action mécanique et à désinfecter par une action chimique. L'application de protocoles à intervalle régulier tant au niveau de la cellule sanitaire que du poste de conduite obéit à trois règles fondamentales :
- le nettoyage doit toujours s'effectuer du plus propre vers le plus sale, c'est-à-dire du haut vers le bas et de l'intérieur vers l'extérieur ;
- Seul ce qui est propre peut être désinfecté. La désinfection n'est efficace que si elle est précédée d'un nettoyage correct ;
- l'effet de cette désinfection est optimisé s'il n'y a pas de rinçage (persistance du produit, effet de rémanence).
2. Règles particulières d'hygiène et d'asepsie
Lorsque les règles standards d'hygiène et d'asepsie ne suffisent pas à supprimer le risque infectieux, des règles de désinfection particulières doivent être appliquées.
Dans le cadre des interventions courantes si le matériel (autre que celui à usage unique) ou la cellule de l'engin ont été fortement souillés (sang, vomissements, excréments, terre, boue…), le véhicule doit regagner son centre de secours et subir la désinfection adaptée aux protocoles en vigueur. Les matériels souillés par un liquide biologique sont désinfectés de façon spécifique (cf. fiche technique H.05).
Dans le cadre d'interventions particulières, la désinfection approfondie (cf. fiche technique H.07) doit obligatoirement être appliquée dans tous les cas suivants :
- victime présentant une maladie ou une suspicion de maladie soumise à déclaration telle que :
- méningite,
- toxi-infection alimentaire collective (TIAC),
- tuberculose,
- et plus rarement en métropole (choléra, diphtérie, fièvre hémorragique, fièvre jaune, typhus) ;
- victime présentant une infection avec une bactérie multi résistante identifiée (bactérie résistante à tous les traitements antibiotiques). Certaines victimes se savent porteuses de ce type de bactérie ;
- victime porteuse d'une maladie à ectoparasite (gale, poux) ;
- à la demande du médecin d'astreinte départementale.
Le véhicule est « indisponible » jusqu'à ce que l'ensemble du protocole de désinfection approfondie ait été réalisé.
Les déchets produits au cours d'une intervention de secours d'urgence aux personnes et de réarmement du VSAV peuvent être classés en deux groupes distincts :
- les déchets assimilables à des ordures ménagères (DAOM) qui sont des déchets d'activité de soins non contaminés ne présentant aucun risque infectieux, chimique, toxique ou radioactif. Ce sont essentiellement les emballages, les cartons ou autres conditionnements de produits, papiers…
- les déchets d'activité de soins à risques infectieux (DASRI). Ces déchets, qui peuvent provoquer des maladies chez l'homme, contiennent des micro-organismes. Ils nécessitent une prise en charge particulière au niveau du stockage, de la manipulation et de l'élimination.
Tous les déchets produits lors de l'intervention et lors de la désinfection des matériels et des véhicules sont également considérés comme des DASRI (cf. fiche technique H.09).
On distingue deux catégories de DASRI en fonction de leurs particularités physiques :
- les déchets solides ou mous ;
- les déchets piquants, tranchants ou coupants (PTC). Ce type de déchet doit systématiquement être traité comme un DASRI même s'il n'est pas contaminant.
Ces deux classes de déchets doivent impérativement être triées par les intervenants dans des réceptacles différents afin de limiter leur coût de traitement et les risques de contamination :
- les DAOM, dans un sac-poubelle de couleur noire. Ils peuvent être laissés avec les ordures ménagères ;
- les DASRI solides et mous, dans des emballages réglementaires et spécifiques (sac poubelle ou carton de couleur jaune) ;
- les DASRI PTC dans des collecteurs jaunes en plastique pour les déchets perforants.
Figure 18-3 : collecteurs DASRI
Collecteur en plastique pour les OPTC
Sac plastique pour DASRI solides et mous.

Collecteur en carton pour les DASRI solides et mous déjà conditionnés en sac plastique ou non, et les collecteurs en plastique pour OPTC.

Note : Les draps à usage unique seront de préférence laissés avec la victime à la structure d'accueil.
Le SDIS est responsable de l'élimination des DASRI produits par les sapeurs-pompiers. Ils ne doivent en aucun cas être déposés à la structure d'accueil.
Figure 18-4 : Schéma des collectes DASRI
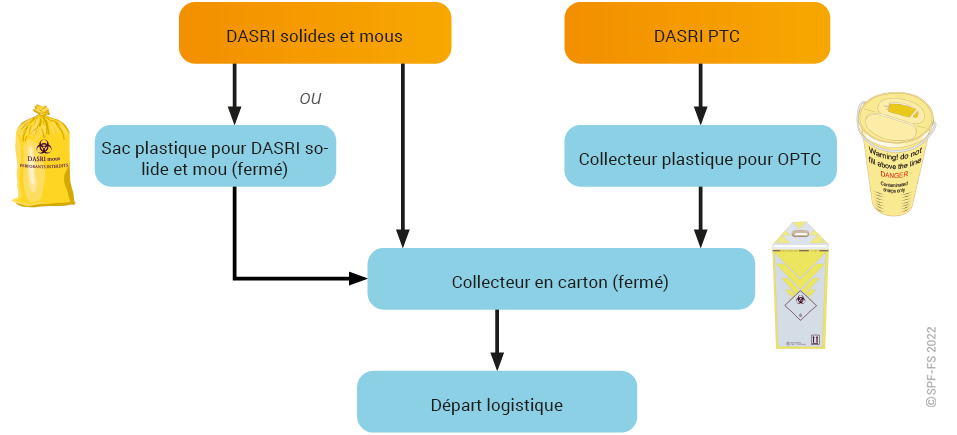
La filière de collecte des DASRI
Tous les réceptacles (boîtes, mini-collecteurs, sacs...) pour les DASRI et les objets PTC répondent à la norme NF X 30-500 de décembre 1999. Ils sont repérés par :
- une couleur dominante jaune ;
- une résistance aux perforations ;
- des indications réglementaires et normalisées.
Ils ne doivent jamais dépasser un taux de remplissage de 80 % de leurs capacités maximales.
Figure 18-5 : symboles DASRI
On peut trouver :
- des sacs plastiques : à usage unique, ils sont destinés à la collecte des déchets solides ou mous ;
- des collecteurs pour objets piquants, tranchants ou coupants : en plastique, ces collecteurs sont à changer au plus tard tous les deux mois ou lorsque le niveau maximum de remplissage est atteint ;
- des collecteurs en carton : doublés d'un sac plastique jaune à usage unique, ils peuvent recevoir soit :
- des DASRI solides ou mous non conditionnés,
- des DASRI solides ou mous, conditionnés dans des sacs jaunes,
- des DASRI PTC conditionnés dans des collecteurs adaptés.
Les sapeurs-pompiers, lors d'une intervention pour secours d'urgence aux personnes, sont exposés au risque de contamination par un agent infectieux. En ce qui concerne le risque biologique sur intervention, il convient de distinguer quatre situations principales .
- les accidents d'exposition au sang (AES) et aux liquides biologiques ;
- les ectoparasites (poux et gale) ;
- les interventions où la victime a contracté une maladie contagieuse par voie respiratoire ;
- les interventions à caractère biologique dans le cadre des risques nucléaires, radiologiques, biologiques et chimiques (NRBC).
1. Accident d'exposition au sang et aux liquides biologiques
Un accident d'exposition au sang se définit comme un contact direct entre du sang ou tout autre liquide biologique d'une victime susceptible d'être contaminante, et l'organisme de la personne exposée, après pénétration au travers d'une effraction cutanée (piqûre, coupure, peau lésée) ou d'une muqueuse (projections dans l'œil, le nez ou la bouche). Le risque principal d'un AES consiste en une contamination virale : VIH, VHB, VHC… (cf. chapitre 8.2). Dans la majorité des cas, ces accidents sont dus au non-respect des précautions standards d'hygiène et de protection des intervenants sur intervention.
Les mesures de précautions standards face à l'AES doivent être appliquées systématiquement par tout sapeur-pompier quelles que soient l'intervention et la victime. Ces mesures comprennent :
- le port de gants à usage unique ;
- la dépose des objets coupants, tranchants et piquants dans des collecteurs adaptés spécifiques, immédiatement après leur utilisation ;
- le port de protections adaptées (masque et lunettes) en cas de risque de projection de sang ou de liquide biologique souillé par du sang: pansements, point de compression, aspiration de mucosités… ;
- le respect du calendrier vaccinal.
En présence d'un AES ou d'une suspicion, il convient d'appliquer sans délai et rigoureusement le protocole tel qu'il est défini (cf. chapitre 8.2).
2. Victime porteuse d'ectoparasites (poux, gale…)
Les patients porteurs d'ectoparasites, tels que la gale ou les poux sont contagieux et nécessitent de la part des sapeurs-pompiers amenés à les prendre en charge une conduite à tenir spécifique. Ces maladies atteignent des personnes de tout âge et de toute condition sociale, leur dissémination est favorisée par la vie en collectivité (cas d'épidémie dans des maisons de retraite, etc.) et par le manque d'hygiène corporelle.
Dans tous les cas, les intervenants doivent prendre des mesures particulières au cours ce type d'intervention.
Dès qu'ils sont en présence d'une victime porteuse d'ectoparasites, ils doivent :
- renforcer le lavage simple des mains ;
- s'équiper de gants à usage unique ;
- limiter les contacts avec la victime, en particulier avec la peau et les vêtements ;
- isoler, dès que possible, la victime de son environnement en l'emballant dans le drap à usage unique et dans une couverture de survie et en la coiffant d'une charlotte.
Figure 18-6 : emballage d'une victime porteuse de gale ou de poux

À la suite du transport, il est impératif de procéder à une décontamination du personnel qui a pris part à l'intervention, ainsi que de leurs effets. Pour cela, et une fois la victime confiée au service d'urgence, le personnel doit signaler l'engin indisponible et dès le retour au centre de secours :
- placer les vêtements portés lors de l'intervention dans un sac fermé hermétiquement ;
- prendre une douche, avec un savon doux, sans oublier les cheveux.
Les vêtements doivent être désinfectés à la caserne, selon une des trois méthodes suivantes :
- mettre l'ensemble des vêtements dans un sac plastique hermétiquement fermé durant quatre jours. À l'issue, réaliser un lavage en machine à 60 °C ;
- pulvériser un insecticide en flacon pressurisé (type A-PAR, disponible à la pharmacie départementale du SDIS), à l'abri de toutes flammes, sur l'ensemble des vêtements. Le placer ensuite dans un sac plastique hermétiquement fermé durant douze heures avant de réaliser un lavage en machine à 60 °C. En aucun cas, il ne faut pulvériser l'insecticide directement sur le corps humain ou sur des vêtements non retirés ;
- réaliser un lavage à 60 °C en machine suivi d'un séchage à chaud.
La cellule sanitaire doit être nettoyée et désinfectée. L'engin est « indisponible » et ne pourra être remis en service opérationnel qu'une fois l'ensemble du protocole réalisé.
3. Intervention avec risque de contamination par voie respiratoire
Il existe de nombreux agents infectieux pathogènes à transmission indirecte interhumaine par inhalation et pour lequel le risque de transmission aux sapeurs-pompiers est réel. Classiquement on parle de transmission respiratoire aéroportée, ou de transmission respiratoire par gouttelettes.
Les maladies infectieuses à transmission aéroportée les plus courantes sont la tuberculose, la varicelle et la rougeole. Celles transmises par gouttelettes sont la méningite, la rubéole, les oreillons, le SRAS et les virus de la grippe (aviaire ou humaine).
Sur intervention, il est souvent difficile de savoir si la victime est porteuse d'une maladie contagieuse. Le diagnostic définitif ne peut être établi que par les équipes hospitalières. Cependant une présomption clinique même faible doit amener le personnel à s'équiper en moyens de protection adaptés.
Il faut suspecter une maladie contagieuse chez toute victime qui a de la fièvre et qui présente :
- soit des signes respiratoires (toux, dyspnée*) ;
- soit des signes neurologiques (céphalées*, photophobie*, troubles du comportement, déficits moteurs ou sensitifs).
Au moindre doute, un contact avec la régulation médicale doit être effectué pour évaluer le risque infectieux et savoir si des moyens de protection spécifiques sont nécessaires.
En règle générale, il convient :
- d'équiper la victime au moyen :
- d'un masque chirurgical simple anti-projections,
- ou d'un masque à oxygène s'il existe des signes de détresse respiratoire ; Les masques chirurgicaux, correctement ajustés sur les victimes, limitent la contamination des personnels situés dans l'environnement immédiat en évitant les projections vers l'extérieur.
Figure 18-7 : équipement d'une victime présentant un risque de maladie transmissible par voie respiratoire
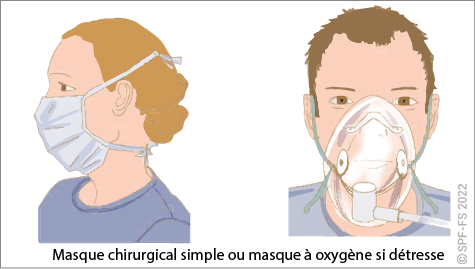
- d'équiper les intervenants :
- d'un masque de protection respiratoire individuel filtrant type FFP3,
- de gants à usage unique,
- de lunettes de protection.
Figure 18-8 : équipement du sauveteur en cas de victime présentant un risque infectieux
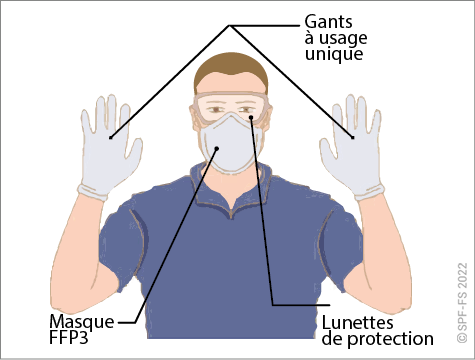
4. Intervention avec risque biologique exceptionnel (NRBC)
Il s'agit généralement de la prise en charge de victimes qui ont été en contact avec des liquides ou des poudres (lettres et colis piégés) contenant un agent infectieux pathogène de type arme biologique ou des agents pathogènes à haut risque infectieux (Ébola, Coronavirus, etc.).
Les agents infectieux peuvent être des bactéries (anthrax ou maladie du charbon), des virus (variole) ou des toxines (toxines botuliques). Le risque pour les intervenants se situe dans l'environnement immédiat (objets et surfaces contaminés) ainsi que sur les vêtements, la peau et les cheveux des victimes.
La protection des sapeurs-pompiers consiste à :
- éviter la dispersion de l'agent contaminant dans l'environnement ;
- éviter la contamination directe de leurs propres vêtements, peau, cheveux ;
- éviter la contamination par inhalation.
Dans la pratique, il convient :
- pour les sapeurs-pompiers, de revêtir la tenue de protection du kit NRBC, à savoir : tenue légère de décontamination (TLD) avec masque à cartouche (ANPVP) et cartouche à spectre large, gants et sur-bottes ;
- pour les victimes, d'éviter qu'elles ne contaminent leur environnement. L'habillage et le transport de la victime est réalisé selon les consignes du COS.
Figure 18-9 : équipement du sauveteur en cas de risque biologique exceptionnel
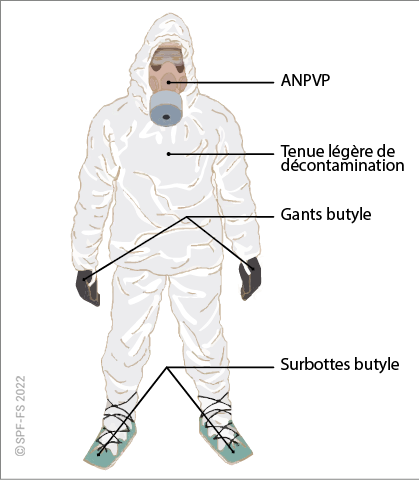
Figure 18-10 : récapitulatif des moyens de protection individuelle des personnels
|
Suspicion de grippe aviaire |
Maladie contagieuse (méningite, tuberculose, etc.) |
Intervention NRBC |
|
|
Lunette de protection |
|
|
|
|
Masque type FFP3 |
|
|
|
|
Surbottes |
|
|
|
|
Gants à usage unique |
|
|
|
|
Gants butyles |
|
||
|
Masque à cartouche (ANPVP) |
|
||
|
TLD |
|
5. Matériel de protection du personnel
Du matériel de protection du personnel est en place dans tous les véhicules de secours à victime et doit comporter :
- un kit AES comprenant :
- un flacon de Dakin®,
- une compresse stérile,
- un gobelet plastique,
- une fiche de déclaration ;
- une série de masques :
- masques chirurgicaux simples à remettre aux patients suspects pris en charge pour limiter les projections dans l'environnement immédiat. Si l'état de la victime au niveau respiratoire ne le permet pas, le masque à oxygène suffit à limiter ces projections,
- masques type FFP2 pour la protection respiratoire du personnel ;
- un kit NRBC comprenant :
- une surtenue de protection NRBC,
- un masque à cartouche avec une cartouche,
- une paire de gants en toile,
- une paire de gants en néoprène,
- une paire de sur-bottes,
- un rouleau de scotch ;
- des lunettes de protection ;
- des gants à usage unique.
- un kit RIM comprenant :
- une tenue type 6,
- une paire de sur-bottes,
- un écran faciale,
- deux paires de gants.
Chapitre 19
Situation à multiples victimes
19.1 Généralités
1. Types de situation à multiples victimes (SMV)
2. Facteurs aggravants
3. Principes d'action des secours
4. Repérage en cas de nombreuses victimes
5. ORSEC NOVI
Principe
Chaîne médicale
Le dénombrement des victimes
Les différents services participants
6. Facteurs dimensionnants
19.2 Conduite à tenir
19.3 Situations particulières
1. Actions terroristes
2. Le damage control
3. Situation à caractère chimique
4. Situation à caractère radiologique
5. Situation à caractère biologique
Procédure 19.1 : repérage selon la méthodologie START
1. Types de situation à multiples victimes (SMV)
Une situation à multiples victimes (SMV) se définit comme un accident ou une situation dont le nombre de victimes est plus élevé que celui que peut prendre en charge le premier engin ou le premier volume d'engins.
Elle peut, selon le nombre de victimes et la situation, avoir plusieurs formes :
- l'accident à effet limité (AEL) est une situation unique qui entraîne un petit nombre de victimes (inférieur à 10) qui normalement peuvent être rapidement prises en charge par une demande de renforts restreinte ;
- l'accident catastrophique à effet limité (ACEL) est une situation unique entraînant un afflux brutal mais assez limité de victimes (de 10 à 100) avec une inadéquation momentanée entre les besoins et les moyens ;
- l'accident catastrophique à effet majeur (ACEM) est une situation entraînant une inadéquation dans le temps entre les besoins et les moyens car :
- le nombre de victimes est particulièrement élevé,
- les sites d'interventions sont nombreux,
- l'accessibilité pour les secours est difficile…
Les différentes causes de SMV
Les SMV sont souvent causées par :
- des accidents de trafic : routier, ferroviaire, aérien, maritime ou fluvial ;
- des accidents technologiques : sites industriels (chimiques, nucléaires), transport de matières dangereuses, feux d'hydrocarbures… ;
- des catastrophes naturelles : tremblements de terre, glissements de terrain, inondations, cyclones, tsunamis… ;
- des incendies de grande intensité : feux d'immeubles d'habitation, d'établissements de soins (hôpitaux, maisons de retraite...), de salles de spectacle, d'immeubles à usage de bureaux, de tunnels... ;
- des effondrements d'immeubles : explosion, glissement de terrain, avalanche, vétusté… ;
- des accidents liés à de grands rassemblements de population : manifestations sociales, sportives, spectacles… ;
- des actes criminels : agressions collectives par armes à feu, prises d'otages, explosions, attentats de natures diverses… ;
- des accidents infectieux : intoxications collectives, épidémies.
2. Facteurs aggravants
Au-delà de l'accident lui-même (AEL, ACEL ou ACEM) et de sa cause, un certain nombre d'autres facteurs sont susceptibles d'aggraver la situation pour les services de secours. La prise en compte précoce de l'ensemble de ces facteurs, dès l'évaluation initiale faite par le premier chef d'agrès sur les lieux, est un élément prépondérant pour la réussite de l'intervention. Ces facteurs permettent de dimensionner les volumes de moyens demandés en renfort et les concepts d'engagements employés.
- Les dégâts matériels, souvent liés à la cause de la SMV, peuvent :
- gêner l'accès au site et aux victimes (effondrements, destruction des voies de communication…) ;
- entraîner des risques persistants pour les secours ;
- désorganiser l'action des secours.
- Le nombre et la gravité des blessés, évalués de prime abord, doivent être pondérés en prenant en compte le fait que :
- certains blessés valides vont spontanément quitter les lieux après l'événement avant de revenir secondairement après l'arrivée des secours, ou être retrouvés tardivement ;
- l'état des blessés peut évoluer rapidement en bien ou en mal ;
- certaines victimes ensevelies ou incarcérées ne sont pas accessibles et nécessitent des moyens de recherche et de secours spécifiques.
- Les comportements inhabituels inhérents à ce genre de situation doivent être anticipés. En effet :
- certaines victimes qui ne sont pas blessées, nécessitent une prise en charge psychologique ;
- certaines victimes sont d'emblée en arrêt cardiaque et peuvent poser des problèmes de conscience aux sauveteurs dont le nombre ne permet même pas la prise en charge optimale de tous les blessés.
- D'autres facteurs peuvent aggraver l'état des victimes et perturber le travail des sauveteurs :
- les conditions météorologiques : pluie, froid, neige ou chaleur excessive ;
- la nuit ;
- la fumée, des émanations toxiques ;
- les mouvements de panique, les mouvements ou l'agressivité de la foule.
3. Principes d'action des secours
Lors d'une intervention pour multiples victimes, les premiers intervenants se trouvent immédiatement dépassés devant le nombre et la gravité des blessés. Si le traitement global de l'intervention est d'un niveau de responsabilité qui sera très probablement supérieur à celui du primo intervenant, le rôle du premier COS est prépondérant. Le premier regard qu'il a de l'intervention est essentiel pour déclencher l'arrivée des renforts adaptés, même si un plan de secours prédéfini a été déclenché.
Par ailleurs, les premiers intervenants doivent adapter leur action selon une logique préétablie afin d'être le plus efficace possible. Pour cela :
- évaluer la situation : cette action est prioritaire afin d'avoir une vision d'ensemble. Le but est d'estimer les risques existants ou prévisibles et le nombre de victimes potentielles, de déterminer les moyens de renfort nécessaires ;
- assurer la sécurité ;
- informer le CODIS de la situation et des moyens nécessaires pour y faire face, mais aussi des axes privilégiés (accès, évacuation, interdits…) ou des zones dédiées (regroupement des moyens, des victimes…) ;
- procéder au repérage des nombreuses victimes ;
- agir en pratiquant les gestes de secours d'urgences appropriés.
Ces tâches peuvent être réalisées simultanément sous réserve que le premier volume de moyens engagé le permet.
4. Repérage en cas de nombreuses victimes
Lors de SMV, les procédures habituelles de prises en charge des victimes sont le plus souvent inadaptées. Face à la distorsion initiale entre les besoins et les moyens présents sur les lieux, l'action des sapeurs-pompiers doit s'orienter dans l'attente d'un renfort médicalisé, vers un repérage précoce des victimes, dans le but :
- de déterminer les victimes pour lesquelles l'état nécessite une action de secours immédiate et rapide ;
- de déterminer les victimes qui devront être examinées, prioritairement, par un médecin ;
- d'en sauver le plus grand nombre.
Le repérage doit être rapide et repose sur des critères simples, la méthode START est conseillée. Il doit être réalisé en moins d'une minute :
- aborder les victimes les unes après les autres, en commençant par la victime la plus proche ;
- réaliser un bilan primaire et les gestes de secours correspondants : pose d'un pansement compressif, garrot, libération des voies aériennes ;
- mise en position d'attente : PLS, demi-assise ou jambes fléchies... et mettre une couverture de survie à la victime ;
- mettre en place le bracelet d'identification (SINUS) et la fiche médico-secouriste de l'avant ;
- appliquer la couleur de repérage selon la méthodologie START (cf. procédure 19.1).
Après avoir réalisé́ les gestes de secours et toujours dans l'attente des secours supplémentaires, mettre en place la surveillance des victimes prises en charge.
À l'arrivée des secours médicalisés, un premier tri médical est alors réalisé par le premier médecin pour déterminer la priorité́ de traitement et d'évacuation des victimes vers le PMA dès lors qu'il est opérationnel.
Lors du tri médical, les victimes sont catégorisées selon les principes de médecine de catastrophe. Cette catégorisation peut être différente du repérage des sapeurs-pompiers. En effet, le repérage secouriste repose sur les gestes entrepris alors que le tri médical repose sur l'urgence au traitement et à l'évacuation. C'est ainsi que, si des couleurs sont utilisées par les équipes médicales, elles se substitueront aux couleurs de la catégorisation secouriste pour éviter toute confusion lors de la prise en charge.
5. ORSEC NOVI
Principe
Le mode d'action NOmbreuses VIctimes (NOVI) du dispositif ORSEC est un plan d'organisation des secours destiné à lutter contre les conséquences d'un ACEL et assurer une prise en charge rapide et correcte des nombreuses victimes, tout en évitant un engorgement des hôpitaux.
Il permet d'engager, sur le terrain simultanément, de nombreux moyens appartenant à différentes structures (SDIS, SAMU, associations de secouristes, forces de l'ordre, Direction départementale des territoires, Conseil départemental…). En parallèle le centre opérationnel départemental (COD) est activé. Il permet la coordination des différents services impliqués (ARS, SIDPC, sapeurs-pompiers, police, gendarmerie…) et l'activation de diverses cellules (information du public et des médias, information des autorités…).
La décision d'activation du mode d'action ORSEC NOVI, seul ou associé à d'autres dispositions ORSEC, appartient au préfet après évaluation de la situation.
Le préfet devient alors le directeur des opérations de secours (DOS). Il dirige et coordonne l'ensemble des intervenants, leur fixe des objectifs et des missions.
Le commandant des opérations de secours (COS) est un sapeur-pompier qui assure l'organisation des secours et exerce la responsabilité́ de la coordination et de la mise en œuvre de ces moyens de secours sous l'autorité du DOS.
Le COS est assisté par le directeur des secours médicaux (DSM) qui est responsable de l'ensemble des actions médicales menées par les secours médicaux et de leur intégration dans l'organisation générale des secours. II est seul compétent pour prendre les décisions d'ordre médical. Il est placé sous l'autorité́ du COS pour toutes les décisions n'ayant pas un caractère médical.
En cas de nombreuses victimes, le COS doit faire assurer :
- la lutte contre le sinistre initial, ses effets directs et indirects ;
- la soustraction des victimes du milieu hostile ;
- la prise en charge des victimes ;
- le dénombrement des victimes.
Compte tenu de la difficulté́ d'exercer simultanément ces trois missions, classiquement, le COS met en place sous son commandement deux secteurs :
- un secteur secours à personnes, qui permet à la fois la prise en charge médico-secouriste des victimes avant leur évacuation programmée vers une structure hospitalière d'accueil, et à la fois celle des impliqués ;
- un secteur secours techniques, qui assure la lutte contre le sinistre et ses effets immédiats (sauvetages et éventuellement, dégagements des victimes).
Chaîne médicale
L'organisation médicale des secours comporte trois phases d'intervention :
- le ramassage qui comprend le relevage ainsi que le transport des blessés jusqu'au poste médical avancé (PMA) ;
- le triage ;
- la mise en condition de transport des blessés effectuée au PMA ;
- l'évacuation du PMA vers les structures d'accueil après régulation par le SAMU.
La zone de l'avant ou « chantier »
Le site de la catastrophe est le premier lieu des opérations de secours.
À l'avant, sur le lieu de l'accident, on opère :
- une reconnaissance pour évaluer la composante principale de l'intervention (feu, personnes incarcérées...), l'importance des conséquences de l'accident, le nombre et la qualité des victimes, les risques particuliers créés par le sinistre et éventuellement, ses effets persistants puis, une demande de moyens particuliers d'intervention pour permettre le dégagement des victimes et la lutte contre le sinistre ;
- le balisage afin de délimiter une zone d'accès réglementée, autorisée seulement au personnel de secours adapté et éventuellement, équipé de vêtements de protection spécifiques ;
- le repérage des victimes (cf. partie 19.1.4) avec mise en place des bracelets d'identifications et des fiches médico- secouristes de l'avant ;
- le ramassage des victimes, en commençant par les blessés les plus graves et en assurant les gestes d'urgence et de sauvetage.
Les victimes décédées d'emblée ne sont pas déplacées. Elles sont laissées sur place à des fins d'identification judiciaire et pour les besoins de l'enquête. Elles sont prises en charge par les autorités judiciaires.
Une fois organisé, le ramassage des victimes est dirigé par un officier de ramassage, désigné par le COS, qui porte une chasuble rouge portant la mention « Officier Ramassage ». Tous les personnels qui participent au ramassage des victimes portent une couleur (chasuble ou brassard).
À la demande du DSM, un ou plusieurs medecins peuvent être affectés à cette zone. Ils sont alors chargés de définir l'ordre de transport des victimes vers le PMA et la qualité des gestes de secours que les équipiers secouristes ou les infirmiers doivent réaliser.
Cette zone peut, suivant l'importance de la catastrophe, être découpée en plusieurs secteurs. Chaque secteur est sous la responsabilité d'un chef de secteur aux ordres de l'officier ramassage.
Le point de rassemblement des victimes (PRV)
Le PRV est une zone temporaire, souvent définie par la première équipe de secours sur les lieux et qui permet de rassembler en un lieu sûr, proche du sinistre et accessible, les victimes valides ou invalides dégagées de la zone du sinistre dans l'attente de la mise en place d'un PMA. Au PRV, les sapeurs-pompiers peuvent assurer les gestes de premiers secours prioritaires nécessaires aux victimes les plus graves.
La noria de ramassage
La noria de ramassage permet de transporter ou d'accompagner les victimes recueillies sur le site de la catastrophe, du chantier ou du PRV vers le PMA.
Ce transport s'effectue en utilisant tous les moyens de portage à disposition, parfois improvisés.
Après avoir déposé les blessés au PMA, les sapeurs- pompiers retournent vers les chantiers en apportant, éventuellement, du matériel de secours nécessaire à la prise en charge de nouvelles victimes. Dans certains cas, les victimes peuvent être (para)médicalisées.
Le poste médical avancé (PMA)
Le PMA est une structure de regroupement, de triage, de soins des blessés et de suivi avant leur évacuation vers un hôpital. Il est justifié par la volonté de prendre en charge toutes les victimes et de leur assurer les soins que nécessitent leur état, le plus précocement possible, pour éviter toute aggravation.
Le PMA permet, en rapprochant les blessés des moyens de secours et de santé mis en œuvre, de rentabiliser ces moyens et de permettre aux hôpitaux de se préparer à recevoir les victimes. En agissant comme un sas de soin, il évite de transporter la catastrophe du terrain à l'hôpital.
Le PRV peut devenir, après l'arrivée des moyens médicalisés, le PMA de l'intervention, dès lors qu'il répond aux exigences de :
- sécurité (hors zone de danger, attention au sens de déplacement naturel de l'air et donc des fumées, surtout en tunnel) ;
- ergonomie (éclairé, à l'abri des intempéries, suffisamment vaste, disposant éventuellement d'un point d'eau) ;
- proximité du lieu de ramassage ;
- accessibilité, en disposant d'une entrée et d'une sortie pour les moyens d'évacuation.
Dans le cas contraire, un PMA doit être rapidement recherché, en prenant en compte le problème de déplacement des victimes.
Le PMA sera préférentiellement installé dans une structure existante (bar, hall, salle de sport...). Si cette solution ne peut être retenue, une structure mobile de type tente est déployée. Elle est repérée par un marquage PMA ou poste médical avancé. La mise en place d'un balisage et un fléchage facilitent son accès aux équipes de secours.
Par souci d'efficacité, il doit être rapidement en relation étroite avec les PC (radio, téléphonie, WiFi).
Le PMA est dirigé par le médecin-chef PMA qui est une médecin désigné par le DSM. Le médecin-chef PMA est assisté de l'officier PMA. Ces personnels portent une chasuble blanche avec la mention « Médecin-Chef PMA » et « Officier PMA ».
Le PMA comprend plusieurs parties distinctes :
- une zone de TRI médical disposant d'un secrétariat et d'un ou plusieurs médecins trieurs désignés par le DSM ou le médecin-chef PMA. Cette fonction répertorie tout blessé, évalue son état et l'oriente dans la chaîne des secours ;
- un secrétariat d'entrée qui répertorie les victimes entrant dans le PMA. Il peut être couplé au secrétariat TRI ;
- une zone de traitement des victimes en urgence absolue (UA) ;
- une zone de traitement des victimes en urgence relative (UR) ;
- un secrétariat de sortie disposant d'un médecin d'évacuation qui définit en relation avec la régulation médicale du SAMU, la destination et le vecteur de transport des victimes. Il répertorie les victimes sortant du PMA, leur destination, le vecteur de transport.
Le fonctionnement du PMA est assuré par :
- des médecins ;
- des infirmiers ;
- des équipiers secouristes affectés au PMA dont le rôle est :
- d'assister les équipes médicales,
- de brancarder ou aider au déplacement des victimes,
- de participer au support logistique (approvisionnement en oxygène, en matériel de soin...) ;
- des pharmaciens.
Tous les personnels concernés portent un chasuble ou un brassard blanc.
NB : La zone de tri médical peut aussi avoir été disposée en amont du PMA, elle ne dispense alors pas d'un secrétariat à l'entrée du PMA.
La noria d'évacuation
La noria d'évacuation a pour objectif le transport de blessés, ayant bénéficié d'une mise en condition préalable au PMA, vers une structure hospitalière d'accueil.
Cette noria nécessite :
- une gestion des moyens d'évacuation médicalisés et non médicalisés ;
- une zone d'embarquement des victimes dans les ambulances ;
- éventuellement, une zone de poser des hélicoptères (Dropping Zone - DZ).
Chaque victime évacuée doit être en possession d'une fiche médicale de l'avant. Cette fiche est attribuée, soit sur site, soit au secrétariat d'entrée du PMA. Elle précise, entre autres, le vecteur d'évacuation, la destination et accompagne la victime jusqu'à la structure d'accueil. Aucune victime ne peut quitter le PMA sans fiche médicale de l'avant et sans qu'une destination hospitalière ne lui ait été attribuée.
La noria d'évacuation est dirigée par un officier de sapeur-pompier désigné par le COS. Il porte une chasuble bleue avec la mention « Officier Évacuation ».
Tous les personnels affectés à l'évacuation portent un chasuble ou un brassard bleu.
Le centre d'accueil des impliqués (CAI)
Le CAI est la zone de regroupement des personnes impliquées. Ce sont des personnes qui, n'ayant subi aucun dommage physique ou psychique immédiatement apparent, sont directement liées à l'événement, compte tenu de leur proximité géographique avec des victimes. Par extension, on y associe les victimes dites « éclopées ». Ces dernières présentent des lésions minimes qui ne nécessitent pas de passage au PMA (petite plaie, dermabrasion…).
Figure 19-1 : chaîne de secours médicalisés

Le CAI est dirigé́ selon les circonstances, soit par un officier de sapeurs-pompiers, soit par un responsable d'une association agréée de sécurité́ civile. Le CAI est situé́ à distance du PMA. Il comprend des secouristes provenant des organismes agrées de secourisme et éventuellement un professionnel de santé désigné́ par le DSM.
Le CAI permet, de recueillir l'identité́ des impliqués afin de renseigner les familles et les autorités.
En cas d'aggravation de l'état d'un impliqué, le DSM décidera des modalités de prise en charge.
Dans le cas d'une intervention où le nombre d'impliqués est faible et sur décision du DSM, l'ensemble des impliqués transite par le PMA.
La cellule d'urgence médico-psychologique (CUMP)
Affectée au CAI, elle est placée sous la responsabilité du DSM et est mise en œuvre dans un emplacement isolé. Elle est constituée par des personnels spécialisés chargés de la prise en charge immédiate des victimes valides et pouvant être psychiquement traumatisées.
Exceptionnellement, certaines victimes nécessiteront une évacuation dont les modalités seront définies par le DSM.
Le dépôt mortuaire
Distinct du PMA, il accueille les victimes décédées. Son accès est placé sous le contrôle des forces de l'ordre.
Le recensement des victimes décédées est réalisé́ sous le contrôle des autorités judiciaires qui procèdent aux formalités d'identification et d'état civil nécessaires. Il est porté à la connaissance du COS ainsi que du DSM.
Le poste de commandement (PC)
Il se situe au plus près de l'intervention à proximité du PMA, en zone sécurisée.
Il assure la coordination des moyens sur le site et les liaisons avec le CODIS, la régulation médicale, le Centre Opérationnel Départemental...
Le dénombrement des victimes
Il s'agit de la production d'une liste numérotée et catégorisée des victimes de l'événement, pouvant être enrichie de renseignements complémentaires.
Le dénombrement est identifié comme le début du processus global de prise en charge des victimes par les services publics ayant pour finalité d'aider à leur identification et à leur suivi de santé.
L'outil utilisé par le SDIS est le dispositif SINUS (Système d'Information NUmérique Standardisé) qui à partir des bracelets d'identification posé par les premiers intervenants permet de produire ce dénombrement.
Ce dénombrement doit être débuté au plus tôt.
Les différents services participants
Différents services de secours participent à la mise en œuvre du mode d'action ORSEC NOVI :
- le SDIS fournit les équipes de premiers secours, les spécialistes, le matériel pour les recherches, la désincarcération, le déblaiement, les soins aux victimes, la médicalisation des victimes et leur évacuation (norias) ;
- le SAMU participe à la médicalisation des victimes (SMUR). Son rôle consiste également à rechercher des places hospitalières pour les victimes et à déclencher les personnels de la CUMP ;
- les associations agréées de sécurité civile peuvent apporter leur concours dans toutes les phases du dispositif ;
- les ambulanciers privés participent essentiellement aux norias d'évacuation ;
- les forces de l'ordre assurent le balisage, la sécurisation du site, l'escorte éventuelle des ambulances, la mission d'identification des victimes et, bien sûr, d'investigation pour déterminer, si nécessaire, les causes de la catastrophe. Les moyens aériens de la gendarmerie peuvent concourir à l'évacuation des victimes.
6. Facteurs dimensionnants
Il n'existe pas de seuil précis, ni dans le nombre de victimes, ni dans la gravité, pour monter en puissance selon le mode d'action ORSEC NOVI.
On peut toutefois estimer, qu'à partir d'une dizaine de victimes devant être évacuées vers les structures d'accueil, cette montée en puissance du mode d'action ORSEC NOVI semble judicieuse.
La prise en charge des victimes
Prise en charge des UA
Lors de l'arrivée sur les lieux des moyens médicalisés, le médecin complète le travail entrepris par les sapeurs-pompiers en affinant la catégorisation au sein des urgences absolues grâce au triage. Il différencie :
- les victimes dites « extrême urgence ou EU », dont le pronostic vital est engagé immédiatement et qui nécessitent un transfert urgent en milieu chirurgical, sans médicalisation lourde sur les lieux ;
- les victimes dites « U1 », dont la gravité nécessite des premiers soins médicaux sur place, pouvant être dispensés au PMA et qui doivent recevoir un traitement complémentaire (réanimation, chirurgie) dans les 6 heures.
Prise en charge des UR
Les urgences relatives nécessitent des traitements simples de stabilisation des lésions. L'évacuation peut être différée.
Elles peuvent être différenciées en deux catégories :
- les victimes non valides, dites « U2 » ;
- les victimes valides, dites « U3 ».
Pour aller plus loin, références légales ou réglementaires :
- Code de la sécurité intérieure.
Figure 19-2 : schéma de prise en charge des victimes

Lorsque les intervenants se présentent dans le cadre d'un plan d'intervention activé dès l'origine par le CODIS (sur la base des informations reçues à la prise d'appel) ou initié lors d'une demande de moyens, ils doivent se conformer en premier lieu aux directives qui régissent le plan pour lequel ils sont engagés.
Éventuellement, leur action est adaptée en regard des informations figurant sur l'ordre de départ, données par l'opérateur ou transmises par radio durant le trajet et complétées par les intervenants déjà sur les lieux.
Dans les autres cas, les premiers intervenants doivent dès l'arrivée sur la zone d'intervention et avant de s'engager :
Effectuer une évaluation visuelle de la situation
1Déterminer la nature du sinistre.
2Rechercher la présence d'un danger menaçant les victimes et les secours :
- fusillade encore en cours ;
- risque d'explosion, d'effondrement, etc. ;
- menace NRBC avec signes d'intoxication directement visibles :
- plusieurs personnes présentant des signes cliniques identiques (coma, troubles de la conscience, détresse respiratoire, toux importante, larmoiement, rhinorrhée, hyper salivation, convulsions),
- animaux malades ou morts (rats, pigeons, chiens…),
- odeur inattendue (foin coupé par exemple),
- malaises collectifs.
3Estimer le nombre et le type de victimes (brûlés, blastés, traumatisés sévères, intoxiqués…). En présence d'une possible menace NRBC, mettre immédiatement en œuvre la conduite à tenir développée ci-dessous, en prenant les mesures adaptées : s'équiper de la tenue la plus adaptée face au risque majorant.
Après s'être engagé et le plus rapidement possible
4Informer et demander des moyens, éventuellement l'activation d'un plan de secours préétabli, par radio auprès du CODIS en précisant :
- les renforts nécessaires, y compris les services publics ;
- l'adresse exacte de l'intervention ;
- la nature du sinistre (explosion, feu, accident de trafic, accident technologique, effondrement…) ;
- le nombre approximatif, le type (adultes, enfants...) et les natures principales des blessures (plaies, brûlures...) ;
- l'accès à privilégier pour l'engagement des secours.
Éventuellement :
- l'emplacement des zones de rassemblement de victimes ;
- les axes ou zones interdits ;
- le périmètre de sécurité ;
- les risques particuliers (inondation, instabilité des structures, explosion…) ;
- les mesures de sécurité à adopter…
5Soustraire les victimes du danger, lorsque celui-ci reste persistant et les regrouper à distances sous les ordres du COS en fonction de son appréciation de la menace, pour les victimes et les secours.
6Catégoriser les victimes lors d'un premier examen rapide afin de distinguer celles présentant une détresse vitale (UA) des autres (DCD ou UR)
7Effectuer les gestes d'urgence, en priorité sur les victimes en UA :
- arrêt d'une hémorragie par pansement compressif (cf. fiche technique M.13) ou garrot (cf. fiche technique M.15) ;
- libération des voies aériennes (cf. fiches techniques G.06 à G.08) ;
- mise en position d'attente (cf. fiche technique G.23) :
- (demi-)assise en cas de détresse respiratoire chez une victime consciente,
- allongée en cas de détresse circulatoire chez une victime consciente,
- en PLS en cas de troubles de conscience ou de coma ou si elle présente une hématémèse* ou une hémoptysie* (cf. fiche technique G.15).
8Tenter de limiter les phénomènes de panique.
9Rassembler les blessés au sein du PRV ou du PMA.
10Regrouper les impliqués, si nécessaire, dans un lieu distinct des blessés.
11Éviter les évacuations « sauvages ». S'assurer, si les évacuations débutent, qu'une « liste intermédiaire DSM » papier a été mise en place et que les informations nécessaires sont été notées (à minima : sexe, catégorisation, étiquette sinus, vecteur d'évacuation, destination hospitalière).
Dénombrement des victimes
Lors des SMV, le SDIS utilise un Système d'information Numérique Standardisé (SINUS) qui est un outil interservice de gestion des informations relatives aux victimes. Il permet d'agir en synergie avec les hôpitaux, le SAMU, les forces de l'ordre, la justice et la préfecture. Il peut être mis en œuvre sur ordre du COS dès qu'une intervention comporte plusieurs victimes.
La mise en œuvre de SINUS se déroule en quatre étapes :
Première étape : pose de bracelet et fiche médico- secouriste de l'avant (FMA) sur chaque victime.
Deuxième étape : collecter les informations victimes nécessaires au remplissage des fiches dans ARCSINUS (sexe, âge, catégorisation).
Troisième étape : saisir les victimes dans ARCSINUS puis synchroniser vers SINUS via internet.
Quatrième étape : enrichir les fiches victimes au fur et à mesure de leur évacuation (vecteur utilisé, destination).
En situation de nombreuses victimes, la fiche médico- secouriste constitue l'unique moyen de transmission d'informations et doit être à ce titre renseignée le mieux possible (puis complétée lors du transport).
Au-delà de son ampleur (AEL, ACEL ou ACEM), une SMV peut présenter des contraintes telles, qu'elles nécessitent une adaptation de la conduite générale à tenir développée précédemment.
1. Actions terroristes
L'évolution récente des modes d'actions terroristes qui comprend aujourd'hui des scénarios d'attentats simultanés à sites multiples, constitue un élément prépondérant dans l'évolution de la réponse des secours. Les particularités de ce type d'action sont :
- le risque de saturer les services de secours en menant plusieurs actions quasi-simultanées sur des sites distincts ;
- le risque de désorganiser une chaîne de secours engagée sur un site en menant une seconde action terroriste, légèrement différée dans le temps, sur cette même zone.
Généralement, occasionné par des explosions (voitures ou colis piégés, kamikazes…) proches des lieux de forte concentration de population (gares, transports en commun…), ce type d'action est susceptible d'engendrer un très grand nombre de victimes.
Les premiers intervenants doivent être attentifs à leur propre sécurité.
L'objectif prioritaire pour les secours est d'extraire en urgence toutes les victimes quel que soit leur état et de les regrouper en sécurité, à distance du lieu (une centaine de mètres), dans une rue perpendiculaire ou derrière des véhicules, afin de limiter les conséquences d'un sur- attentat. Les victimes en état de mort apparente sont laissées sur place.
Les forces de l'ordre vont définir un zonage du site de l'intervention avec une zone d'exclusion (uniquement la présence des forces de l'ordre), une zone contrôlée (avec d'éventuels couloirs d'extraction), une zone de soutien.
À ce stade, les forces de l'ordre sont les forces menantes (elle dirigent l'intervention), les secours sont les forces concourantes (ils interviennent à la demande et sous l'autorité des forces de l'ordre).
Si l'action terroriste au moyen d'explosifs est la plus courante, l'association à des matières radioactives (bombe sale) ou chimiques reste aussi envisageable. L'intervention des secours doit prendre en compte ces contraintes spécifiques supplémentaires pour agir.
Les actions menées par les SDIS sont propres à chaque entité. La conduite à tenir est définie par un protocole interne.
Pour aller plus loin :
- circulaire du 10 novembre 2017 relative à la prise en charge des victimes d'actes de terrorisme.
- CARLI Pierre, PONS François (sous la direction de), Agressions collectives par armes de guerre : conduite à tenir pour les professionnels de santé, 2018.
2. Le damage control
La notion de damage control est d'origine militaire. Elle s'applique à toute situation hémorragique dès lors que la prise en charge optimale ne peut pas être réalisée (isolement, moyens médicaux limités, nombreuses victimes). Les techniques de damage control sont à mettre en œuvre en cas de nombreuses victimes présentant des hémorragies (explosion, fusillade...).
De façon globale, il faut agir rapidement pour réduire le nombre de morts évitables. Toute la chaîne des secours jusqu'à la chirurgie intra-hospitalière doit être inscrite dans ce processus. Pour le secouriste, il s'agir de mettre en œuvre les techniques de contrôle des hémorragies sans perdre de temps (choisir rapidement l'utilisation du garrot artériel positionné à la racine du membre, par exemple). Le triage doit prioriser les victimes (UA) EU qu'il faut évacuer en premier vers les blocs opératoires, sans médicalisation longue sur le terrain. le chirurgien doit limiter son action au contrôle de l'hémorragie ; la chirurgie réparatrice sera effectuée dans un second temps.
Figure 19-3 : Zonage
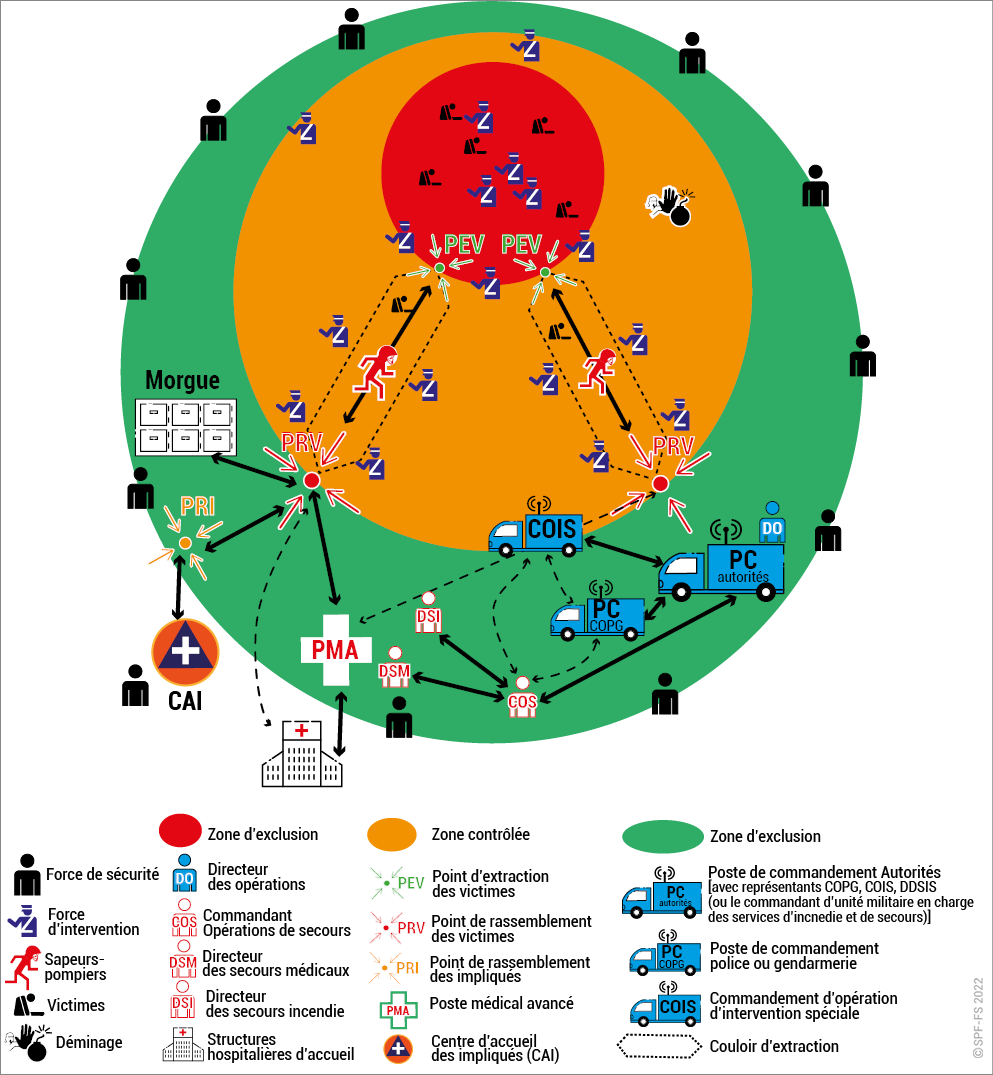
3. Situation à caractère chimique
Ce type de situation peut être consécutif à un acte de malveillance ou à un accident technologique. La contrainte majeure pour les secours se présente lorsqu'il existe un environnement contaminé, ce qui est souvent le cas lors de l'utilisation d'armes de destruction massive. La présence d'un tel environnement empêche l'hospitalisation immédiate des victimes en dehors des structures médicales pré-équipées pour cet accueil spécifique.
L'objectif prioritaire pour les secours est de limiter l'extension et le transfert de la contamination à d'autres lieux ou d'autres personnes. Cela repose principalement sur la mise en œuvre d'une décontamination de l'avant.
Si les premiers intervenants partent sans notion de situation à caractère chimique mais que des signes d'intoxication existent, en l'absence d'une détection positive au monoxyde de carbone, ils doivent :
- ne pas s'engager immédiatement auprès des victimes ;
- informer le CODIS au moindre doute ;
- s'équiper en :
- tenue de feu, avec ARI si l'engin en est muni,
- TLD et ANPVP avec gants butyles ou néoprène de préférence, sinon de gants à usage unique ;
- éviter tout contact physique dans la mesure du possible ;
- faire évacuer à la voix les personnes valides ;
- extraire en urgence les victimes invalides de la zone dangereuse ;
- regrouper les personnes en zone contrôlée, en tentant de les y faire stationner ;
- signaler rapidement au responsable de la chaîne de décontamination qu'elles sont entrées en zone contaminée à un moment donné de l'intervention.
4. Situation à caractère radiologique
Ce type de situation peut être consécutif à un acte de malveillance ou à un accident technologique. La contrainte pour les secours est le risque d'irradiation et de contamination. Les personnes radiologiquement contaminées nécessitent une prise en charge spécifique, afin de limiter la dispersion de cette contamination. Toutefois, elle ne doit pas se faire au détriment de la prise en charge médicale, dont l'urgence prime. Une personne qui a été irradiée ne présente aucun risque de contamination pour les secours.
La contamination est un risque insidieux dont les effets se manifestent par des affections caractéristiques survenant après un délai allant de plusieurs heures à plusieurs jours, chez des personnes souvent géographiquement éloignées les unes des autres. Le risque de contamination peut être décelé par le matériel en dotation dans la CMIR.
L'objectif prioritaire pour les secours est de limiter l'extension et le transfert de la contamination à d'autres lieux ou d'autres personnes. Cela repose principalement sur la mise en œuvre d'une décontamination de l'avant.
La conduite à tenir ne diffère pas de celle liée à une situation à caractère chimique.
5. Situation à caractère biologique
Ce type de situation est généralement consécutif à un acte de malveillance, dont la forme la plus classique est la dissémination d'une poudre suspecte à l'ouverture d'un colis ou d'une enveloppe.
La contrainte pour les secours est le risque de contamination. Les personnes contaminées nécessitent une prise en charge spécifique, afin de limiter la dispersion de cette contamination. Toutefois elle ne doit pas se faire au détriment de la prise en charge médicale dont l'urgence prime.
La contamination est un risque insidieux dont les effets se manifestent par des affections caractéristiques survenant après un délai allant de plusieurs heures à plusieurs jours, chez des personnes souvent géographiquement éloignées les unes des autres.
Face à cette situation, les principes énoncés lors d'une situation à caractère chimique restent valables.
L'objectif prioritaire pour les secours est de limiter l'extension et le transfert de la contamination à d'autres lieux ou d'autres personnes. Cela repose principalement sur l'emballage de la victime dans une tenue adaptée et son évacuation sur une structure d'accueil spécialisée à l'aide d'un véhicule dédié.
Par ailleurs, l'engagement des secours en zone susceptible d'être contaminée doit être limité au strict minimum nécessaire à l'extraction rapide des victimes qui ne pourraient le faire d'elles-mêmes. Le personnel doit obligatoirement être muni d'un ARI ou d'un masque FFP 3.
Figure 19-4 : zonage d'une intervention à caractère NRBC
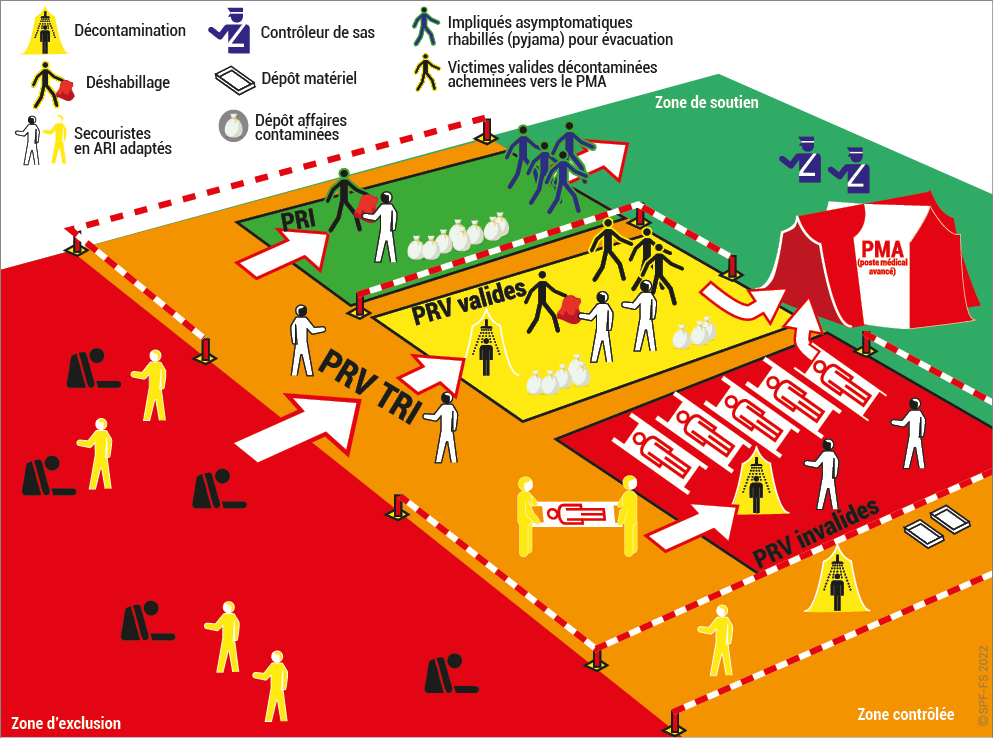
Procédure 19.1 : repérage selon la méthodologie START

Chapitre 20
Spécificité de la prise en charge pédiatrique
20.1 Généralités pédiatriques
20.2 L'enfant
1. Le nouveau-né
2 . Le développement psychomoteur de l'enfant
3. Particularités anatomo-physiologiques
Les voies aériennes supérieures
Les particularités circulatoires
Les particularités neurologiques
Les particularités de régulation thermique
20.3 Le bilan primaire pédiatrique
1. Généralités
2. Étape A - Airways - prise en charge des voies aériennes supérieures et protection de la colonne cervicale
3. Étape B - Breathing - Ventilation
4. Étape C - Circulation - Circulation
Les signes d'anomalies circulatoires
5. Étape D - Disability - Déficit neurologique
Les signes d'anomalies neurologiques
6. Étape E - Exposition - Exposition et environnement
20.4 Le bilan secondaire pédiatrique
Partie systématique
Partie spécifique
20.5 Les pathologies
1. Les troubles et les détresses respiratoires
Généralités
La bronchiolite
La laryngite
L'asthme
Le syndrome de pénétration ou inhalation de corps étranger
2. La déshydratation
Généralités
Signes spécifiques
Conduite à tenir spécifique
3. Les maladies infectieuses
Fièvre
Les convulsions hyperthermiques
Le purpura fulminans
4. Le malaise grave du nourrisson
5. La mort inattendue du nourrisson
Généralités
Conduite à tenir
20.6 La suspicion de maltraitance
1. Généralités
2. Signes spécifiques
20.7 Les traumatismes
20.8 Transport et déplacement
On individualise le nouveau-né à la naissance qu'il soit relié ou non au cordon ombilical. En effet, sa prise en charge est spécifique. Elle est décrite dans le chapitre 14.
|
Limite d'âge |
|
|
Nouveau-né |
de la naissance jusqu'à 7 jours |
|
Nourrisson |
de 8 jours à 1 an |
|
Enfant |
de 1 an à 8 ans |
L'enfant n'est pas un adulte en modèle réduit, c'est une personne en croissance qui dispose de particularités anatomiques et physiologiques spécifiques.
Spécificités pédiatriques
Le cerveau du nouveau-né n'a atteint que 25 % du développement qui sera normalement atteint à l'âge de 20 ans. De même, la maturation du système respiratoire ne se rapproche de celui de l'adulte que vers l'âge de 8 ans.
Toute apparition ou signalement de symptômes existants ou ayant existé chez le nouveau-né et le nourrisson jusqu'à trois mois impose généralement le transport vers un service pédiatrique.
Une certitude existe en pédiatrie : il faut croire les parents. En effet ils connaissent bien leur enfant et sont les mieux placés pour repérer toute anomalie physique ou comportementale, même s'il s'agit de leur premier enfant.
Une détresse vitale peut juste se manifester par des pleurs ou des cris inexpliqués et inhabituels.
Tout comportement inhabituel doit alerter le secouriste.
1. Le nouveau-né
À la naissance le nouveau-né moyen fait 3 à 3,5 kg pour environ 50 cm. Il doit être évalué sur sa respiration, son cri et son tonus. Ce sont les signes d'une bonne adaptation à la vie extra-utérine. La coloration n'est pas à évaluer, car le nouveau-né est cyanosé à la naissance, en raison d'une oxygénation difficile lors du travail et d'une saturation en O2 souvent égale à 70 %. Il doit néanmoins prendre rapidement un aspect rosé (de la peau ou des lèvres et des ongles si sa peau est noire) en rapport avec une bonne adaptation à la vie « aérienne ».
Le cordon ombilical présente deux artères et une veine. Il doit être clampé à 10-15 cm de la paroi abdominale de l'enfant (cf. fiche technique M.24). Par la suite, le cordon peut légèrement saigner de façon normale lors des soins journaliers et il tombera de lui même dans les 15 premiers jours.
Le nouveau-né se présente de façon typique avec une hypertonie périphérique, c'est-à-dire des membres en hyper flexion et une hypotonie* de l'axe « tête-cou-tronc », raison pour laquelle il faut toujours tenir sa tête lors des manipulations (Figure 20-1).
Figure 20-1 : position habituelle du nouveau-né

Le nouveau-né :
- a une gesticulation spontanée asymétrique, avec une alternance de mouvements de flexion/extension et d'ouverture et de fermeture des mains ;
- doit également présenter un certain nombre de réflexes archaïques. Ces réflexes sont des réponses stéréotypées propres aux premiers mois de la vie. C'est vers 3 ou 4 mois qu'ils vont se transformer progressivement en mouvements volontaires. On peut noter :
- le réflexe dit de grasping où le bébé agrippe ce qui est dans sa main,
- le réflexe de succion présent lorsque l'on touche la commissure des lèvres,
- le réflexe de Moro : écartement soudain des membres supérieurs lors d'un bruit ou d'une stimulation ;
- doit pouvoir s'orienter vers une lumière douce.
Tous ces éléments permettent d'évaluer l'état neurologique d'un nouveau-né et de dépister un éventuel trouble de conscience ou des réactions anormales.
2. Le développement psychomoteur de l'enfant
Le développement moteur du nouveau-né à l'enfant se fait par un passage progressif de la position allongée à la position assise puis à la position debout (Tableau 20-1). Le contrôle musculaire évolue de la tête vers les pieds et de la racine des membres vers les extrémités. Le tableau suivant résume les acquisitions motrices du nourrisson.
En parallèle de l'évolution de la posture, se feront des évolutions de la motricité fine, avec l'acquisition de la pince pouce-index par exemple, des évolutions du langage et des relations avec le monde extérieur.
Tableau 20-1 : repères principaux du développement du nourrisson
|
Âge |
Acquisition |
|
4-6 semaines |
sourire relationnel |
|
3 mois |
tenue stable de la tête |
|
4-6 mois |
début de la préhension |
|
8-9 mois |
station assise sans appui |
|
9-10 mois |
station debout avec appui |
|
1 an |
station debout sans appui |
|
12-18 mois |
marche |
Le développement corporel de l'enfant
Le développement corporel de l'enfant repose sur différent facteurs :
- des facteurs génétiques et ethniques ;
- des facteurs nutritionnels ;
- l'environnement psycho-affectif ;
- des facteurs endocriniens.
L'alimentation
L'alimentation de l'enfant varie d'un enfant à l'autre et il est important de comparer la ration du bébé par rapport à sa ration habituelle. Dans le cas d'un allaitement maternel, le sein est donné à volonté. Les heures de tétée, tout comme les biberons s'espacent quand le nourrisson prend de l'âge.
La diversification (le passage aux aliments mixés) se fait en général entre 4 et 6 mois.
La croissance
En pratique, la croissance est évaluée par les courbes de taille et de poids présentes dans le carnet de santé. Cela permet d'évaluer si le développement est harmonieux, s'il présente des cassures, et de situer l'enfant par rapport à la moyenne. On individualise :
- deux périodes de croissance rapide :
- naissance à 4 ans,
- période pubertaire ;
- une période de croissance linéaire :
- de 4 ans à la puberté.
|
Âge |
Sons |
|
Phase pré-linguistique ou prélangage |
|
|
Naissance |
Cris. |
|
2 mois |
Babillage : vocalises qui s'enrichissent progressivement. |
|
6 mois |
Écholalie : répétition de certains sons et syllabes prononcées par l'adulte. |
|
9-10 mois |
Réaction à des mots familiers. Prononciation de syllabes redoublées (« pa…pa »). |
|
Phase linguistique |
|
10 mois à 2 ans :
|
Petit langage ou parler bébé :
|
|
2 ans et demi |
Langage proprement dit. |
|
2-3 ans |
Enrichissement du stock de mots :
|
|
3 ans |
Apparition du « je ». |
|
5-6 ans |
L'enfant parle couramment et peut aborder le langage écrit. |
3.Particularités anatomo-physiologiques
Les voies aériennes supérieures
Le nouveau-né et le nourrisson ont une respiration « nasale » exclusive jusqu'à 1 mois, puis la respiration par le nez est prédominante pendant 3 mois et enfin mineure après 6 mois. Cette particularité explique que la moindre obstruction nasale jusqu'à 3 mois puisse occasionner de réelles détresses respiratoires avec des signes de luttes.
Le volume de la tête est proportionnellement plus important que chez l'adulte, avec un cou court, pouvant gêner la ventilation chez le nouveau-né ou le nourrisson à plat dos.
Le nouveau-né et le nourrisson ont une langue volumineuse qui se colle facilement au palais et peut obstruer les VAS.
Les voies aériennes ont un diamètre proportionnel à la taille de l'enfant et sont donc plus étroites. Cela explique une plus grande sensibilité aux pathologies respiratoires qui seront plus facilement obstructives.
Le thorax est petit, les côtes et le sternum sont mous.
Conséquences lors des actions de secours
Chez un nourrisson à plat dos et inconscient, chez qui la prominence du crâne donne un mouvement d'hyperflexion naturelle de la tête, le risque d'obstruction des voies aériennes supérieures en cas de trouble de conscience est plus élevé.
Ainsi, jusqu'à environ environ 2 ans, la bonne réalisation des insufflations (avec soulèvement du thorax) nécessite souvent la mise en place d'un billot sous les épaules pour placer la tête en position neutre et libérer les voies aériennes supérieures (Figure 20-2). C'est d'autant plus important que l'origine des ACR chez l'enfant est souvent respiratoire.
Figure 20-2 : LVA par mise de la tête en position neutre

Les particularités circulatoires
L'enfant est proportionnellement constitué de plus d'eau que l'adulte et ce d'autant plus qu'il est jeune. C'est avec cette proportion que son corps fonctionne bien.
L'enfant sera donc beaucoup plus sensible aux pertes liquidiennes.
Détresse circulatoire et eau
Un nouveau-né est constitué d'environ 80 % d'eau, un enfant de 10 ans de 65 % et un adulte de seulement 55 % de liquide. Ainsi deux vomissements de biberons associés à de la diarrhée peuvent entraîner rapidement une détresse circulatoire chez un nourrisson.
Le débit cardiaque est fortement dépendant de la fréquence cardiaque. Ainsi, une bradycardie est un signe de gravité qui impose de rechercher une hypoxémie.
L'enfant possède un système sympathique très fort (partie du système nerveux activés lors des détresses) qui permet donc de lutter contre une détresse plus longtemps, voire de la masquer. Lorsque ce système de secours est dépassé, la détresse apparait brutalement et peut-être irréversible. Dans les détresses circulatoires de l'enfant, la baisse de la pression artérielle est alors plus tardive et plus soudaine que chez l'adulte.
Par conséquent, il ne faut pas attendre cette décompensation brutale et l'anticiper en tenant compte :
- du bilan circonstanciel parfois très pauvre : pleurs ou cris inhabituels ;
- des premiers signes : tachycardie au repos, en dehors des pleurs, TRC allongé.
Les particularités neurologiques
Un nouveau-né, un nourrisson ou un enfant :
- a, proportionnellement à l'adulte, une tête plus volumineuse associée à un cou bien moins musclé ;
- et des os crâniens plus fins, d'autant plus qu'il est jeune.
Par conséquent :
- les traumatismes crâniens sont fréquents, car lors d'une chute, la tête, plus lourde, est impactée ;
- la souplesse des os du crâne retarde le retentissement (signes neurologiques) des saignements intracrâniens.
Le cerveau étant en cours de développement, les lésions traumatiques peuvent bloquer les acquisitions des apprentissages de l'enfant. Ces conséquences peuvent être d'apparition retardée (souvent lors de l'entrée au CP), correspondant à l'âge normal de tel ou tel apprentissage. En cas de traumatisme crânien, le relevage et l'immobilisation de l'enfant sont difficiles, néanmoins il est nécessaire de les effectuer dans les règles :
Les particularités de régulation thermique
Les pertes thermiques sont proportionnellement plus importantes que chez l'adulte. La lutte contre l'hypothermie est primordiale.
La chronologie de la prise en charge pédiatrique en XABCDE est identique à celle définit dans le bilan primaire (cf. chapitre 4.3). Cependant, il conviendra de rechercher des signes spécifiques chez l'enfant et d'adapter nos gestes techniques en fonction de l'âge de la victime.
Première approche
Dans le cas particulier où le bilan circonstanciel a permis l'identification d'une hémorragie massive évidente, pour rester fidèle au principe de traiter en premier ce qui tue en premier, le contrôle de cette hémorragie par les moyens appropriés, sera réalisé avant de débuter la séquence ABCDE (cf. fiches techniques G.10, G.11, M.13, M.14 et M.15).
1. Généralités
En raison de l'évolution psychomotrice importante lors de la première année, il est indispensable de tenir compte de le prématurité (naissance avant 37 semaines d'aménorrhée (SA) = 8 mois) d'un nourrisson né avant terme (terme normal : entre 40 et 41 SA = 9 mois) et de corriger son âge légal en enlevant le nombre de semaines ou de mois prématurité. Ainsi nous considérerons qu'un nourrisson de 5 mois né à 7 mois de grossesse aura les compétences d'un nourrisson de 3 mois.
Le bilan pédiatrique comporte des particularités. Le chef d'agrès doit respecter quelques principes simples pour faciliter le bilan :
- se faire aider d'un parent ou d'un proche, dans les bras duquel l'examen peut se faire en confiance, avec un doudou ou une tétine si nécessaire ;
- éviter d'être trop nombreux autour de la jeune victime ;
- être calme et se mettre à la hauteur de l'enfant en s'adressant à lui pour expliquer ce qui va se passer ;
- créer un climat de confiance avec l'enfant ;
- ne jamais mentir quant aux gestes à réaliser ;
- apporter une attention particulière au respect de la pudeur en fonction de l'âge du sujet ;
- expliquer aux parents le déroulé de l'intervention et les décisions prises.
Trucs et astuces
Montrer le geste sur le doudou pour rassurer et divertir l'enfant. La sucette n'est pas un obstacle à l'application du MHC.
Tableau 20-2 : les constantes pédiatriques
Valeurs seuils habituelles des secouristes :
|
Nouveau-né (0 à 7 jours) |
Nourrisson (8 jours à 1 ans) |
Enfant (1 à 8 ans) |
|
|
Fréquence respiratoire (FR) en mouvements /min |
40-60 |
30-40 |
20-30 |
|
SpO2 |
≥ 94 % |
≥ 94 % |
≥ 94 % |
|
Fréquence circulatoire (FC) en bpm |
120 - 160 |
100-160 |
70-140 |
|
Pression artérielle systolique (PA) en mmHg |
Non évaluable* |
Non évaluable* |
En moyenne : 90 mmHg + (2 x âge en années) |
* Jusqu'à 1 an, les brassards pédiatriques sont trop grands et la mesure de la PA n'est pas précise.
La FC doit être mesurée en dehors des pleurs. Elle peut également être appréciée au moyen de l'appareil multiparamétrique, si l'on en dispose.
Figure 20-3 : le triangle d'évaluation pédiatrique

2. Étape A - Airways - prise en charge des voies aériennes supérieures et protection de la colonne cervicale
Pour contrôler les voies aériennes chez l'enfant, on évalue certains signes spécifiques. Les voies aériennes sont donc libres si :
- l'enfant parle, gazouille, pleure, gémit ;
- l'enfant respire silencieusement.
Si les voies aériennes sont obstruées, réaliser les manœuvres appropriées tout en stabilisant le rachis s'il existe un contexte traumatique potentiel de la colonne; et ce, jusqu'à application de la procédure 15-1 :
3. Étape B - Breathing - Ventilation
Les signes respiratoires peuvent être dus à des pathologies respiratoires ou être la conséquence de détresse circulatoire ou neurologique, en raison de l'interaction des grandes fonctions (cf. chapitre 2.1.6).
Chez le nouveau-né et le nourrisson, il est difficile d'apprécier les difficultés à parler.
Les signes à rechercher seront :
- l'impossibilité de pleurer vigoureusement pouvant aller jusqu'à des gémissements au lieu des pleurs;
- difficulté à têter pouvant aller jusqu'au refus du biberon par épuisement.
Devant toute difficulté ventilatoire, il faut rechercher, en plus des signes décrits dans le chapitre 3.1, des signes de lutte, après avoir déshabillé l'enfant (exposition du thorax) :
- battement des ailes du nez (car respire par le nez exclusivement les premiers mois) ;
- balancement thoraco-abdominal ;
- tirage des muscles du cou ;
- tirage intercostal (figure 20-4) ;
Figure 20-4 : le tirage intercostal
- creusement de la partie inférieure du sternum chez le nouveau-né (car le sternum est encore mou) ou entonnoir xiphoïdien ;
Figure 20-5 : creusement du sternum chez un nouveau-né
4. Étape C - Circulation - Circulation
L'appréciation de la fonction circulatoire en pédiatrie nécessite d'apporter une attention aux particularités suivantes :
- déshabiller complètement l'enfant (idéalement fait par les parents) pour avoir accès à l'aspect de la peau (marbrures, température, ecchymoses, éruptions);
- défaire la couche : interroger les parents sur la présence ou absence d'urines ;
- le pouls sera pris en radial chez l'enfant; en fémoral pour le nourrisson et le nouveau-né.
Les signes d'anomalies circulatoires
Les signes circulatoires peuvent être dus à des pathologies circulatoires ou être la conséquence de détresses respiratoires ou neurologiques, en raison de l'interaction des grandes fonctions.
Le pli cutané
La recherche du pli cutané se fait sur le côté à hauteur de l'ombilic, en pinçant la peau entre pouce et index et en exerçant une traction douce (Figure 20-7). On relâche ensuite sèchement cette traction douce et on observe le délai de disparition de ce pli.
Normalement, le pli disparaît immédiatement. Si le pli est persistant, c'est un signe de déshydratation.
Figure 20-7 : pli cutané
La fontanelle
L'examen de la fontanelle se fait chez un nourrisson dont l'axe « tête-cou-tronc » est en position verticale (assis ou dans les bras d'un des parents par exemple), hors contexte traumatique et idéalement chez un bébé calme et en dehors des cris et des pleurs (la fontanelle pouvant bomber pendant les cris).
Cet examen est surtout visuel et consiste à observer la fontanelle, le regard parallèle au sommet du crâne du bébé, afin de constater si elle est bombée ou l'inverse, creusée.
Figure 20-8 : la fontanelle creuse
Éventuellement, on peut effleurer la fontanelle afin d'apprécier sa tension si on ne la voit pas bien (beaucoup de cheveux par exemple), mais en aucun cas on n'appuie dessus.
Parfois ce sont les parents qui la trouvent modifiée.
Une fontanelle creuse est un signe de déshydratation.
Une fontanelle bombée en dehors des pleurs est le signe d'une anomalie intracrânienne.
Les yeux creusés
Il s'agit de l'enfoncement des globes oculaires dans les orbites. Ce signe est présent lors des déshydratations.
Pâleur
Un accès de pâleur chez un nouveau-né ou un nourrisson peut être le signe d'un malaise grave du nourrisson, voire être précurseur d'une mort inattendue du nourrisson (MIN).
Le temps de recoloration cutanée (TRC)
La réalisation du TRC se fait par un appui de 5 secondes en zone chaude si possible, donc bien colorée (afin d'observer nettement une décoloration après la pression, condition nécessaire pour observer la recoloration).
Après avoir relâché d'un coup la pression, il faut compter le « temps de recoloration » qui doit être inférieur ou égal à 2 secondes.
La zone préférentielle est la région du sternum. Éventuellement, le TRC est réalisable sous la voûte plantaire ou le talon.
Un TRC allongé en zone centrale est le signe d'une détresse circulatoire majeure.
Il faut donc préciser au médecin régulateur le nombre de secondes de recoloration et l'endroit choisi pour la mesure.
5. Étape D - Disability - Déficit neurologique
L'appréciation du niveau de conscience en pédiatrie nécessite la recherche de signes particuliers. Ainsi, le nouveau-né et le nourrisson peuvent :
- ne pas accrocher le regard ;
- ne pas réagir à la présence des proches ou des secours,
- avoir le regard vide ;
- être obnubilés, agités, somnolents, prostrés, hypotoniques* ;
Dans tous les cas, il est primordial de se référer aux parents afin de comparer l'enfant à son comportement habituel.
Les signes d'anomalies neurologiques
La PCI
La PCI ne doit pas être minimisée car elle peut être l'annonce d'une pathologie grave ou d'une mort inattendue du nourrisson.
L'hypotonie*
L'hypotonie* peut se manifester par la perte d'une acquisition psychomotrice : par exemple, ne tient plus assis ou ne tient plus sa tête.
L'enfant peut-être aréactif à la douleur et la présence de geignements doit être reconnu comme un signe d'atteinte grave.
6. Étape E - Exposition - Exposition et environnement
Le but de cette étape est de contrôler la température et lutter contre l'hyperthermie* et l'hypothermie* tout en recherchant des lésions cachées.
1Rechercher les signes cités dans le chapitre 3.5 relatif à la température et ses effets.
2Rechercher des lésions cachées. Cette appréciation est succincte dans le bilan primaire et sera approfondie dans le bilan secondaire.
3Déshabiller la victime en apportant une attention particulière au respect de la pudeur en fonction de l'âge du sujet.
4Réchauffer ou rafraîchir la victime selon le cas (couverture isotherme, réchauffer la cellule des VSAV, isolation du sol au moyen du plan dur, linge humide tiède…).
Une fois les gestes de secours d'urgence nécessaires réalisés, les sapeurs-pompiers doivent réaliser un bilan secondaire afin d'affiner et de compléter les données recueillies au cours du bilan primaire.
Le bilan secondaire comporte une partie systématique qui doit être réalisée pour toutes les victimes. Elle a pour but de compléter les signes généraux de la détresse puis de rechercher les signes particuliers des différentes pathologies ou atteintes lésionnelles envisagées lors de l'examen de la victime. Ce sont le MHTA, le CCLID et le MHTA.
Le CCLID permet de « quantifier » la douleur.
Le MHTA fait office « d'historique » de la victime (l'anamnèse).
Les informations recueillies, associées à celles des bilans circonstanciel et primaire, vont permettre au chef d'agrès de s'orienter vers une ou plusieurs parties spécifiques du bilan secondaire :
- la recherche des signes particuliers d'une ou de plusieurs détresses ;
- la recherche d'une ou plusieurs atteintes lésionnelles ou motrices.
Le bilan secondaire est effectué :
- pour permettre au médecin régulateur d'évaluer l'état de gravité de la victime, et si possible de poser un diagnostic lorsque les bilans circonstanciel et primaire ne permettent pas de le faire ;
- en attendant un moyen médicalisé, une fois les gestes de secours d'urgence réalisés, afin d'affiner et de compléter les données recueillies au cours des bilans circonstanciel et primaire.
Il permet :
- une prise en charge adaptée de la victime ;
- la préparation d'une éventuelle médicalisation des secours.
L'importance du bilan secondaire
La demande d'un moyen médicalisé ne dispense en aucun cas de la réalisation d'un bilan secondaire. Si la victime est CRITIQUE, celui-ci sera réalisé dans l'attente d'un renfort médicalisé ou au cours du transport, si la victime doit-être acheminée rapidement vers un centre hospitalier. Le cas échéant, il sera transmis au médecin régulateur pendant le transport.
Il est impératif de respecter la chronologie de ces différentes parties du bilan secondaire afin d'envisager toutes les hypothèses et de ne pas passer à côté de signes qui n'auraient pas été visibles dans un premier temps.
Partie systématique
1Analyser la plainte avec la méthode CCLID (cf. chapitre 4) :
- (C) circonstances : recherche du mécanisme ayant entraîné la douleur ;
- (C) caractéristiques du trouble ressenti ;
- (L) localisation région douloureuse ;
- (I) intensité : EN ou EVS ;
- (D) durée.
Il existe beaucoup d'échelles de douleur en fonction des âges. On ne retient que les échelles habituelles d'auto- évaluation et des items que l'on trouve dans les différentes échelles d'évaluation des tout-petits par les soignants.
Chez l'enfant, on utilise l'échelle visuelle analogique (EVA) (Figure 20-9), l'échelle verbale simple (EVS) ou l'échelle numérique.
Chez le petit enfant qui parle, on utilise l'EVS.
Chez le petit enfant qui ne parle pas encore, le nourrisson et le nouveau-né, la douleur s'estime par l'observation.
Sont pris en compte :
- l'agitation ;
- les pleurs ;
- les grimaces ;
- la prise d'une attitude antalgique ;
- la prostration ;
- le refus d'être touché.
Figure 20-9 : échelle visuelle analogique utilisée chez l'enfant
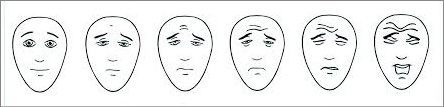
2Rechercher des antécédents avec la méthode MHTA :
|
M |
[Maladie] |
|
H |
[Hospitalisation] |
|
T |
[Traitement] |
|
A |
[Allergie] |
|
|
|
|
|
|
|
|
|
|
C |
[Conscient] |
|
V |
[Voix] |
|
D |
[Douleur] : risques surajoutés (antécédents familiaux, alcool, drogues, etc.) |
|
A |
[Aréactif] |
3Contrôler la température (cf. fiche technique M.20). (En cas de doute sur le résultat, procéder à un contrôle de la température au niveau rectal par les parents).
4Mesurer la pression artérielle si le pouls radial est mal perçu lors du bilan primaire chez l'enfant avec un brassard adapté (cf. fiche technique M.18).
5Mesurer, si c'est indiqué, la glycémie capillaire si cela n'a pas été réalisé lors du bilan primaire (cf. fiche technique M.19).
Partie spécifique
1Rechercher des signes particuliers d'une ou de plusieurs détresses.
2Rechercher les atteintes lésionnelles.
La recherche s'effectue en examinant et en palpant doucement la victime de la tête aux pieds ou des pieds à la tête (l'important est d'être systématique), afin de mettre en évidence les signes particuliers suivants :
- des déformations ou des douleurs spontanées ou provoquées par la palpation au niveau du crâne, de la face, de la colonne vertébrale, des membres supérieurs, du thorax, de l'abdomen, du bassin et des membres inférieurs ;
- des signes de traumatisme de membre ou d'articulation :
- une impotence fonctionnelle,
- fractures fermées, ouvertes, déplacées ou non, luxation…,
- une perte de motricité ou de sensibilité,
- la disparition d'un pouls,
- une diminution de la température, pâleur de l'extrémité ;
- des saignements au niveau du nez, de la bouche, de l'intérieur de l'oreille ;
- des hématomes ;
- des plaies plus ou moins profondes (attention aux plaies du thorax et de l'abdomen qui peuvent paraître insignifiantes et qui sont souvent pénétrantes) ;
- des brûlures.
La présence d'un ou de plusieurs signes doit entraîner la recherche des signes spécifiques de l'atteinte suspectée.
3Lors de la recherche d'éléments lésionnels de la victime blessée, il faut immobiliser les membres. À la fin du bilan secondaire seront immobilisés :
- les os longs fracturés maintenus lors du bilan primaire (C) ;
- les atteintes lésionnelles découvertes lors du bilan secondaire.
4Recherche de signes de maltraitance dans le cas particulier d'une atteinte ou d'une suspicion d'atteinte lésionnelle (cf. chapitre 20.7).
1. Les troubles et les détresses respiratoires
Généralités
La grande majorité (90 %) des arrêts cardio-respiratoires rencontrés chez l'enfant succèdent à une phase de détresse respiratoire compensée jusqu'à un stade très tardif. Il est donc important d'anticiper, car l'arrêt cardio-respiratoire est difficile à récupérer. La détresse respiratoire de l'enfant est souvent identifiée par la simple inspection avec la recherche des signes de lutte imposant un déshabillage complet de l'enfant.
En cas de difficulté respiratoire chez le nourrisson, on retrouve en général une répercussion sur la prise alimentaire (refus du biberon) car le nourrisson respire par la voie nasale.
Signes spécifiques pédiatriques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- les antécédents médicaux : prématurité, hospitalisation pour détresse respiratoire,
- la prise alimentaire : l'heure du dernier biberon, la quantité bue.
Rechercher ou apprécier :
- le battement des ailes du nez ;
- le tirage, sus-sternal, intercostal ou sus-claviculaire ;
- le balancement thoraco-abdominal ;
- l'entonnoir xiphoïdien ;
- la cyanose ;
- l'hypotonie* ;
- la présence d'apnée : signe d'arrêt respiratoire imminent.
Conduite à tenir devant tout trouble respiratoire
1Asseoir l'enfant. Si c'est un nourrisson, mettre le tronc légèrement surélevé à 30° avec un coussin par exemple.
2Administrer de l'oxygène par inhalation (cf. fiche technique M.07).
La bronchiolite
C'est une pathologie virale qui atteint surtout le nourrisson, avec une large prédominance des cas en hiver. La transmission se fait par voie aérienne (toux) et aussi par les mains et les objets souillés.
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- l'état habituel ou inhabituel de l'enfant : tous les aspects doivent être pris en compte en fonction de l'âge (motricité, comportement, échange avec l'entourage, langage, refus alimentaire…) ;
- les antécédents médicaux, chirurgicaux et hospitalisations (penser à emporter le carnet de santé aux urgences).
Rechercher ou apprécier :
- une fièvre ;
- une dyspnée* avec polypnée* ;
- des sifflements expiratoires ;
- éventuellement des pauses respiratoires, signes précurseurs de l'arrêt respiratoire.
En cas de bronchiolites récidivantes, la pathologie devient de l'asthme du nourrisson.
La laryngite
La laryngite aiguë est une inflammation du larynx.
Chez l'enfant, le larynx étant étroit, un simple œdème lié à l'inflammation peut être responsable d'une difficulté respiratoire. La laryngite est le plus souvent due à un virus. Elle atteint les enfants principalement entre 1 et 3 ans, et survient en automne et en hiver.
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- l'état habituel ou inhabituel de l'enfant : tous les aspects doivent être pris en compte, en fonction de l'âge (motricité, comportement, échange avec l'entourage, langage, refus alimentaire…) ;
- les antécédents médicaux, chirurgicaux et hospitalisations (penser à emporter le carnet de santé aux urgences) ;
- une prédominance nocturne alors que l'enfant allait bien au coucher.
Rechercher ou apprécier :
- une fièvre ;
- une voix enrouée, une toux rauque et « aboyante » ;
- une difficulté respiratoire.
Conduite à tenir spécifique
La prise en charge consiste souvent à humidifier l'air en faisant respirer l'enfant dans la salle de bain où l'on fait couler de l'eau chaude, avant le transport.
Cas particulier : l'épiglottite
En cas de :
- forte fièvre ;
- impossibilité à avaler sa salive ;
- voix étouffée.
Il peut s'agir d'une laryngite particulière : l'épiglottite* qui nécessite de laisser l'enfant en position assise stricte. La prise en charge doit être médicalisée.
L'asthme
L'asthme chez l'enfant peut se manifester par des sifflements mais aussi par une toux avec une fréquence respiratoire normale et sans sifflement. L'aggravation d'une crise peut être brutale.
Conduite à tenir spécifique
Sur ordre de la régulation médicale, l'administration de bronchodilatateurs* par l'intermédiaire d'un masque facial (ou d'un embout buccal) branché sur une chambre d'inhalation peut être effectuée.
Le syndrome de pénétration ou inhalation de corps étranger
Le syndrome de pénétration est un accident brutal et bruyant chez un enfant sans fièvre, jouant, en excellente santé. Ses efforts de toux sont caractéristiques, associés à une rougeur ou une cyanose de la face et une suffocation intense. Les circonstances de la survenue de la détresse sont essentielles : lors d'un repas, lors de jeux avec des petits objets ou hors de la surveillance des parents, pendant un apéritif.
Le corps étranger peut être passé directement à l'étage bronchique avec pour seul signe une toux brève.
En l'absence de prise en charge le corps étranger va entraîner des infections bronchiques à répétition jusqu'à l'extraction.
S'il n'y a pas d'arrêt ventilatoire et que l'enfant tousse, il est important de respecter cette toux et la position qu'il adopte spontanément.
Le transport est donc la règle en cas de suspicion d'inhalation de corps étranger, même en l'absence de signes devant les secours.
2. La déshydratation
Généralités
Les besoins en eau du nourrisson sont proportionnellement plus importants du fait de la composition corporelle et de pertes cutanées plus importantes. Il est donc plus sensible aux pertes hydriques. De plus, les nourrissons dépendent de leur parents pour leur apports hydriques et l'expression de leur soif est plus difficile à percevoir.
Signes spécifiques
La déshydratation peut être provoquée par :
- une épidémie de gastro-entérite ;
- une exposition à la chaleur.
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- l'état habituel ou inhabituel de l'enfant : tous les aspects doivent être pris en compte, en fonction de l'âge (motricité, comportement, échange avec l'entourage, langage, refus alimentaire…) ;
- les apports hydriques pris lors du dernier repas (nombres de biberons, de tétées, quantité d'eau) ;
- les antécédents médicaux, chirurgicaux et hospitalisations (penser à emporter le carnet de santé aux urgences).
Rechercher ou apprécier :
- les signes spécifiques de déshydratation :
- absence de larmes pendant les pleurs,
- couches sèches persistantes,
- muqueuses sèches, à rechercher au niveau de la bouche,
- yeux cernés puis creusés,
- pli cutané persistant,
- fontanelle creuse,
- présence de diarrhées (nombre de selles, aspect liquide…) et de vomissements (quantité, nombre…) ;
- les signes habituels de détresse circulatoire (choc hypovolémique) :
- tachycardie,
- sensation de soif. Si c'est un nourrisson, il peut se « jeter » sur le biberon pour se réhydrater, sauf s'il est épuisé,
- marbrures,
- TRC allongé,
- PA basse (signe tardif du choc),
- troubles de conscience ou perte de connaissance en position assise ou debout.
Un enfant présentant tous ces symptômes est une victime critique.
Conduite à tenir spécifique
En présence de déshydratation aiguë, il faut suivre la conduite à tenir suivante.
1Allonger la victime.
2Administrer de l'oxygène par inhalation (cf. fiche technique M.07).
3Demander un moyen médicalisé.
3. Les maladies infectieuses
Fièvre>
Généralités
La fièvre est souvent d'origine virale, mais peut dans certains cas être d'origine bactérienne avec la possibilité de survenue d'état de choc septique (détresse circulatoire d'origine infectieuse).
Chez le nourrisson de moins de 3 mois, le risque d'infection bactérienne sévère est beaucoup plus élevé que chez l'enfant plus âgé, et un transport aux urgences est systématique débouchant dans la plupart des cas sur une hospitalisation.
Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- l'état habituel ou inhabituel de l'enfant : tous les aspects doivent être pris en compte, en fonction de l'âge (motricité, comportement, échange avec l'entourage, langage, refus alimentaire…) ;
- les antécédents médicaux, chirurgicaux et hospitalisations (penser à emporter le carnet de santé aux urgences).
Rechercher ou apprécier :
- les éléments témoignant d'une infection grave :
- les signes de détresse circulatoire (choc sceptique) ;
- un purpura (cf. Figure 20.10) ;
- l'altération de l'état général ;
- l'incapacité de l'enfant à boire ;
- une hypotonie* ;
- les frissons ;
- les convulsions.
La recherche du purpura, positive ou négative, doit être notifiée dans la fiche bilan.
Comment dissocier une convulsion d'un frisson ?
La convulsion est un mouvement qui ne cède pas au maintien d'une zone qui tremble (ex : le bras).
Les convulsions hyperthermiques
Généralités
Les convulsions hyperthermiques sont consécutives à une réaction du cerveau de l'enfant qui a de la fièvre lors d'une maladie infectieuse.
Généralement, ces convulsions sont bénignes et cessent spontanément la plupart du temps. Elles présentent les signes d'une crise d'épilepsie (convulsions généralisées ou partielles), souvent de courte durée. Le plus souvent, la crise est unique mais peut être parfois multiple.
Elles ne sont en rien liées à une épilepsie et ne signifient nullement que l'enfant sera épileptique ultérieurement. Les convulsions liées à un coup de chaleur sont traitées à part (cf. chapitre 7.4.3).
La crise de convulsions tonico-cloniques
Elle se décompose en quatre phases :
- phase de début, brève :
- la personne pousse un cri et perd brutalement connaissance,
- elle chute violemment avec souvent :
- des plaies du cuir chevelu, de l'arcade sourcilière,
- des traumatismes divers (fracture du nez…) ;
- phase tonique, d'une durée comprise entre 30 secondes et une minute. Elle se manifeste par :
- un raidissement de tout le corps par contracture des muscles,
- une contraction violente des mâchoires pouvant entraîner une morsure de la langue (sang au niveau des lèvres),
- une hypersalivation,
- un arrêt respiratoire par blocage de la cage thoracique (blocpnée) entraînant parfois une cyanose,
- une déviation des yeux vers le haut (révulsion oculaire) ;
- phase clonique, d'une durée d'une minute environ. Elle se manifeste par :
- des convulsions : mouvements saccadés en flexion extension (de la tête et des membres),
- parfois une perte d'urine et des matières fécales ;
- phase de récupération, d'une durée de quelques minutes à 30 minutes en moyenne.
Elle comprend une phase de coma profond sans réaction aux stimulis, suivie d'une reprise progressive de la conscience (phase de récupération).
La caractéristique de la crise convulsive généralisée est que le malade ne se souvient jamais de sa crise.
La crise de convulsions partielles localisées
Lors d'une crise convulsive partielle :
- la personne peut être consciente ou non ;
- seule une partie du corps convulse. Parfois, il s'agit simplement de la contraction rythmique d'un pouce, des lèvres ou d'une paupière.
Signes spécifiques
Les convulsions peuvent être provoquées par des facteurs déclenchants (fièvre maladie...). Les convulsions peuvent être pré- ou post-traumatiques.
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- les antécédents : nombre de crises convulsives (si multiples) et l'intervalle entre elles, avec ou sans récupération afin d'évaluer la sévérité de la crise ;
- l'état habituel ou inhabituel de l'enfant : tous les aspects doivent être pris en compte, en fonction de l'âge (motricité, comportement, échange avec l'entourage, langage, refus alimentaire…) ;
- les antécédents médicaux, chirurgicaux et hospitalisations (penser à emporter le carnet de santé aux urgences).
Rechercher ou apprécier :
- des signes de détresse respiratoire ou circulatoire ;
- les signes généraux d'un trouble ou d'une détresse neurologique, notamment :
- la persistance des convulsions, parfois discrètes (commissure des lèvres, paupières, pouce…),
- un retour progressif à la conscience,
- la présence d'un traumatisme dû à une éventuelle chute (plaie du cuir chevelu, de l'arcade sourcilière, fracture du nez…),
- la présence d'un purpura (la présence de boutons ou de tâches sur le corps de l'enfant qui ne disparaissent pas à la vitro-pression) (Figure 20-10) ;
- une possible perte d'urine ou des matières fécales ;
- une morsure de la langue ;
- la température, afin de confirmer l'origine hyperthermique des convulsions.
Conduite à tenir spécifique
La réalisation d'un bilan complet et des gestes de secours adaptés est indispensable. Une conduite à tenir spécifique est également à suivre.
1Refroidir doucement l'enfant en :
- le découvrant ;
- posant des linges humides (température ambiante) sur son front, sa nuque, les creux axillaires.
2Administrer de l'oxygène, par inhalation, jusqu'au retour à un état de conscience habituel, puis si SpO2 < 94 % (cf. fiche technique M.07).
3Aider à la prise d'un médicament destiné à faire chuter la température uniquement après accord de la régulation médicale (cf. fiche technique M.23).
Surveiller en se concentrant sur l'état de conscience (réévaluation du D) en appréciant particulièrement les pertes possibles des réflexes de sécurité.
Le purpura fulminans
Généralités
Le terme de purpura fulminans désigne avant tout un état de choc septique associé à un purpura extensif. Il est associé ou non à une méningite. Il est plus fréquent chez les nourrissons de moins de un an.
La prise en charge en cas de suspicion constitue une extrême urgence, car l'évolution est extrêmement rapide avec un pronostic vital rapidement engagé.
Signes spécifiques
L'examen de l'enfant pour évaluer le purpura fulminans doit se faire sur un enfant complètement déshabillé.
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- l'état habituel ou inhabituel de l'enfant : tous les aspects doivent être pris en compte, en fonction de l'âge (motricité, comportement, échange avec l'entourage, langage, refus alimentaire…) ;
- les antécédents médicaux, chirurgicaux et hospitalisations (penser à emporter le carnet de santé aux urgences).
Rechercher ou apprécier :
- fièvre ;
- purpura extensif, en taille et en nombre, tâches rouges ou violacées ne s'effaçant pas à la vitro-pression, à rechercher sur toute la surface cutanée ; Quand le purpura n'est pas très étendu, il est intéressant d'entourer au stylo les zones atteintes en indiquant l'heure pour suivre l'évolution de son extension (Figure 20-10).
- signes de détresse circulatoire : TRC allongé, extrémités froides, pâleur, marbrures, tachycardie, hypotension tardive, troubles de conscience ;
- signes de méningite associés : vomissements, raideur de nuque chez l'enfant, mais plutôt hypotonie* chez le nourrisson.
Figure 20-10 : le purpura
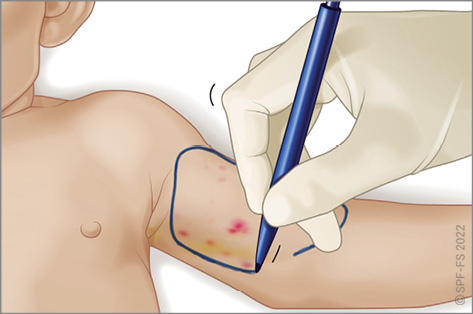
4. Le malaise grave du nourrisson
Le malaise grave du nourrisson est caractérisé par des modifications soudaines et inhabituelles :
- de teint (pâleur, cyanose) ;
- de comportement ;
- de rythme respiratoire ;
- de tonus avec ou sans perte de connaissance.
Ces malaises génèrent une inquiétude importante chez les parents.
Ils peuvent être le signe de :
- pathologie bénigne (digestives, respiratoires) ;
- maltraitance (cf. chapitre 20.7) ;
- pathologie plus grave.
Le malaise grave du nourrisson peut constituer le signe précurseur d'une mort inattendue du nourrisson (MIN). Or, lorsque les secours se présentent, les signes ont le plus souvent régressé et le nourrisson va bien.Un transport du nourrisson vers une structure hospitalière est donc obligatoire, même en l'absence de signe.
5. La mort inattendue du nourrisson (M.I.N.)
Généralités
En France, chaque année environ 400 à 500 bébés décèdent de mort inattendue du nourrisson.
90% des décès interviennent avant l'âge de six mois.
Les causes les plus fréquemment retrouvées après bilan, sont les causes infectieuses, cardiaques, traumatiques, et l'environnement de couchage… cependant 20 à 30% des cas de MIN demeurent totalement inexpliquées.
Définitions
Mort Inattendue du nourrisson (MIN) : décès brutal d'un nourrisson (moins de 2 ans) alors que rien dans ses antécédents connus ne pouvait le laisser prévoir. Devant cette circonstance de décès, il peut s'agir d'une mort naturelle (souvent explicable par diverses pathologies), ou d'une mort violente, accidentelle ou par homicide..
Mort Subite du nourrisson (MSN) : mort naturelle, définie comme le décès subit d'un nourrisson de moins d'un an restant inexpliqué par l'histoire des faits ni par les investigations post mortem complètes (examen du lieu du décès, examen clinique, biologie, imagerie … autopsie).
La mort Subite du nourrisson (MSN) correspond donc à un diagnostic d'élimination, c'est-à-dire posé a posteriori lorsque les investigations post-mortem ne permettent pas de donner une explication médicale au décès.
Centre de référence de MIN
Tous les cas de mort inattendue du nourrisson (MIN) doivent être explorés pour rechercher la cause du décès : naturelle, accidentelle ou non accidentelle. En conséquence, dans ce contexte il est recommandé que tout enfant décédé soit systématiquement transporté en urgence au centre de référence M.I.N. le plus proche.
Ces centres ont aussi pour missions d'accompagner les familles, de développer la recherche clinique en mettant en place ou en participant à des études visant à améliorer la compréhension de cette pathologie, de diffuser les informations concernant la mort inattendue du nourrisson, de participer à la formation des professionnels de santé.
Conduite à tenir :
1Accepter la présence des parents lors des manœuvres de réanimation s'ils le souhaitent. Dans le cas contraire, ne pas les laisser seuls et les informer sur les gestes pratiqués.
2S'assurer, lorsque le décès survient chez une tierce personne (nourrisse par exemple) qu'elle bénéficie d'une prise en charge avec la même attention que les parents.
3Veillez à ce que les autres enfants présents soient pris en charge.
4Transporter systématiquement le corps de l'enfant (article L6312-1 du code de la santé publique) vers un centre de référence de M.I.N (procédure envisageable après 2 ans).
5Proposer aux parents d'accompagner le corps de leur enfant pendant le transport.
6Ne pas évoquer de diagnostic potentiel à un stade aussi précoce.
Pour aller plus loin, consulter le site de la Haute Autorité de Santé sur has-sante.fr
Prise en compte de la mort inattendue du nourrisson
La mort d'un enfant pour ses parents est un drame contre nature et inacceptable, même si parfois, et après-coup, on peut en comprendre l'origine.
La mort brutale de l'enfant entraîne, pour l'entourage familial, une perte des repères et un décalage avec la réalité quotidienne dans laquelle l'enfant avait une place depuis bien avant sa naissance
Il est souvent difficile d'arrêter les gestes de réanimation (fréquemment symboliques) dans le contexte d'angoisse des proches qui n'acceptent pas la réalité du décès. Les intervenants se retrouvent en présence de l'enfant mort, face à leur propre impuissance à le réanimer et à la détresse des parents et de l'entourage. La capacité à supporter les tensions émotionnelles et affectives ainsi que l'impuissance sont particulièrement mises à l'épreuve.
Le sapeur-pompier ne doit pas être surpris que les parents ou l'entourage se croient responsables (par exemple, de ne pas avoir tenu compte de signes précurseurs : « Il a toussé hier… »). Il convient de respecter l'expression de cette culpabilité, car c'est une façon indirecte de prendre conscience du drame. Il faut faire preuve d'empathie envers les parents. Ils peuvent être révoltés, désespérés, en état de stupeur, ou en état de choc. Il faut respecter l'expression, parfois spectaculaire, de leur douleur et respecter leurs rituels (vêtements, prendre l'enfant dans les bras…).
1. Généralités
Tout enfant ayant subi une blessure intentionnelle résultant d'actes des parents, tuteurs ou connaissances doit être considéré comme un enfant maltraité.
Les homicides sont la première cause de mortalité par blessure chez l'enfant de moins de 1 an. Chez l'enfant suspecté de maltraitance, et en particulier chez l'enfant de moins de 1 an, l'analyse des circonstances de survenue et un examen soigneux lors du bilan secondaire sont très importants afin de prévenir un éventuel décès.
Un médecin doit suspecter une maltraitance lorsque :
- une discordance entre la description des circonstances de survenue et l'importance des lésions physiques est observée. Exemple :
- perte de connaissance chez un jeune enfant après chute du lit ou du canapé,
- fractures de membres au cours d'un jeu avec la fratrie ou d'autres enfants,
- fracture d'un membre inférieur alors que l'enfant est trop petit pour marcher ;
- le délai entre la survenue du traumatisme et l'admission au service d'accueil des urgences est anormalement long ;
- l'histoire médicale retrouve des traumatismes répétés (traités dans un seul ou différents services des urgences) ;
- la description des mécanismes du traumatisme varie entre les parents ou personnes responsables de la garde ;
- il y a des antécédents de « vagabondage » médical (les parents ne consultent jamais le même médecin) ;
- les parents ne suivent pas ou répondent de manière inadaptée aux conseils médicaux (exemple : ils laissent l'enfant sans surveillance dans les locaux des urgences).
2. Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- l'état habituel de l'enfant : tous les aspects doivent être pris en compte, en fonction de l'âge (motricité, comportement, échange avec l'entourage, langage, refus alimentaire…) ;
- antécédents de blessures fréquentes (cicatrices anciennes, foyers de fractures cicatrisés sur le bilan radiologique…) ;
- les antécédents médicaux, chirurgicaux et hospitalisations (penser à emporter le carnet de santé aux urgences).
Rechercher ou apprécier :
- contusions multicolores (différents stades de guérison) ;
- lésions péri-orbitales ;
- lésions des organes génitaux ou péri-anales ;
- fractures des os longs chez des enfants de moins de 3 ans ;
- traumatismes crâniens « sans traumatisme » (il s'agit des bébés secoués pour lesquels aucun signe n'est visible sur le crâne mais qui ont été soumis à des mouvements importants entraînant des déchirures des vaisseaux sanguins intracrâniens avec des hémorragies parfois importantes, entraînant des séquelles neurologiques ou le décès de l'enfant) ;
- ruptures des viscères sans antécédents de contusions majeures ;
- hématomes sous-duraux multiples, particulièrement en l'absence de fracture du crâne récente ;
- hémorragies rétiniennes ;
- blessures surprenantes (morsures, brûlures de cigarettes, marques de liens de contention…).
En plus des particularités neurologiques ci-dessus, plusieurs particularités anatomiques doivent inciter à la vigilance :
- il peut y avoir une différence entre l'existence de lésions internes et l'apparente absence de lésions externes (ex : les fractures costales sont rares chez l'enfant en raison de leur souplesse) ;
- l'élasticité de la cage thoracique de l'enfant n'induit pas forcément de fractures de côtes. Pour autant l'enfant peut présenter des contusions pulmonaires parfois létales ;
- le défaut d'accolement et de maintien des viscères les exposent aux lésions par cisaillement avec arrachement des vaisseaux sanguins et hémorragies internes ;
- il peut y avoir des fractures de la partie longue du fémur par simple chute de sa hauteur ;
- un os fracturé chez l'enfant n'est pas forcément brisé en deux, on parle de fracture en « bois de vert » car seul un côté peut être brisé (Figure 20-12) ;
- en fonction de sa taille, un enfant renversé par un véhicule subit souvent un impact au niveau du tronc avec risque de détresses respiratoire et circulatoire ;
- il existe des traumatismes crâniens « sans traumatisme » : il s'agit des bébés secoués pour lesquels aucun signe n'est visible sur le crâne mais qui ont été soumis à des mouvements importants entraînant des déchirures des vaisseaux sanguins intracrâniens avec des hémorragies parfois importantes, entraînant des séquelles neurologiques ou le décès de l'enfant.
Figure 20-12 : fracture en « bois de vert »
La gravité potentielle des lésions doit donc s'évaluer lors du bilan circonstanciel (le mécanisme et la cinétique du traumatisme) plus que sur les bilans primaire et secondaire, parfois faussement rassurants d'emblée.
Mécanismes à haute cinétique pour un enfant
- Piéton ou cycliste contre un véhicule ;
- passager d'un véhicule > 40 km/h ;
- traumatisme sévère des autres occupants du véhicule ;
- éjection du véhicule ;
- tonneau(x) ;
- chute par-dessus un guidon de vélo ;
- impact du guidon ;
- chute > 3 m pour un enfant, > 1,50 m pour un nourrisson (1,50 m × la hauteur de l'enfant est considéré comme une chute de grande hauteur) ;
- en cas de traumatisme crânien : chute > 1,50 m pour un enfant, > 0,40 m pour un nourrisson ;
- coup de sabot ou chute de poney ou de cheval ;
- projection après électrisation.
Pour tout transport ou déplacement de l'enfant il est préférable d'utiliser les moyens de transports utilisés habituellement par les parents (cosi, nacelle, siège auto, etc.)
Pour l'enfant traumatisé la technique du rembourrage (padding) sera utilisée (insertion de blocs en mousse, linges à l'intérieur du siège de l'enfant) pour combler les creux naturels et immobiliser celui-ci.
Chapitre 21
Spécificité de la prise en charge de la personne âgée
21.1 Généralités gériatriques
La dépendance
21.2 Les maladies dégénératives
1. Généralités
La maladie d'Alzheimer
La maladie de Parkinson
2. Signes spécifiques
3. Conduite à tenir
21.3 Relevage de personne impotente
1. Généralités
2. Signes spécifiques
3. Conduite à tenir
Le vieillissement est un ensemble de phénomènes physiologiques et psychologiques qui modifient la structure et le fonctionnement du corps. Il est la conséquence de facteurs génétiques et environnementaux. Il est potentiellement accentué par des maladies passées ou présentes.
En France le seuil de 70 ans est généralement retenu ; il correspond à un besoin de services et d'équipements spécifiques.
La dépendance, c'est-à-dire la nécessité d'être aidé dans tout ou partie des activités, est aussi un facteur à prendre en compte.
Les différentes pathologies présentées par le sujet âgé s'accompagnent de prescription de médicaments, parfois nombreux. Ces traitements peuvent entraîner des effets indésirables à l'origine de la demande de secours ou participer à la gravité de la situation. Par exemple, les anticoagulants* ou les antiagrégants* plaquettaires (aspirine et apparentés) entraînent un risque hémorragique (chute, traumatisme crânien, plaie, AVC) ; les somnifères favorisent les chutes.
Les conséquences du vieillissement sur les principaux systèmes
Système respiratoire : diminution des débits respiratoires et de la diffusion alvéolaire de l'O2. Cela entraîne une moindre adaptation à l'effort.
Système circulatoire : moins bonne efficacité de la pompe cardiaque et rigidification des vaisseaux sanguins avec une augmentation de la pression artérielle.
Système neurologique : diminution du nombre de neurones, de certaines substances intervenant dans le fonctionnement cérébral et de la sensibilité proprioceptive (perception du positionnement dans l'espace). Cela entraîne une augmentation des temps de réaction, une diminution de la mémoire, des troubles du sommeil, une diminution de la sensation de soif, une instabilité favorisant les chutes.
Système locomoteur : diminution de la masse et de la force musculaire, diminution de la densité osseuse (ostéoporose), diminution de l'épaisseur des cartilages (arthrose). Cela entraîne des douleurs, un risque de fracture et des difficultés à se relever après une chute.
Organes des sens : diminution de la vision de près (presbytie), opacification du cristallin (cataracte), diminution de l'acuité visuelle, diminution de la perception des contrastes, diminution de l'audition.
La dépendance
Certaines personnes âgées présentent généralement des signes de vieillissement ou des pathologies diminuant plus ou moins leur autonomie. Certaines sont placées en institution. Leur degré d'autonomie est évalué et fait l'objet d'une cotation GIR (Groupe iso-ressources de 1 à 6).
Le niveau de ce score, souvent noté sur la première page du dossier de la personne âgée, doit-être transmis lors du contact à la régulation médicale.
Évaluation de l'autonomie : la grille autonomie, gérontologie, groupe iso-ressources (AGGIR)
Les maisons de retraite sont principalement aujourd'hui des établissement d'hébergement des personnes âgées dépendantes (EHPAD). Ils sont destinés à accueillir des personnes âgées dépendantes de plus de 60 ans souffrant d'une perte d'autonomie qui rend leur maintien à domicile impossible. Une équipe soignante est présente H 24, sous la direction d'un médecin régulateur généraliste ou gériatre.
Si tous les EHPAD peuvent accueillir des personnes âgées dépendantes, certaines fixent un seuil d'autonomie minimum. Pour quantifier les besoins en personnels, en équipements et donc les budgets des maisons de retraite, il a été nécessaire de créer un outil d'évaluation : la grille AGGIR. Elle est principalement utilisée dans l'attribution de l'allocation personnalisée d'autonomie (APA). Cette grille cote le degré d'autonomie ou de dépendance physique et psychique de la personne âgée grâce à 10 variables dites discriminantes et 7 variables dites illustratives. Les résidents sont ainsi classés selon 6 GIR (groupe iso-ressources) allant de GIR 1 (dépendance totale) à GIR 6 (autonomie complète).
|
GIR 6 |
|
|
GIR 5 |
|
|
GIR 4 |
|
|
GIR 3 |
|
|
GIR 2 |
|
|
GIR 1 |
|
Les personnes classées GIR 4 à 1 perçoivent l'allocation personnalisée d'autonomie (APA).
La connaissance de cette cotation permet d'apprécier le niveau d'autonomie de la personne. Elle permet également d'objectiver le discours d'un soignant ou de la famille qui peut avoir des difficultés à verbaliser les altérations. Il faut aussi être attentif aux discours de l'entourage familial ou soignant, pour détecter une évolution récente, le GIR étant réévalué annuellement.
1. Généralités
Une maladie dégénérative est une maladie non infectieuse et non contagieuse dont les symptômes évoluent progressivement vers un handicap important. Elles ont pour particularité d'être difficiles à soigner. Elles peuvent toucher des patients de tout âge. Parmi ces maladies, certaines sont neuro-dégénératives telles que la maladie d'Alzheimer et la maladie de Parkinson.
La prise en charge de ces victimes s'avère souvent complexe et nécéssite une attention toute particulière à la qualité de l'abord relationnel (cf. fiche technique P.01).
La maladie d'Alzheimer
La maladie d'Alzheimer se caractérise par une atrophie progressive du cortex cérébral et se manifeste par une détérioration mentale progressive et un décès qui survient 2 à 8 ans après le début de la maladie.
Elle touche des personnes ayant souvent dépassé 60 ans et son incidence croît avec l'âge en touchant trois fois plus de femmes que d'hommes. Des facteurs génétiques semblent avoir une influence dans cette maladie.
C'est la forme de démence la plus fréquente et elle est en forte augmentation en raison de l'allongement de la vie.
Les troubles de la mémoire en sont les signes les plus fréquents, mais il existe d'autres atteintes :
- atteintes des fonctions intellectuelles :
- perte progressive de la mémoire à court terme, signe le plus fréquent,
- disparition des repères temporels (jour/nuit),
- disparition des repères spatiaux (les gens se perdent),
- difficulté à reconnaître les objets,
- troubles du langage ;
- troubles émotionnels et de la personnalité :
- syndrome dépressif,
- agressivité et agitation.
Le malade devient progressivement grabataire.
La maladie de Parkinson
La maladie de Parkinson est due à une dégénérescence progressive des neurones, qui entraîne la perte du contrôle et de la coordination des contractions musculaires. Cela se manifeste par :
- un visage sans expression, du fait de la fixité des muscles (amimie) ;
- une démarche lente, en traînant les pieds, du fait de la rigidité des muscles ;
- une posture courbée ;
- des tremblements des membres, surtout au repos.
Cette invalidité physique progressive n'empêche pas la victime de conserver longtemps ses fonctions intellectuelles normales.
L'origine de cette maladie est encore inconnue, mais certains traumatismes crâniens répétés, des tumeurs, des médicaments ou des intoxications par des métaux lourds peuvent en être l'origine.
2. Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- les antécédents (maladie dégénérative connue) et depuis quand ;
- une aggravation récente de la maladie ou la raison de l'appel ;
- le traitement en cours.
Rechercher ou apprécier :
- les signes généraux de la détresse neurologique ;
- les signes liés aux circonstances ayant motivé l'appel (blessures, chute…) ;
- le degré d'autonomie du patient (grabataire…).
En cas de chute récente, il faudra éliminer les signes d'un traumatisme crânien grave (cf. chapitre 15) qui pourraient être partiellement masqués par les signes de la maladie dégénérative.
Médicaments fréquemmentrencontrés chez une personne atteinte de la maladie d'Alzheimer
|
Nom du médicament |
Principe actif |
|
Aricept® |
donépézil |
|
Exelon® |
rivastigmine |
|
Ebixa® |
mémantine |
|
Réminyl® |
galantamine |
Médicaments fréquemmentrencontrés chez une personne atteinte de la maladie de Parkinson
|
Nom du médicament |
Principe actif |
|
Akineton LP® |
bipéridène |
|
Artane® |
trihexyphénidyle |
|
Azilect® |
rasagiline |
|
Comtan® |
entecapone |
|
Deprenyl® |
sélégiline |
|
Duodopa® |
lévodopa + carbidopa |
|
Lepticur® |
tropatépine |
|
Mantadix® |
amantadine |
|
Modopar® |
lévodopa + bensérazide |
|
Neupro® |
rotigodine |
|
Oprymea® |
pramipexole |
|
Parkinane LP® |
trihexyphénidyle |
|
Parlodel® |
bromocriptine |
|
Requip® |
ropinirole |
|
Sifrol® |
pramipexole |
|
Sinemet® |
lévodopa + carbidopa |
|
Stalevo® |
lévodopa + carbidopa + entecapone |
|
Tasmar® |
tolcapone |
|
Trihexy richard® |
trihexyphénidyle |
|
Trivastal® |
piribédil |
3. Conduite à tenir
En parallèle de la réalisation d'un bilan complet et des gestes de secours adaptés, la conduite à tenir impose de réaliser les gestes de secours adaptés aux circonstances (chute).
1. Généralités
Le relevage de personne impotente est un motif quotidien d'appel des secours. Il s'agit d'une personne ayant chuté, le plus souvent à domicile, avec l'impossibilité de se relever et présentant potentiellement des blessures ou une atteinte de la peau après un séjour au sol de durée variable.
La chute d'une personne âgée peut être accidentelle (fortuite) ou être la conséquence d'une anomalie passagère ou prolongée du fonctionnement du corps.
Souvent, la personne âgée ne veut pas être transportée vers la structure d'accueil et quitter son environnement. Elle peut alors minimiser un malaise ; mais elle peut aussi ne pas s'en souvenir.
La chute, même fortuite peut aussi entrainer une blessure ou un séjour prolongé au sol qui nécessitent un transport vers la structure d'accueil.
Le chef d'agrès doit donc se poser la question de la cause et des conséquences de la chute.
Les causes :
- éléments de l'environnement (tapis, obstacle…) ;
- les effets du vieillissement :
- manque d'équilibre,
- manque de force,
- problème de vision.
- un handicap ;
- des causes aiguës :
- respiratoires avec épuisement,
- cardio-vasculaires : arythmie, insuffisance cardiaque, embolie pulmonaire, malaise vagal…,
- neurologiques : AVC, convulsions, vertiges,
- pathologies diverses : hypoglycémie*, diabète décompensé, infection, intoxication, rétention d'urine…
Les conséquences :
- traumatismes ;
- hypothermie par séjour prolongé au sol ;
- complications cutanées d'un séjour prolongé au sol : rougeurs, phlyctènes, escarres, ischémie* de membre, crush syndrome ;
- déshydratation.
2. Signes spécifiques
Rechercher par l'interrogatoire de la victime ou de l'entourage :
- les circonstances de la chute : obstacle, glissade, chute brutale, malaise, signes accompagnateurs (faiblesse, chaleur, douleur, palpitations, déficit moteur, vertiges) ;
- la ou les douleur(s) apparue(s) avant ou après la chute.
- l'état habituel et le degré de dépendance ;
- les antécédents de chute et médicaux (ostéoporose, fractures) ;
- les traitements (anti-agrégants plaquettaires, anti-coagulants) ;
- le traitement en cours.
Rechercher ou apprécier :
- les signes généraux d'une détresse respiratoire ou circulatoire ;
- des signes de traumatisme : hématome, plaie, douleur localisée, impotence d'un membre (Attention : lors de certaines fractures du col du fémur, les deux extrémités de l'os fracturé s'impactent l'une dans l'autre. Il n'y a donc pas la déformation et rotation externe du pied) ;
- des signes d'AVC (attention : la chute peut être le premier signe d'un AVC avec des signes très discrets au moment du bilan) :
- déficit moteur d'un membre, d'un hémicorps, du visage (faire sourire),
- trouble de la parole,
- trouble de la vision,
- vertiges,
- troubles de la conscience : Glasgow < 15 ou état de conscience inhabituel ;
- une arythmie ;
- des signes de compression : rougeur, phlyctènes, escarres, ischémie* de membre, crush syndrome ;
- des signes de déshydratation : soif, langue sèche, pli cutané ;
- la glycémie capillaire ;
- la température corporelle ;
- la facilité à se déplacer après avoir éliminé tout traumatisme, si l'état le permet.
3. Conduite à tenir
En présence de détresse ou de trouble détecté, prendre les mesures qui s'imposent.
En l'absence de détresse vitale, de douleur due à la chute, de signes d'AVC et de toute anomalie du bilan secondaire qui n'existait pas avant la chute, tenir la conduite suivante.
1Relever prudemment la personne.
2Tester le retour à la motricité habituelle.
3Évaluer la possibilité de la laisser à domicile (autonomie, présence d'une tierce personne…) si la chute a été fortuite et sans aucune conséquence.
4Contacter la régulation médicale en présence de détresse (dès le bilan primaire parfois), de pathologie imposant le contact ou pour laisser sur place.
Ablation : opération consistant à enlever un organe, un ensemble de tissus ou un corps étranger par voie chirurgicale.
Anévrisme : poche latérale formée par dilatation de la paroi d'une artère ou du cœur.
Anisocorie : existence d'une différence de diamètre entre les deux pupilles.
Anoxie : insuffisance d'apport en oxygène aux organes et aux tissus vivants.
Antiagrégant : médicament réduisant l'agrégation (adhésion) des plaquettes sanguines.
Anticoagulant : substance médicamenteuse ou naturelle s'opposant à la coagulation du sang.
Aphasie : affection neurologique caractérisée par une perturbation de l'expression ou de la compréhension du langage écrit ou parlé, à la suite d'une lésion du cortex cérébral.
Artériosclérose : durcissement (sclérose) et épaississement des parois des artères.
Asystolie : ensemble d'absence d'activation des ventricules cardiaques associée, ou pas, à une activité électrique des oreillettes.
Bradypnée : ralentissement anormal de la respiration.
Bronchodilatateur : substance provoquant une augmentation du diamètre des bronches et diminuant la gêne respiratoire au cours d'une crise d'asthme ou de la bronchite chronique.
Carboxyhémoglobine : la carboxyhémoglobine (HbCO) est une forme d'hémoglobine toxique pour l'organisme formée d'hémoglobine et de monoxyde de carbone. Elle est dangereuse, car en temps normal, l'hémoglobine transporte de l'oxygène qu'elle amène dans les tissus. La carboxyhémoglobine, elle, a fixé de l'oxyde de carbone (très toxique pour l'organisme, car il empêche l'oxygénation des tissus) à la place de l'oxygène. La formation de carboxyhémoglobine a lieu dans le cas d'intoxications à l'oxyde de carbone, suite par exemple à l'utilisation de chauffage d'appoint ou de poêle à combustion lente en mauvais état de marche (mauvaise ventilation), d'accident en milieu industriel (fonderie, incinérateurs, fabrication d'explosifs, coup de grisou dans une mine).
Céphalées : toute douleur de la tête, quelle que soit sa cause.
Coronaropathie : toute maladie des artères coronaires.
Dyspnée : difficulté à respirer, s'accompagnant d'une sensation de gêne ou d'oppression ; essoufflement.
Épiglottite : inflammation de l'épiglotte responsable d'une asphyxie par l'obstruction de la trachée. Sans l'intervention très rapide des secours d'urgence, le décès peut survenir par étouffement.
Épistaxis : saignement de nez.
Hématémèse : rejet de sang d'origine digestive par la bouche, le plus souvent au cours d'un vomissement. Le sang peut être plus ou moins digéré donc plus ou moins noir.
Hématurie : émission d'urines contenant du sang.
Hémiparésie : déficit incomplet de la force musculaire affectant la moitié droite ou gauche du corps.
Hémiplégie : paralysie totale ou partielle affectant la moitié droite ou gauche du corps.
Hémophilie : maladie héréditaire liée au chromosome X et se caractérisant par un trouble de la coagulation du sang entraînant l'apparition de saignements, le plus souvent de façon prolongée. L'hémophilie se transmet sur un mode récessif lié au sexe c'est-à-dire que le gène responsable de cette affection hématologique (maladie du sang) se trouve sur l'un des deux chromosomes X de la mère. Autrement dit, cette maladie est uniquement transmise par les mères au garçon qui développe l'hémophilie. Les filles quant à elles ne présentent pas l'hémophilie à part dans quelques cas, mais alors la maladie n'est pas grave.
Hémoptysie : rejet par la bouche de sang provenant de l'appareil respiratoire.
Hypercapnie : augmentation de la concentration de gaz carbonique dans le sang.
Hyperthermie : élévation de la température du corps au-dessus de sa valeur normale (37 °C chez l'être humain).
Hypoglycémie : baisse anormale du glucose dans le sang.
Hypotension orthostatique : diminution de la pression artérielle lors du passage de la position allongée ou assise, à la position debout. Cette baisse est un réflexe d'adaptation normal de la tension artérielle en réponse à la gravité, mais qui en cas de diminution trop importante, est pathologique.
Hypothermie : abaissement de la température centrale du corps en dessous de 35 degrés.
Hypotonie : diminution du tonus musculaire, responsable d'un relâchement des muscles.
Hypovolémie : diminution du volume sanguin efficace, c'est-à-dire de celui qui est physiologiquement nécessaire au maintien d'une fonction circulatoire normale.
Hypoxie : diminution de la concentration d'oxygène dans le sang.
Infarctus : nécrose (mort tissulaire) survenant dans une région d'un organe et liée à un arrêt brutal de la circulation artérielle.
Ischémie : une ischémie correspond à une diminution de la vascularisation artérielle, donc de l'apport sanguin, au niveau d'une zone plus ou moins étendue d'un tissu ou d'un organe.
Melæna : évacuation par l'anus de sang digéré, noir, goudronneux, mélangé ou pas aux selles, dont une particularité constante est d'être très nauséabonde. Le transit du sang est très rapide.
Ménorragie : augmentation de l'abondance et de la durée des règles.
Métrorragie : saignement vaginal survenant en dehors des règles.
Monoparésie : paralysie légère touchant un seul membre ou une seule partie d'un membre.
Monoplégie : paralysie de l'un des quatre membres.
Otorragie : écoulement de sang provenant de l'oreille.
Paraparésie : paralysie légère des membres inférieurs.
Paraplégie : paralysie des deux membres inférieurs.
Parésie : paralysie partielle entraînant une simple diminution de la force musculaire.
Péricardite : inflammation du péricarde, membrane qui enveloppe le cœur.
Photophobie : tendance à éviter la lumière et la gêne qu'elle provoque, lors de certaines maladies (au cours de migraine par exemple).
Polypnée : elle correspond à l'augmentation de la fréquence respiratoire ainsi qu'une diminution de l'amplitude des mouvements respiratoires.
Rectorragie : saignement du rectum.
Spasme laryngé (ou laryngospasme) : contraction involontaire des muscles entourant le larynx, provoquant une obstruction des voies aériennes et donc l'impossibilité de respirer.
Tachypnée : accélération très importante du rythme de la respiration.
Tétraparésie : paralysie légère consistant en une diminution des possibilités de contraction des muscles des quatre membres, due à des perturbations neurologiques survenant au niveau de la mœlle épinière, de localisation cervicale.
Tétraplégie : paralysie des quatre membres inférieurs et supérieurs.
Thrombose : phénomène pathologique consistant en la formation d'un thrombus (caillot sanguin, formé de fibrine, de globules blancs et de plaquettes) dans une artère ou une veine.
Vasoconstriction : diminution du calibre (diamètre) des vaisseaux sanguins par contraction de leurs cellules musculaires.
Vasodilatation : augmentation du calibre (diamètre) des vaisseaux sanguins par relâchement de leurs cellules musculaires.
Vasoplégie : dilatation généralisée des vaisseaux (artères, veines, artérioles, capillaires) due à une perte de tonus des artères et des veines.
Volume courant : volume mobilisé à chaque cycle respiratoire. Pendant une respiration normale (au repos), sa valeur est d'environ 0,5 L d'air.
Volume expiratoire : volume d'air qu'un individu peut expulser, rejeter hors des poumons après avoir effectué une expiration c'est-à-dire un rejet d'air normal.
Volume inspiratoire : quantité d'air qu'il est encore possible de faire rentrer dans les poumons (dans les voies respiratoires) après avoir effectué une inspiration, c'est-à-dire avoir fait pénétrer de l'air dans les poumons sans effort supplémentaire (respiration normale).
Volume résiduel : quantité d'air qui reste dans les poumons après une respiration et plus précisément une expiration forcée (au cours de laquelle un individu éjecte avec force l'air qui lui reste dans les poumons).
Figure LEX-1 : Le volume courant
À titre d'information, la numérotation des versions est définie comme suit :
- Version 1.1.1 devient 2.1.1 :
Lorsque le premier chiffre est modifié, il s'agit de changements, modification ou corrections majeurs ou de la publication d'une nouvelle fiche. - Version 1.1.1 devient 1.2.1 :
Lorsque le chiffre situé au milieu est modifié, il s'agit de modifications importantes. - Version 1.1.1 devient 1.1.2 :
Lorsque le dernier chiffre est modifié, il s'agit de changements mineurs et portent sur de la tournure de phrase, correction orthographique notamment.
Afin de suivre, au fil du temps, la publication des différentes mises à jour des fiches, vous trouverez ci-après le tableau permettant de s'assurer de la version en vigueur.
|
Version |
Date |
|
|
CHAPITRE 1 - PRINCIPES FONDAMENTAUX |
||
|
1.1 Organisation des secours en France |
1.2.2 |
Mai 2022 |
|
1.2 Les principes de base du secours d'urgence aux personnes |
1.1.1 |
Octobre 2019 |
|
1.3 Contexte et enjeux de l'action de secours |
2.1.1 |
Mai 2022 |
|
1.4 L'attitude et le comportement du sapeur-pompier |
2.1.2 |
Mai 2022 |
|
1.5 L'intervention pour secours d'urgence aux personnes |
2.1.2 |
Mai 2022 |
|
1.6 Dispositions particulières |
2.1.1 |
Mai 2022 |
|
1.7 Préservation du potentiel mental du sapeur-pompier |
2.1.1 |
Mai 2022 |
|
Procédure 1.1 : devenir de la personne majeure et responsable |
1.1.1 |
Octobre 2019 |
|
Procédure 1.2 : prise en charge d'une victime sans son consentement |
1.1.1 |
Octobre 2019 |
|
CHAPITRE 2 - ANATOMIE - PHYSIOLOGIE |
||
|
2.1 Organisation générale du corps humain |
1.1.3 |
Mai 2022 |
|
2.2 Anatomie et physiologie du système locomoteur |
1.1.2 |
Septembre 2020 |
|
2.3 Anatomie et physiologie du système respiratoire |
1.1.1 |
Octobre 2019 |
|
2.4 Anatomie et physiologie du système circulatoire |
1.1.1 |
Octobre 2019 |
|
2.5 Anatomie et physiologie du système nerveux |
1.1.2 |
Septembre 2020 |
|
2.6 Anatomie et physiologie des autres systèmes |
1.1.2 |
Septembre 2020 |
|
2.7 Planches anatomiques |
1.1.1 |
Octobre 2019 |
|
CHAPITRE 3 - SÉMIOLOGIE |
||
|
3.0 Sémiologie |
1.1.1 |
Mai 2022 |
|
3.1 Sémiologie des signes respiratoires |
1.2.2 |
Mai 2022 |
|
3.2 Sémiologie des signes circulatoires |
1.2.2 |
Mai 2022 |
|
3.3 Sémiologie des signes neurologiques |
1.3.1 |
Mai 2022 |
|
3.4 Analyse de la plainte |
2.1.1 |
Septembre 2020 |
|
3.5 Température |
1.1.1 |
Octobre 2019 |
|
3.6 Spécificités anatomiques et physiologiques des nouveau-nés et des nourrissons |
1.1.1 |
Mai 2022 |
|
Tableau 3.1 : synthèse de la sémiologie des différentes fonctions |
1.1.1 |
Octobre 2019 |
|
Tableau 3.2 : signes de gravité des différentes fonctions |
1.1.1 |
Octobre 2019 |
|
CHAPITRE 4 - BILANS |
||
|
4.1 Généralités |
1.1.1 |
Octobre 2019 |
|
4.2 Bilan circonstanciel |
1.2.1 |
Septembre 2020 |
|
4.3 Bilan primaire |
1.3.1 |
Mai 2022 |
|
4.4 Bilan secondaire |
1.1.2 |
Septembre 2020 |
|
4.5 Surveillance |
2.1.1 |
Septembre 2020 |
|
4.6 Transmission du bilan |
1.1.1 |
Octobre 2019 |
|
4.7 Préparation à la (para)médicalisation |
1.1.2 |
Septembre 2020 |
|
Procédure 4.1 : bilan circonstanciel |
1.1.1 |
Octobre 2019 |
|
Procédure 4.2 : bilan primaire, évaluation de la criticité |
1.2.1 |
Septembre 2020 |
|
Procédure 4.3 : bilan secondaire |
1.1.1 |
Octobre 2019 |
|
Procédure 4.4 : récapitulatif du bilan |
2.1.1 |
Mai 2022 |
|
CHAPITRE 5 - TROUBLES ET DÉTRESSES RESPIRATOIRES |
||
|
5.1 Généralités |
1.2.1 |
Mai 2022 |
|
5.2 L'obstruction brutale des voies aériennes par un corps étranger |
1.1.2 |
Mai 2022 |
|
5.3 L'arrêt respiratoire |
1.2.1 |
Septembre 2020 |
|
5.4 Les principales pathologies respiratoires |
1.1.1 |
Octobre 2019 |
|
Procédure 5.1 : prise en charge d'une victime présentant une obstruction brutale des voies aériennes |
1.1.2 |
Mai 2022 |
|
Procédure 5.2 : prise en charge d'une victime présentant un arrêt respiratoire |
1.1.1 |
Octobre 2019 |
|
CHAPITRE 6 - TROUBLES ET DÉTRESSES CIRCULATOIRES |
||
|
6.1 Généralités |
1.1.1 |
Octobre 2019 |
|
6.2 L'arrêt cardiaque |
3.1.1 |
Mai 2022 |
|
6.3 Les hémorragies |
1.3.1 |
Mai 2022 |
|
6.4 Les principales pathologies circulatoires |
1.1.1 |
Octobre 2019 |
|
Procédure 6.1 : prise en charge d'une victime présentant un arrêt cardiaque |
1.2.1 |
Mai 2022 |
|
Procédure 6.2 : prise en charge d'une victime présentant une hémorragie externe (sauf thoracique et abdominale) |
1.2.2 |
Mai 2022 |
|
CHAPITRE 7 - TROUBLES ET DÉTRESSES NEUROLOGIQUES |
||
|
7.1 Généralités |
1.1.1 |
Octobre 2019 |
|
7.2 Les pertes de connaissance brèves ou syncopes |
1.2.2 |
Mai 2022 |
|
7.3 Les pertes de connaissance prolongées ou comas |
1.2.1 |
Mai 2022 |
|
7.4 Les principales pathologies neurologiques |
1.2.1 |
Mai 2022 |
|
Procédure 7.1 : prise en charge d'une victime inconsciente |
1.2.1 |
Mai 2022 |
|
Procédure 7.2 : prise en charge d'une victime inconsciente qui vomit |
1.1.1 |
Octobre 2019 |
|
CHAPITRE 8 - MALADIES INFECTIEUSES ET TRANSMISSIBLES |
||
|
8.1 Généralités |
1.1.1 |
Octobre 2019 |
|
8.2 Les maladies transmises par le sang et les liquides biologiques |
1.1.1 |
Octobre 2019 |
|
8.3 Les maladies transmises par les voies respiratoires |
2.2.1 |
Mai 2022 |
|
8.4 Les autres maladies contagieuses |
1.1.1 |
Octobre 2019 |
|
8.5 Les maladies infectieuses non contagieuses |
1.1.1 |
Octobre 2019 |
|
8.6 Le risque biologique exceptionnel |
1.1.1 |
Octobre 2019 |
|
CHAPITRE 9 - PATHOLOGIES DIVERSES |
||
|
9.1 Les malaises |
1.1.1 |
Octobre 2019 |
|
9.2 Douleur thoracique |
1.1.1 |
Octobre 2019 |
|
9.3 La spasmophilie et la tétanie |
1.1.1 |
Octobre 2019 |
|
9.4 Le diabète et l'hypoglycémie |
1.1.2 |
Mai 2022 |
|
9.5 Les allergies |
1.1.2 |
Septembre 2020 |
|
9.6 Les pathologies digestives |
1.1.2 |
Septembre 2020 |
|
9.7 Les pathologies urinaires |
1.1.1 |
Octobre 2019 |
|
9.8 La drépanocytose |
1.1.1 |
Octobre 2019 |
|
9.9 Les maladies dégénératives |
1.1.1 |
Mai 2022 |
|
9.10 Obésité |
1.1.2 |
Septembre 2020 |
|
CHAPITRE 10 - la victime en état de crise |
||
|
10.1 État de crise |
2.1.1 |
Mai 2022 |
|
10.2 Prise en charge d'une victime en état de crise |
2.1.1 |
Mai 2022 |
|
10.3 Contexte particulier |
2.1.1 |
Mai 2022 |
|
10.4 L'exposition du sapeur-pompier aux risques psychologiques professionnels |
1.1.1 |
Mai 2022 |
|
10.5 Gérer les situations stressantes |
1.1.2 |
Mai 2022 |
|
CHAPITRE 11 - INTOXICATIONS |
||
|
11.1 Généralités |
1.1.1 |
Octobre 2019 |
|
11.2 Les intoxications médicamenteuses |
1.1.1 |
Octobre 2019 |
|
11.3 Les intoxications par produits domestiques |
1.1.1 |
Octobre 2019 |
|
11.4 Intoxications par produits stupéfiants |
1.3.1 |
Mai 2022 |
|
11.5 L'intoxication éthylique |
1.1.1 |
Octobre 2019 |
|
11.6 L'intoxication au monoxyde de carbone |
1.1.2 |
Mai 2022 |
|
11.7 L'intoxication par les fumées d'incendie |
1.1.1 |
Octobre 2019 |
|
11.8 L'intoxication par toxiques de guerre |
1.1.1 |
Octobre 2019 |
|
CHAPITRE 12 - ATTEINTES LIÉES AUX CIRCONSTANCES |
||
|
12.1 Les accidents dus au froid |
1.1.2 |
Septembre 2020 |
|
12.2 Les expositions prolongées à la chaleur |
1.1.1 |
Octobre 2019 |
|
12.3 Les morsures et les piqûres |
1.2.1 |
Septembre 2020 |
|
12.4 Les victimes soumises à une explosion |
1.1.1 |
Octobre 2019 |
|
12.5 Les compressions traumatiques des membres |
1.2.1 |
Septembre 2020 |
|
12.6 Les pendaisons et les strangulations |
1.1.2 |
Mai 2022 |
|
12.7 Syndrome de suspension |
1.1.1 |
Octobre 2019 |
|
12.8 Les accidents électriques |
1.1.2 |
Septembre 2020 |
|
12.9 La noyade |
1.1.1 |
Octobre 2019 |
|
12.10 Les accidents de plongée |
1.1.2 |
Mai 2022 |
|
12.11 Les accidents liés à la foudre |
2.1.1 |
Septembre 2020 |
|
12.12 Les accidents liés aux avalanches |
2.1.1 |
Septembre 2020 |
|
Procédure 12.1 : prise en charge d'une victime présentant une compression traumatique de membre |
1.1.1 |
Octobre 2019 |
|
CHAPITRE 13 - ATTEINTES DE LA PEAU |
||
|
13.1 Les plaies |
1.1.2 |
Septembre 2020 |
|
13.2 Les brûlures |
1.3.1 |
Mai 2022 |
|
CHAPITRE 14 - GROSSESSE, ACCOUCHEMENT ET NOUVEAU-NÉ |
||
|
14.1 Généralités |
1.1.1 |
Octobre 2019 |
|
14.2 La grossesse et ses pathologies |
1.1.1 |
Octobre 2019 |
|
14.3 L'accouchement et ses complications |
1.1.2 |
Septembre 2020 |
|
14.4 La prise en charge du nouveau-né à la naissance |
1.3.1 |
Mai 2022 |
|
Procédure 14.1 : prise en charge d'une parturiente |
1.1.1 |
Octobre 2019 |
|
Procédure 14.2 : prise en charge du nouveau-né à la naissance |
1.2.1 |
Mai 2022 |
|
CHAPITRE 15 - TRAUMATOLOGIE |
||
|
15.1 Généralités |
1.1.2 |
Septembre 2020 |
|
15.2 Les traumatismes des membres |
1.1.2 |
Septembre 2020 |
|
15.3 Les traumatismes de la tête |
1.2.2 |
Mai 2022 |
|
15.4 Les traumatismes du rachis |
1.2.2 |
Mai 2022 |
|
15.5 Les traumatismes thoraciques |
1.1.2 |
Septembre 2020 |
|
15.6 Les traumatismes abdominaux |
1.1.2 |
Septembre 2020 |
|
15.7 Les traumatismes du bassin |
2.1.2 |
Mai 2022 |
|
15.8 Le traumatisé sévère |
1.1.1 |
Octobre 2019 |
|
15.9 L'amputation |
1.2.1 |
Septembre 2020 |
|
Procédure 15.1 : prise en charge d'une victime traumatisée du rachis |
1.2.2 |
Mai 2022 |
|
CHAPITRE 16 - SECOURS ROUTIER |
||
|
16.1 Généralités |
1.1.1 |
Octobre 2019 |
|
16.2 Les sécurités passives et leurs risques |
1.1.1 |
Octobre 2019 |
|
16.3 Conduite à tenir en secours routier |
2.1.1 |
Mai 2022 |
|
Procédure 16.1 : prise en charge d'une victime traumatisée dans un véhicule |
1.2.1 |
Mai 2022 |
|
CHAPITRE 17 - IMMOBILISATION, RELEVAGE ET TRANSPORT |
||
|
17.1 Les immobilisations |
2.2.1 |
Mai 2022 |
|
17.2 Les relevages |
1.1.1 |
Octobre 2019 |
|
17.3 Le brancardage et le transport |
1.1.2 |
Septembre 2020 |
|
CHAPITRE 18 - HYGIÈNE ET ASEPSIE |
||
|
18.1 Généralités |
1.1.1 |
Octobre 2019 |
|
18.2 Précautions limitant la transmission des infections |
1.1.1 |
Octobre 2019 |
|
18.3 Gestion des déchets |
1.1.1 |
Octobre 2019 |
|
18.4 Risque biologique et protection du personnel |
1.1.1 |
Octobre 2019 |
|
CHAPITRE 19 - SITUATION À MULTIPLES VICTIMES |
||
|
19.1 Généralités |
1.1.2 |
Septembre 2020 |
|
19.2 Conduite à tenir |
1.1.2 |
Septembre 2020 |
|
19.3 Situations particulières |
1.1.1 |
Octobre 2019 |
|
Procédure 19.1 : repérage selon la méthodologie START |
1.1.1 |
Octobre 2019 |
|
CHAPITRE 20 - SPÉCIFICITÉ DE LA PRISE EN CHARGE PÉDIATRIQUE |
||
|
20.1 Généralités pédiatriques |
1.2.1 |
Mai 2022 |
|
20.2 L'enfant |
1.2.1 |
Mai 2022 |
|
20.3 Le bilan primaire pédiatrique |
2.2.1 |
Mai 2022 |
|
20.4 Le bilan secondaire pédiatrique |
2.1.2 |
Mai 2022 |
|
20.5 Les pathologies |
2.1.2 |
Mai 2022 |
|
20.6 La suspicion de maltraitance |
1.1.2 |
Septembre 2020 |
|
20.7 Les traumatismes |
1.1.2 |
Septembre 2020 |
|
20.8 Transport et déplacement |
1.1.2 |
Septembre 2020 |
|
CHAPITRE 21 - SPÉCIFICITÉ DE LA PRISE EN CHARGE DE LA PERSONNE ÂGÉE |
||
|
21.1 Généralités gériatriques |
1.1.1 |
Octobre 2019 |
|
21.2 Les maladies dégénératives |
1.1.2 |
Mai 2022 |
|
21.3 Relevage de personne impotente |
1.1.2 |
Septembre 2020 |

